INSUMAN RAPID 100 UI/ml SOLUCION INYECTABLE EN PLUMA PRECARGADA
| ATC: Insulina humana, acción rapida |
| PA: Insulina soluble neutra humana (PRB) |
Envases
 Introducción
Introducción
ANEXO I
FICHA TÉCNICA O RESUMEN DE LAS CARACTERÍSTICAS DEL PRODUCTO
1. NOMBRE DEL MEDICAMENTO
Insuman Rapid 40 UI/ml solución inyectable en un vial
Insuman Rapid 100 UI/ml solución inyectable en un vial
2. COMPOSICIÓN CUALITATIVA Y CUANTITATIVA
Insuman Rapid 40 UI/ml en un vial
Cada ml contiene 40 UI de insulina humana (equivalente a 1,4 mg).
Cada vial contiene 10 ml de solución inyectable, equivalentes a 400 UI de insulina
Insuman Rapid 100 UI/ml en un vial
Cada ml contiene 100 UI de insulina humana (equivalente a 3,5 mg).
Cada vial contiene 5 ml de solución inyectable, equivalentes a 500 UI de insulina, ó 10 ml de solución inyectable, equivalentes a 1000 UI de insulina. .
Una UI (Unidad Internacional) corresponde a 0,035 mg de insulina humana anhidra*. Insuman Rapid es una solución de insulina neutra (insulina regular).
*La insulina humana se obtiene por tecnología de ADN recombinante en Escherichia coli. Para consultar la lista completa de excipientes ver sección 6.1.
3. FORMA FARMACÉUTICA
Solución inyectable.
Solución transparente, incolora.
4. DATOS CLÍNICOS
4.1 Indicaciones terapéuticas
Diabetes mellitus, cuando se precise tratamiento con insulina.
Insuman Rapid también es adecuado para el tratamiento del coma hiperglucémico y la cetoacidosis, así como para obtener la estabilización pre-, intra- y post-operatoria de pacientes con diabetes mellitus.
4.2 Posología y forma de administración
Posología
Los niveles de glucemia deseados, las preparaciones de insulina que se van a usar y la pauta posológica (dosis e intervalos) deben determinarse de manera individual y ajustarse de acuerdo con la dieta, actividad física y estilo de vida del paciente.
Dosis diarias y momentos de administraciónNo existen reglas fijas sobre la pauta posológica de insulina. Sin embargo, la dosis promedio que se necesita suele ser de 0,5 a 1,0 UI por kg de peso corporal al día. Las necesidades metabólicas basales representan el 40 al 60% de las necesidades diarias totales. Insuman Rapid se inyecta por vía subcutánea 15 - 20 minutos antes de la comida.
Sobre todo, en el tratamiento de la hiperglucemia grave o la cetoacidosis, la administración de insulina es parte de un régimen terapéutico complejo, que incluye medidas para proteger al paciente de posibles complicaciones debidas a la reducción relativamente rápida de la glucemia. Este régimen requiere un estricto control (estado metabólico, equilibrio ácido-base y electrolítico, constantes vitales, etc.) en unidades de cuidados intensivos o similares.
Ajuste secundario de la dosis
La mejora del control metabólico puede dar lugar a una mayor sensibilidad a la insulina, con la reducción consiguiente de las necesidades de ésta. Puede requerirse asimismo un ajuste de la dosis, por ejemplo:
- si se produce un cambio en el peso del paciente,
- si cambia el estilo de vida del paciente,
- si aparecen otras circunstancias que puedan inducir una mayor sensibilidad a la hipo- o hiperglucemia (ver sección 4.4).
Poblaciones especiales
Pacientes de edad avanzada (≥ 65 años)
En pacientes de edad avanzada, el deterioro progresivo de la función renal puede producir una disminución constante de las necesidades de insulina.
Insuficiencia renal
En pacientes con insuficiencia renal, las necesidades de insulina podrían reducirse debido al reducido metabolismo de insulina.
Insuficiencia hepática
En pacientes con insuficiencia hepática, las necesidades de insulina podrían disminuir debido a la reducida capacidad para la gluconeogénesis y el reducido metabolismo de insulina.
Forma de administración
Insuman Rapid no se debe usar en bombas de insulina externas o implantadas ni en bombas peristálticas con tubos de silicona.
Insuman Rapid se administra por vía subcutánea.
La absorción de insulina y, por tanto, el efecto hipoglucemiante de una dosis puede variar según se practique la inyección en un área u otra (p.ej., la pared abdominal en comparación con el muslo). Los puntos de inyección, dentro de un área de inyección determinada, deben cambiarse de una inyección a otra para reducir el riesgo de lipodistrofia y amiloidosis cutánea (ver secciones 4.4 y 4.8).
Insuman Rapid 40 UI/ml en un vial
Sólo se deben usar jeringas para inyección diseñadas para esta concentración de insulina (40 UI por ml). Las jeringas para inyección no deben contener ningún otro principio activo ni residuo (p.ej., trazas de heparina).
Insuman Rapid 100 UI/ml en un vial
Sólo se deben usar jeringas para inyección diseñadas para esta concentración de insulina (100 UI por ml). Las jeringas para inyección no deben contener ningún otro principio activo ni residuo (p.ej., trazas de heparina).
Insuman Rapid también se puede administrar por vía intravenosa. Generalmente el tratamiento intravenoso con insulina debe realizarse en unidades de cuidados intensivos o bajo condiciones de tratamiento y control comparables a las efectuadas en esas unidades (ver "Dosis diaria y momentos de administración").
Para mayor información sobre la manipulación, ver sección 6.6.
4.3 Contraindicaciones
Hipersensibilidad al principio activo o a cualquiera de los excipientes incluidos en la sección 6.1.
4.4 Advertencias y precauciones especiales de empleo
Trazabilidad
Con objeto de mejorar la trazabilidad de los medicamentos biológicos, el nombre y el número de lote del medicamento administrado deben estar claramente registrados.
Los pacientes con hipersensibilidad a Insuman Rapid para los que no hay un preparado mejor disponible, sólo deben continuar el tratamiento bajo un estricto control médico y si es necesario, en combinación con un tratamiento antialérgico.
Se recomienda a los pacientes con alergia a la insulina animal, que se sometan al test cutáneo intradérmico previo a su cambio a Insuman Rapid, ya que podrían experimentar reacciones inmunológicas cruzadas.
Si el control de la glucemia no es óptimo o si el paciente muestra tendencia a episodios hiper- o hipoglucémicos, antes de considerar el ajuste de la dosis de insulina es esencial revisar el grado de cumplimiento del tratamiento por parte del paciente, los puntos y las técnicas oportunas de inyección y todos los demás factores relevantes.
Cambio a Insuman Rapid
Cambiar a un paciente a otro tipo o marca de insulina debe realizarse baja estricta supervisión médica. Cambios de dosis, marca (fabricante), tipo (regular, NPH, lenta, de acción prolongada, etc.), origen
(animal, humana, análogo de insulina humana) y/o método de fabricación puede necesitar un cambio de
dosis.La necesidad de ajustar la dosis (p.ej., reducirla) puede ponerse de manifiesto inmediatamente después del cambio de tratamiento. También puede aparecer de forma gradual en un período de varias semanas.
Tras el cambio de una insulina animal a insulina humana, puede ser necesario reducir la pauta posológica, en especial en pacientes que
- hayan estado controlados previamente con niveles de glucemia bastante bajos,
- tengan tendencia a la hipoglucemia,
- hayan necesitado previamente dosis altas de insulina debido a la presencia de anticuerpos anti-insulina.
Durante el cambio de la insulina y en las semanas siguientes se recomienda establecer un estrecho control metabólico. En los pacientes que precisen dosis altas de insulina por la presencia de anticuerpos anti- insulina, se tiene que considerar la posibilidad de llevar a cabo el cambio bajo supervisión médica en un hospital o un contexto semejante.
Se debe enseñar a los pacientes a realizar una rotación continua del punto de inyección para reducir el riesgo de sufrir lipodistrofia y amiloidosis cutánea. Hay un posible riesgo de retraso de la absorción de insulina y empeoramiento del control de la glucemia tras las inyecciones de insulina en puntos con estas reacciones. Se ha notificado que un cambio repentino en el punto de inyección en una zona no afectada produce hipoglucemia. Se recomienda vigilar la glucosa en sangre después de cambiar el punto de inyección y podrá considerarse el ajuste de las medicaciones antidiabéticas.
Hipoglucemia
Puede producirse hipoglucemia si la dosis de insulina es demasiado alta en relación con las necesidades de insulina.
Hay que tener especial cuidado, y es recomendable intensificar el control de la glucemia, en pacientes en los cuales los acontecimientos hipoglucémicos puedan tener especial relevancia clínica, como los pacientes con estenosis significativa de las arterias coronarias o de los vasos que irrigan el cerebro
(riesgo de complicaciones cardíacas o cerebrales de la hipoglucemia), así como en pacientes con retinopatía proliferativa, especialmente si no se han tratado con láser (riesgo de amaurosis subsiguiente a la hipoglucemia).
Los pacientes deben conocer las circunstancias en que los síntomas de alarma de hipoglucemia se ven reducidos. Los síntomas de alarma de la hipoglucemia pueden verse modificados, y ser menos pronunciados o estar ausentes en ciertos grupos de riesgo. Éstos incluyen a los pacientes:
- cuyo control glucémico ha mejorado notablemente,
- en los que la hipoglucemia se desarrolla gradualmente,
- de edad avanzada,
- después de cambiar de una insulina de origen animal a una insulina de origen humano,
- que presentan una neuropatía autónoma,
- con un largo historial de diabetes,
- que padecen una enfermedad psiquiátrica,
- que reciben tratamiento simultáneo con determinados medicamentos (ver sección 4.5). Estas situaciones pueden ocasionar una hipoglucemia grave (y posiblemente la pérdida del
conocimiento) antes de que el paciente sea consciente de su hipoglucemia.
Si se observan valores normales o incluso disminuidos de hemoglobina glucosilada, hay que
considerar la posibilidad de que existan episodios recurrentes e inadvertidos (especialmente nocturnos)
de hipoglucemia.
El cumplimiento por parte del paciente de la pauta posológica, el régimen dietético, la correcta administración de insulina y el reconocimiento de los síntomas de hipoglucemia, son esenciales para reducir el riesgo de hipoglucemia. Los factores que incrementan la sensibilidad a la hipoglucemia requieren una especial vigilancia y pueden obligar al ajuste de la dosis. Entre ellos se cuentan:
- el cambio del área de inyección,
- el incremento de la sensibilidad a la insulina (p.ej. al eliminar factores de estrés),
- el ejercicio físico desacostumbrado, aumentado o prolongado,
- una enfermedad intercurrente (p.ej. vómitos, diarrea),
- ingesta inadecuada de alimentos,
- omisión de comidas,
- consumo de alcohol,
- ciertos trastornos de descompensación del sistema endocrino (p.ej. hipotiroidismo e insuficiencia adrenocortical o de la pituitaria anterior),
- el tratamiento en concomitancia con ciertos medicamentos (ver sección 4.5).
Enfermedades intercurrentes
Las enfermedades intercurrentes exigen una intensificación del control metabólico. En muchos casos, está indicada la realización de análisis de orina para detectar la presencia de cuerpos cetónicos y a
menudo hay que ajustar la dosis de insulina, siendo frecuente que aumente la necesidad de la misma. Los pacientes con diabetes del tipo 1 deben continuar consumiendo al menos una pequeña cantidad de
carbohidratos de forma periódica, aun cuando sean incapaces de comer o coman sólo un poco, o padezcan vómitos, etc., y nunca deben interrumpir completamente la administración de insulina.
Errores de medicación
Se han notificado errores de medicación, en los cuales se han administrado de forma accidental otras formulaciones de Insuman u otras insulinas. Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina humana y otras insulinas
Combinación de Insuman con pioglitazona
Se han notificado casos de insuficiencia cardíaca cuando se utiliza pioglitazona en combinación con insulina, sobre todo en pacientes con factores de riesgo para el desarrollo de insuficiencia cardíaca. Esto deberá tenerse en cuenta si se considera el tratamiento con la combinación de pioglitazona e Insuman. Si se usa esta combinación, se deben observar a los pacientes por si aparecen signos y síntomas de
insuficiencia cardíaca, aumento de peso y edema. Se debe interrumpir el tratamiento con pioglitazona si se produce cualquier deterioro de los síntomas cardíacos.
Sodio
Este medicamento contiene menos de 23 mg de sodio (1mmol) por unidad de dosis; esto es, esencialmente “exento de sodio”.
4.5 Interacción con otros medicamentos y otras formas de interacción
Diversas sustancias afectan al metabolismo de la glucosa y pueden requerir el ajuste de la dosis de insulina humana.
Entre las sustancias que pueden intensificar el efecto hipoglucemiante e incrementar la sensibilidad a la hipoglucemia se cuentan los medicamentos antidiabéticos orales, los inhibidores de la enzima convertidora de angiotensina (ECA), la disopiramida, los fibratos, la fluoxetina, los inhibidores de la enzima monoamino-oxidasa (MAO), la pentoxifilina, el propoxifeno, los salicilatos y los antibióticos del tipo de las sulfamidas.
Entre las sustancias que pueden reducir el efecto hipoglucemiante se incluyen los corticosteroides, el danazol, el diazóxido, los diuréticos, el glucagón, la isoniazida, los estrógenos y los progestágenos (p.ej. en los anticonceptivos orales), los derivados de fenotiacina, la somatotropina, los medicamentos simpaticomiméticos (p.ej. epinefrina [adrenalina], salbutamol, terbutalina), las hormonas tiroideas, los inhibidores de la proteasa y los antipsicóticos atípicos (por ejemplo: olanzapina y clozapina).
Los betabloqueantes, la clonidina, las sales de litio o el alcohol pueden potenciar o debilitar el efecto hipoglucemiante de la insulina. La pentamidina puede provocar hipoglucemia que algunas veces puede ir seguida de una hiperglucemia.
Además, bajo la influencia de medicamentos simpaticolíticos como los betabloqueantes, la clonidina, la guanetidina o la reserpina, los signos de contrarregulación adrenérgica pueden atenuarse o desaparecer.
4.6 Fertilidad, embarazo y lactancia
Embarazo
No se dispone de datos clínicos sobre embarazos de riesgo para insulina humana. La insulina no atraviesa la barrera placentaria. Debería prestarse atención en la prescripción a mujeres embarazadas.
Es esencial que las pacientes con diabetes preexistente o gravídica mantengan un buen control metabólico durante la gestación. Las necesidades de insulina pueden disminuir durante el primer trimestre y generalmente aumentan durante el segundo y tercer trimestre. Inmediatamente después del parto, las necesidades de insulina disminuyen de forma rápida (aumento del riesgo de hipoglucemia), siendo esencial un control cuidadoso de la glucosa.
Lactancia
No se espera que se produzcan efectos sobre el lactante. Insuman Rapid se puede utilizar durante el período de lactancia. Las mujeres en periodo de lactancia pueden necesitar ajustes en la dosis de insulina y en la dieta.
Fertilidad
No se dispone de datos clínicos o datos en animales sobre fertilidad de hombres o mujeres con insulina humana.
4.7 Efectos sobre la capacidad para conducir y utilizar máquinas
La capacidad de concentración y de reacción del paciente puede verse afectada a consecuencia de una hipoglucemia o una hiperglucemia o, por ejemplo, como consecuencia de un trastorno visual. Esto
puede ser causa de riesgo en situaciones en que estas capacidades sean de especial importancia (p.ej. conducir o utilizar máquinas).
Debe advertirse a los pacientes que adopten precauciones para evitar una hipoglucemia mientras conducen. Esto es particularmente importante en aquellos pacientes con ausencia o reducción de la capacidad para percibir los síntomas de aviso de hipoglucemia, o que padecen episodios frecuentes de hipoglucemia. Deberá considerarse la conveniencia de conducir o utilizar máquinas en estas circunstancias.
4.8 Reacciones adversas
Resumen del perfil de seguridad
La hipoglucemia, que es, por lo general, la reacción adversa más frecuente de la terapia con insulina,puede producirse si la dosis de insulina es muy elevada en relación con las necesidades de la
misma. En los estudios clínicos y durante la comercialización, la frecuencia varía en función de la
población de pacientes y las pautas de dosis. Por tanto, no puede detallarse ninguna frecuencia específica.
Tabla de reacciones adversas
Las siguientes reacciones adversas relacionadas procedentes de investigación clínica se describen a continuación utilizando el sistema de clasificación de órganos y en orden decreciente: muy frecuentes (≥1/10); frecuentes (≥1/100 a <1/10); poco frecuentes (≥1/1.000 a <1/100); raras (≥1/10.000 a <1/1.000); muy raras (<1/10.000), no conocidas (no se pueden estimar de los datos disponibles).
Las reacciones adversas se presentan en orden decreciente de gravedad dentro de cada frecuencia.
| Clasificación de órganos del sistema MedDRA | Frecuentes | Poco frecuentes | No conocidas |
| Trastornos del sistema inmunológico | Shock | Reacciones inmediatas de tipo alérgico (hipotensión, edema angioneurótico, broncospasmo, reacciones cutáneas generalizadas); Anticuerpos anti- insulina. | |
| Trastornos del metabolismo y de la nutrición | Edema | Hipoglucemia; Retención de sodio | |
| Trastornos oculares | Retinopatía proliferativa; Retinopatía diabética; Trastorno visual | ||
| Trastornos de la piel y del tejido subcutáneo | Lipodistrofia; Amiloidosis cutánea | ||
| Trastornos generales y alteraciones en el lugar de administración | Reacciones en el lugar de la inyección | Urticaria en el lugar de inyección | Inflamación en el lugar de inyección; dolor en el lugar de inyección; prurito en el lugar de inyección; eritema en el lugar de inyección; tumefacción en el lugar de inyección |
Descripción de una selección de reacciones adversas
Trastornos del sistema inmunológico
Las reacciones inmediatas de tipo alérgico frente a la insulina o los excipientes pueden comportar riesgo vital.
La administración de insulina puede dar lugar a la formación de anticuerpos anti-insulina. En raras ocasiones, la presencia de estos anticuerpos puede precisar un ajuste de la dosis de insulina para corregir una tendencia a la hiperglucemia o a la hipoglucemia.
Trastornos del metabolismo y de la nutrición
Las crisis hipoglucémicas graves, especialmente si muestran un patrón recurrente, pueden producir lesiones neurológicas. Los episodios hipoglucémicos prolongados o graves pueden tener un desenlace
fatal.
En muchos pacientes, los signos y síntomas de neuroglucopenia están precedidos por signos de contrarregulación adrenérgica. En general, cuanto mayor y más rápido es el descenso de la glucemia, más marcado es el fenómeno de contrarregulación y sus síntomas.
La insulina puede ocasionar retención de sodio y edema, especialmente si el tratamiento insulínico intensivo corrige un control metabólico previo deficiente.
Trastornos oculares
Un cambio importante en el control de la glucemia puede provocar un trastorno visual temporal, debido a la alteración temporal de la turgencia y, por tanto, del índice de refracción del cristalino.
La mejora a largo plazo del control de la glucemia reduce el riesgo de progresión de la retinopatía diabética. Sin embargo, la intensificación de la terapia con insulina, con una mejora brusca del control de la glucemia, puede dar lugar a un deterioro temporal de la retinopatía diabética.
Trastornos de la piel y del tejido subcutáneo
Pueden producirse lipodistrofia y amiloidosis cutánea en el punto de inyección y retrasar la absorción local de insulina. La rotación continua del punto de inyección dentro la zona de administración de la
inyección puede ayudar a reducir o prevenir estas reacciones (ver sección 4.4).
Trastornos generales y alteraciones en el lugar de administración
La mayor parte de las reacciones leves a las insulinas en el lugar de inyección, se resuelven habitualmente en unos días oen pocas semanas.
Notificación de sospechas de reacciones adversas
Es importante notificar sospechas de reacciones adversas al medicamento tras su autorización. Ello permite una supervisión continuada de la relación beneficio/riesgo del medicamento. Se invita a los profesionales sanitarios a notificar las sospechas de reacciones adversas a través del sistema nacional de notificación incluido en el Anexo V.
4.9 Sobredosis
Síntomas
La sobredosis de insulina puede dar lugar a hipoglucemia grave y, en ocasiones, de larga duración que puede comportar riesgo vital.
Medidas
Los episodios leves de hipoglucemia se pueden tratar normalmente con carbohidratos por vía oral,
pudiéndose requerir ajustes de la pauta posológica del medicamento, de las pautas dietéticas o del ejercicio físico.
Los episodios más graves con coma, crisis o trastornos neurológicos se pueden tratar con glucagón intramuscular/subcutáneo o con solución glucosada concentrada por vía intravenosa. Puede ser necesaria una ingesta mantenida de carbohidratos y someter al paciente a observación porque la hipoglucemia puede recurrir tras una aparente recuperación clínica.
5. PROPIEDADES FARMACOLÓGICAS
5.1 Propiedades farmacodinámicas
Grupo farmacoterapéutico: Fármacos usados para la diabetes, insulinas y análogos de acción rápida para inyección. Código ATC: A10AB01.
Mecanismo de acción
La insulina
- reduce los niveles de glucemia y favorece efectos anabólicos, además de reducir los efectos catabólicos,
- aumenta el transporte de glucosa a las células, así como la formación de glucógeno en los músculos y el hígado, y mejora la utilización del piruvato. Inhibe la glucogenólisis y la gluconeogénesis,
- aumenta la lipogénesis en el hígado y el tejido adiposo e inhibe la lipólisis,
- favorece la captación de aminoácidos por las células y la síntesis de proteínas,
- aumenta la captación de potasio por las células.
Efectos farmacodinámicos
Insuman Rapid es una insulina caracterizada por una acción de instauración rápida y de corta duración. Tras la inyección subcutánea, la instauración de la acción tiene lugar dentro de los 30 minutos
siguientes, alcanzándose la fase de máxima acción transcurridas entre 1 y 4 horas de la inyección. La duración de la acción es de 7 a 9 horas.
5.2 Propiedades farmacocinéticas
En sujetos sanos, la semivida sérica de la insulina es aproximadamente de 4 a 6 minutos. Es más larga en pacientes con insuficiencia renal grave. Sin embargo, debe tenerse en cuenta que la farmacocinética de la insulina no refleja su acción metabólica.
5.3 Datos preclínicos sobre seguridad
Se estudió la toxicidad aguda tras la administración subcutánea en ratas. No se encontraron pruebas de efectos tóxicos. Los estudios de tolerancia local tras la administración subcutánea e intramuscular en conejos no produjeron hallazgos notables. Los estudios de los efectos farmacodinámicos tras la administración subcutánea en conejos y perros revelaron las reacciones hipoglucémicas que se esperaban.
6. DATOS FARMACÉUTICOS
6.1 Lista de excipientes
Metacresol,
dihidrógeno fosfato de sodio dihidrato, glicerol,
hidróxido de sodio,
ácido clorhídrico (para ajuste de pH),
agua para preparaciones inyectables.
6.2 Incompatibilidades
Este medicamento no debe mezclarse con otros excepto con los mencionados en la sección 6.6. Insuman Rapid no debe mezclarse con soluciones que contengan sustancias reductoras, como tioles y
sulfitos.
Mezcla de insulinas
Insuman Rapid no debe mezclarse con las formulaciones de insulina humana diseñadas específicamente para su uso en bombas de insulina.
Insuman Rapid no se debe mezclar con insulinas de origen animal o con análogos de insulina.
No se deben mezclar insulinas de diferente concentración (p.ej., 100 UI por ml y 40 UI por ml). Debe tenersecuidado para evitar que entren alcohol u otros desinfectantes en la solución de insulina.
6.3 Período de validez
2 años.
Periodo de validez después del primer uso del vial:
El producto se puede conservar durante un máximo de cuatro semanas por debajo de 25ºC y protegido de la luz o el calor directo.
Mantener el vial en el embalaje exterior para protegerlo de la luz.
Se recomienda anotar en la etiqueta la fecha de la primera utilización del vial.
6.4 Precauciones especiales de conservación
Viales sin abrir:
Conservar en nevera (entre 2ºC y 8ºC). No congelar.
No colocar Insuman Rapid cerca del compartimento del congelador o junto a un acumulador de frío.
Conservar el vial en el embalaje exterior para protegerlo de la luz.
Viales abiertos:
Para las condiciones de conservación tras la primera apertura del medicamento, ver sección 6.3.
6.5 Naturaleza y contenido del envase
Insuman Rapid 40 UI/ml en un vial
10 ml de solución en un vial (vidrio incoloro del tipo 1), con una cápsula de cierre (aluminio) con pestaña, con un tapón (caucho clorobutílico (tipo 1)) y cubierta extraíble (polipropileno).
Se presenta en envases de 1 y 5 viales.
Puede que solamente estén comercializados algunos tamaños de envases.
Insuman Rapid 100 UI/ml en un vial5 ml de solución en un vial y 10 ml de solución en un vial (vidrio incoloro del tipo 1), con una cápsula de cierre (aluminio) con pestaña, con un tapón (caucho clorobutílico (tipo 1)) y cubierta extraíble (polipropileno).
Se presenta en envases de 1 y 5 viales.
Puede que solamente estén comercializados algunos tamaños de envases.
6.6 Precauciones especiales de eliminación y otras manipulaciones
Antes de extraer insulina del vial por primera vez, quitar el capuchón protector de plástico.
No agitar enérgicamente el vial, ya que podría inducirse la formación de espuma. La espuma puede interferir en la correcta medición de la dosis.
Insuman Rapid sólo tiene que usarse si la solución es transparente, incolora, carece de partículas sólidas visibles y tiene un aspecto acuoso.
Insuman Rapid no se debe usar en bombas de insulina externas o implantadas ni en bombas peristálticas con tubos de silicona.
Debe recordarse que la solución de
insulina neutra precipita a un pH aproximado entre 4,5 y 6,5.
Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina humana y otras insulinas (ver sección 4.4).
Mezcla de insulinas
Insuman Rapid puede mezclarse con todas las formulaciones de insulinas humanas, pero no con las diseñadas específicamente para utilizar en bombas de insulina. En relación a las incompatibilidades con
otras insulinas, ver sección 6.2.
Si hay que introducir dos insulinas diferentes en una sola jeringa para inyección, se recomienda extraer primero la de acción más corta para prevenir la contaminación del vial por la preparación de acción más larga. Se recomienda practicar la inyección inmediatamente después de mezclarlas.
La eliminación del medicamento no utilizado y de todos los materiales que hayan estado en contacto con él, se realizará de acuerdo con las normativas locales.
7. TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
Sanofi-Aventis Deutschland GmbH, D-65926 Frankfurt am Main, Alemania
8. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/97/030/028
EU/1/97/030/029
EU/1/97/030/031
EU/1/97/030/032
EU/1/97/030/196
EU/1/97/030/197
9. FECHA DE LA PRIMERA AUTORIZACIÓN/RENOVACIÓN DE LA AUTORIZACIÓN
Fecha de la primera autorización: 21 Febrero 1997
Fecha de la última revalidación: 21 Febrero 2007
10. FECHA DE LA REVISIÓN DEL TEXTO
La información detallada de este medicamento está disponible en la página web de la Agencia Europea del Medicamento: http://www.ema.europa.eu/
1. NOMBRE DEL MEDICAMENTO
Insuman Rapid 100 UI/ml solución inyectable en un cartucho
Insuman Rapid SoloStar 100 UI/ml solución inyectable en pluma precargada.
2. COMPOSICIÓN CUALITATIVA Y CUANTITATIVA
Insuman Rapid 100 UI/ml en un cartucho
Cada ml contiene 100 UI de insulina humana (equivalente a 3,5 mg).
Cada cartucho contiene 3 ml de solución inyectable, equivalentes a 300 UI de insulina.
Insuman Rapid 100 UI/ml en pluma precargada
Cada ml contiene 100 UI de insulina humana (equivalente a 3,5 mg).
Cada pluma contiene 3 ml de solución inyectable, equivalentes a 300 UI de insulina. Una UI (Unidad
Internacional) corresponde a 0,035 mg de insulina humana anhidra*. Insuman Rapid es una solución de insulina neutra (insulina regular).
*La insulina humana se obtiene por tecnología de ADN recombinante en Escherichia coli. Para consultar la lista completa de excipientes ver sección 6.1.
3. FORMA FARMACÉUTICA
Solución inyectable.
Solución transparente, incolora.
4. DATOS CLÍNICOS
4.1 Indicaciones terapéuticas
Diabetes mellitus, cuando se precise tratamiento con insulina.
4.2 Posología y forma de administración
Posología
Los niveles de glucemia deseados, las preparaciones de insulina que se van a usar y la pauta posológica
(dosis e intervalos) deben determinarse de manera individual y ajustarse de acuerdo con la dieta, actividad física y estilo de vida del paciente.
Dosis diarias y momentos de administración
No existen reglas fijas sobre la pauta posológica de insulina. Sin embargo, la dosis promedio que se necesita suele ser de 0,5 a 1,0 UI por kg de peso corporal al día. Las necesidades metabólicas basales
representan el 40 al 60% de las necesidades diarias totales. Insuman Rapid se inyecta por vía subcutánea
15 - 20 minutos antes de la comida.
Insuman Rapid 100 UI/ml en pluma precargada
SoloStar libera dosis de insulina desde 1 hasta 80 unidades en pasos de 1 unidad. Cada pluma contiene varias dosis.
Ajuste secundario de la dosis
La mejora del control metabólico puede dar lugar a una mayor sensibilidad a la insulina, con la reducción consiguiente de las necesidades de ésta. Puede requerirse asimismo un ajuste de la dosis, por ejemplo:
- si se produce un cambio en el peso del paciente,
- si cambia el estilo de vida del paciente,
- si aparecen otras circunstancias que puedan inducir una mayor sensibilidad a la hipo- o hiperglucemia (ver sección 4.4).
Poblaciones especiales
Pacientes de edad avanzada (≥ 65 años)
En pacientes de edad avanzada, el deterioro progresivo de la función renal puede producir una disminución constante de las necesidades de insulina.
Insuficiencia renal
En pacientes con insuficiencia renal, las necesidades de insulina podrían reducirse debido al reducido metabolismo de insulina.
Insuficiencia hepática
En pacientes con insuficiencia hepática, las necesidades de insulina podrían disminuir debido a la reducida capacidad para la gluconeogénesis y el reducido metabolismo de insulina.
Forma de administración
Insuman Rapid no se debe usar en bombas de insulina externas o implantadas ni en bombas peristálticas con tubos de silicona.
Insuman Rapid se administra por vía subcutánea.
La absorción de insulina y, por tanto, el efecto hipoglucemiante de una dosis puede variar según se practique la inyección en un área u otra (p.ej., la pared abdominal en comparación con el muslo). Los puntos de inyección, dentro de un área de inyección determinada, deben cambiarse de una inyección a otra para reducir el riesgo de lipodistrofia y amiloidosis cutánea (ver secciones 4.4 y 4.8).
Insuman Rapid 100 UI/ml en un cartucho
Insuman Rapid 100 UI/ml en cartuchos sólo está indicado para inyecciones subcutáneas administradas con una pluma reutilizable. Si es necesaria la administración con jeringa o inyección intravenosa, se debe utilizar un vial (ver sección 4.4).
Insuman Rapid SoloStar 100 UI/ml en pluma precargada
Insuman Rapid SoloStar 100 UI/ml en pluma precargada sólo está indicado para inyecciones subcutáneas. Si es necesaria la administración con jeringa o inyección intravenosa, se debe utilizar un vial (ver sección
4.4).
Antes de usar SoloStar, las Instrucciones de Uso incluidas en el prospecto deben leerse cuidadosamente. Para mayor información sobre la manipulación, ver sección 6.6.
4.3 Contraindicaciones
Hipersensibilidad al principio activo o a cualquiera de los excipientes incluidos en la sección 6.1.
4.4 Advertencias y precauciones especiales de empleo
Trazabilidad
Con objeto de mejorar la trazabilidad de los medicamentos biológicos, el nombre y el número de lote del medicamento administrado deben estar claramente registrados.
Los pacientes con hipersensibilidad a Insuman Rapid para los que no hay un preparado mejor disponible, sólo deben continuar el tratamiento bajo un estricto control médico y si es necesario, en combinación con un tratamiento antialérgico.
Se recomienda a los pacientes con alergia a la insulina animal, que se sometan al test cutáneo intradérmico previo a su cambio a Insuman Rapid, ya que podrían experimentar reacciones inmunológicas cruzadas.
Si el control de la glucemia no es óptimo o si el paciente muestra tendencia a episodios hiper- o hipoglucémicos, antes de considerar el ajuste de la dosis de insulina es esencial revisar el grado de cumplimiento del tratamiento por parte del paciente, los puntos y las técnicas oportunas de inyección y todos los demás factores relevantes.
Cambio a Insuman Rapid
Cambiar a un paciente a otro tipo o marca de insulina debe realizarse baja estricta supervisión médica. Cambios de dosis, marca (fabricante), tipo (regular, NPH, lenta, de acción prolongada, etc.), origen
(animal, humana, análogo de insulina humana) y/o método de fabricación puede necesitar un cambio de dosis.
La necesidad de ajustar la dosis (p.ej., reducirla) puede ponerse de manifiesto inmediatamente después del cambio de tratamiento. También puede aparecer de forma gradual en un período de varias semanas.
Tras el cambio de una insulina animal a insulina humana, puede ser necesario reducir la pauta posológica, en especial en pacientes que
- hayan estado controlados previamente con niveles de glucemia bastante bajos,
- tengan tendencia a la hipoglucemia,
- hayan necesitado previamente dosis altas de insulina debido a la presencia de anticuerpos anti-insulina.
Durante el cambio de la insulina y en las semanas siguientes se recomienda establecer un estrecho control metabólico. En los pacientes que precisen dosis altas de insulina por la presencia de anticuerpos anti- insulina, se tiene que considerar la posibilidad de llevar a cabo el cambio bajo supervisión médica en un hospital o un contexto semejante.
Se debe enseñar a los pacientes a realizar una rotación continua del punto de inyección para reducir el riesgo de sufrir lipodistrofia y amiloidosis cutánea. Hay un posible riesgo de retraso de la absorción de insulina y empeoramiento del control de la glucemia tras las inyecciones de insulina en puntos con estas reacciones. Se ha notificado que un cambio repentino en el punto de inyección en una zona no afectada produce hipoglucemia. Se recomienda vigilar la glucosa en sangre después de cambiar el punto de inyección y podrá considerarse el ajuste de las medicaciones antidiabéticas.
Hipoglucemia
Puede producirse hipoglucemia si la dosis de insulina es demasiado alta en relación con las necesidades de insulina.
Hay que tener especial cuidado, y es recomendable intensificar el control de la glucemia, en pacientes en los cuales los acontecimientos hipoglucémicos puedan tener especial relevancia clínica, como los pacientes con estenosis significativa de las arterias coronarias o de los vasos que irrigan el cerebro (riesgo de complicaciones cardíacas o cerebrales de la hipoglucemia), así como en pacientes con retinopatía proliferativa, especialmente si no se han tratado con láser (riesgo de amaurosis subsiguiente a la hipoglucemia).
Los pacientes deben conocer las circunstancias en que los síntomas de alarma de hipoglucemia se ven reducidos. Los síntomas de alarma de la hipoglucemia pueden verse modificados, y ser menos pronunciados o estar ausentes en ciertos grupos de riesgo. Éstos incluyen a los pacientes:
- cuyo control glucémico ha mejorado notablemente,
- en los que la hipoglucemia se desarrolla gradualmente,
- de edad avanzada,
- después de cambiar de una insulina de origen animal a una insulina de origen humano,
- que presentan una neuropatía autónoma,
- con un largo historial de diabetes,
- que padecen una enfermedad psiquiátrica,
- que reciben tratamiento simultáneo con determinados medicamentos (ver sección 4.5). Estas situaciones pueden ocasionar una hipoglucemia grave (y posiblemente la pérdida del
conocimiento) antes de que el paciente sea consciente de su hipoglucemia.
Si se observan valores normales o incluso disminuidos de hemoglobina glucosilada, hay que
considerar la posibilidad de que existan episodios recurrentes e inadvertidos (especialmente nocturnos)
de hipoglucemia.
El cumplimiento por parte del paciente de la pauta posológica, el régimen dietético, la correcta administración de insulina y el reconocimiento de los síntomas de hipoglucemia, son esenciales para reducir el riesgo de hipoglucemia. Los factores que incrementan la sensibilidad a la hipoglucemia requieren una especial vigilancia y pueden obligar al ajuste de la dosis. Entre ellos se cuentan:
- el cambio del área de inyección,
- el incremento de la sensibilidad a la insulina (p.ej. al eliminar factores de estrés),
- el ejercicio físico desacostumbrado, aumentado o prolongado,
- una enfermedad intercurrente (p.ej. vómitos, diarrea),
- ingesta inadecuada de alimentos,
- omisión de comidas,
- consumo de alcohol,
- ciertos trastornos de descompensación del sistema endocrino (p.ej. hipotiroidismo e insuficiencia adrenocortical o de la pituitaria anterior),
- el tratamiento en concomitancia con ciertos medicamentos (ver sección 4.5).
Enfermedades intercurrentes
Las enfermedades intercurrentes exigen una intensificación del control metabólico. En muchos casos, está indicada la realización de análisis de orina para detectar la presencia de cuerpos cetónicos y a
menudo hay que ajustar la dosis de insulina, siendo frecuente que aumente la necesidad de la misma.
Los pacientes con diabetes del tipo 1 deben continuar consumiendo al menos una pequeña cantidad de carbohidratos de forma periódica, aun cuando sean incapaces de comer o coman sólo un poco, o
padezcan vómitos, etc., y nunca deben interrumpir completamente la administración de insulina.
Insuman Rapid 100 UI/ml en un cartucho
Plumas a utilizar con Insuman Rapid 100 UI/ml en cartuchos
Insuman Rapid 100 UI/ml en cartuchos sólo está indicado para inyecciones subcutáneas administradas con una pluma reutilizable. Si es necesaria la administración con jeringa o inyección intravenosa, se debe utilizar un vial.
Los cartuchos de Insuman Rapid sólo deben utilizarse con las siguientes plumas:
- JuniorSTAR que libera Insuman Rapid en incrementos de 0,5 unidades de dosis
- ClikSTAR, Tactipen, Autopen 24, AllStar y AllStar PRO que liberan Insuman Rapid en incrementos de 1 unidad de dosis.
Estos cartuchos no deben utilizarse con ninguna otra pluma reutilizable, ya que la exactitud de la dosis está únicamente comprobada con las plumas citadas (ver secciones 4.2 y 6.6).
En su país, puede que solamente estén comercializadas algunas de estas plumas.
Insuman Rapid SoloStar 100 UI/ml en pluma precargada
Manejo de la pluma
Insuman Rapid SoloStar 100 UI/ml en pluma precargada sólo está indicado para inyecciones subcutáneas. Si es necesaria la administración con jeringa o inyección intravenosa, se debe utilizar un vial (ver sección
4.2). Antes de usar SoloStar, las Instrucciones de Uso incluidas en el prospecto deben leerse cuidadosamente. SoloStar tiene que utilizarse tal y como recomiendan estas Instrucciones de Uso (ver
sección 6.6).
Errores de medicación
Se han notificado errores de medicación, en los cuales se han administrado de forma accidental otras formulaciones de Insuman u otras insulinas. Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina humana y otras insulinas
Combinación de Insuman con pioglitazona
Se han notificado casos de insuficiencia cardíaca cuando se utiliza pioglitazona en combinación con insulina, sobre todo en pacientes con factores de riesgo para el desarrollo de insuficiencia cardíaca. Esto deberá tenerse en cuenta si se considera el tratamiento con la combinación de pioglitazona e Insuman. Si se usa esta combinación, se deben observar a los pacientes por si aparecen signos y síntomas de insuficiencia cardíaca, aumento de peso y edema. Se debe interrumpir el tratamiento con pioglitazona si se produce cualquier deterioro de los síntomas cardíacos.
Sodio
Este medicamento contiene menos de 23 mg de sodio (1mmol) por unidad de dosis; esto es, esencialmente “exento de sodio”.
4.5 Interacción con otros medicamentos y otras formas de interacción
Diversas sustancias afectan al metabolismo de la glucosa y pueden requerir el ajuste de la dosis de insulina humana.
Entre las sustancias que pueden intensificar el efecto hipoglucemiante e incrementar la sensibilidad a la hipoglucemia se cuentan los medicamentos antidiabéticos orales, los inhibidores de la enzima convertidora de angiotensina (ECA), la disopiramida, los fibratos, la fluoxetina, los inhibidores de la enzima monoamino-oxidasa (MAO), la pentoxifilina, el propoxifeno, los salicilatos y los antibióticos del tipo de las sulfamidas.
Entre las sustancias que pueden reducir el efecto hipoglucemiante se incluyen los corticosteroides, el danazol, el diazóxido, los diuréticos, el glucagón, la isoniazida, los estrógenos y los progestágenos (p.ej. en los anticonceptivos orales), los derivados de fenotiacina, la somatotropina, los medicamentos simpaticomiméticos (p.ej. epinefrina [adrenalina], salbutamol, terbutalina), las hormonas tiroideas, los inhibidores de la proteasa y los antipsicóticos atípicos (por ejemplo: olanzapina y clozapina).
Los betabloqueantes, la clonidina, las sales de litio o el alcohol pueden potenciar o debilitar el efecto hipoglucemiante de la insulina. La pentamidina puede provocar hipoglucemia que algunas veces puede ir seguida de una hiperglucemia.
Además, bajo la influencia de medicamentos simpaticolíticos como los betabloqueantes, la clonidina, la guanetidina o la reserpina, los signos de contrarregulación adrenérgica pueden atenuarse o desaparecer.
4.6 Fertilidad, embarazo y lactancia
Embarazo
No se dispone de datos clínicos sobre embarazos de riesgo para insulina humana. La insulina no atraviesa la barrera placentaria. Debería prestarse atención en la prescripción a mujeres embarazadas.
Es esencial que las pacientes con diabetes preexistente o gravídica mantengan un buen control metabólico durante la gestación. Las necesidades de insulina pueden disminuir durante el primer trimestre y generalmente aumentan durante el segundo y tercer trimestre. Inmediatamente después del parto, las necesidades de insulina disminuyen de forma rápida (aumento del riesgo de hipoglucemia), siendo esencial un control cuidadoso de la glucosa.
Lactancia
No se espera que se produzcan efectos sobre el lactante. Insuman Rapid se puede utilizar durante el período de lactancia. Las mujeres en periodo de lactancia pueden necesitar ajustes en la dosis de insulina y en la dieta.
Fertilidad
No se dispone de datos clínicos o datos en animales sobre fertilidad de hombres o mujeres con insulina humana.
4.7 Efectos sobre la capacidad para conducir y utilizar máquinas
La capacidad de concentración y de reacción del paciente puede verse afectada a consecuencia de una hipoglucemia o una hiperglucemia o, por ejemplo, como consecuencia de un trastorno visual. Esto puede ser causa de riesgo en situaciones en que estas capacidades sean de especial importancia (p.ej. conducir o utilizar máquinas).
Debe advertirse a los pacientes que adopten precauciones para evitar una hipoglucemia mientras conducen. Esto es particularmente importante en aquellos pacientes con ausencia o reducción de la capacidad para percibir los síntomas de aviso de hipoglucemia, o que padecen episodios frecuentes de hipoglucemia. Deberá considerarse la conveniencia de conducir o utilizar máquinas en estas circunstancias.
4.8 Reacciones adversas
Resumen del perfil de seguridad
La hipoglucemia, que es, por lo general, la reacción adversa más frecuente de la terapia con insulina,puede producirse si la dosis de insulina es muy elevada en relación con las necesidades de la
misma. En los estudios clínicos y durante la comercialización, la frecuencia varía en función de la población de pacientes y las pautas de dosis. Por tanto, no puede detallarse ninguna frecuencia específica.
Tabla de reacciones adversas
Las siguientes reacciones adversas relacionadas procedentes de investigación clínica se describen a continuación utilizando el sistema de clasificación de órganos y en orden decreciente: muy frecuentes (≥1/10); frecuentes (≥1/100 a <1/10); poco frecuentes (≥1/1.000 a <1/100); raras (≥1/10.000 a <1/1.000); muy raras (<1/10.000), no conocidas (no se pueden estimar de los datos disponibles).
Las reacciones adversas se presentan en orden decreciente de gravedad dentro de cada frecuencia.
| Clasificación de órganos del sistema MedDRA | Frecuentes | Poco frecuentes | No conocidas |
| Trastornos del sistema inmunológico | Shock | Reacciones inmediatas de tipo alérgico (hipotensión, edema angioneurótico, broncospasmo, reacciones cutáneas generalizadas); Anticuerpos anti- insulina. | |
| Trastornos del metabolismo y de la nutrición | Edema | Hipoglucemia; Retención de sodio | |
| Trastornos oculares | Retinopatía proliferativa; Retinopatía diabética; Trastorno visual |
| Clasificación de órganos del sistema MedDRA | Frecuentes | Poco frecuentes | No conocidas |
| Trastornos de la piel y del tejido subcutáneo | Lipodistrofia; Amiloidosis cutánea | ||
| Trastornos generales y alteraciones en el lugar de administración | Reacciones en el lugar de la inyección | Urticaria en el lugar de inyección | Inflamación en el lugar de inyección; dolor en el lugar de inyección; prurito en el lugar de inyección; eritema en el lugar de inyección; tumefacción en el lugar de inyección |
Descripción de una selección de reacciones adversas
Trastornos del sistema inmunológico
Las reacciones inmediatas de tipo alérgico frente a la insulina o los excipientes pueden comportar riesgo vital.
La administración de insulina puede dar lugar a la formación de anticuerpos anti-insulina. En raras ocasiones, la presencia de estos anticuerpos puede precisar un ajuste de la dosis de insulina para corregir una tendencia a la hiperglucemia o a la hipoglucemia.
Trastornos del metabolismo y de la nutrición
Las crisis hipoglucémicas graves, especialmente si muestran un patrón recurrente, pueden producir lesiones neurológicas. Los episodios hipoglucémicos prolongados o graves pueden tener un desenlace
fatal.
En muchos pacientes, los signos y síntomas de neuroglucopenia están precedidos por signos de contrarregulación adrenérgica. En general, cuanto mayor y más rápido es el descenso de la glucemia, más marcado es el fenómeno de contrarregulación y sus síntomas.
La insulina puede ocasionar retención de sodio y edema, especialmente si el tratamiento insulínico intensivo corrige un control metabólico previo deficiente.
Trastornos oculares
Un cambio importante en el control de la glucemia puede provocar un trastorno visual temporal, debido a la alteración temporal de la turgencia y, por tanto, del índice de refracción del cristalino.
La mejora a largo plazo del control de la glucemia reduce el riesgo de progresión de la retinopatía diabética. Sin embargo, la intensificación de la terapia con insulina, con una mejora brusca del control de la glucemia, puede dar lugar a un deterioro temporal de la retinopatía diabética.
Trastornos de la piel y del tejido subcutáneo
Pueden producirse lipodistrofia y amiloidosis cutánea en el punto de inyección y retrasar la absorción local de insulina. La rotación continua del punto de inyección dentro la zona de administración de la
inyección puede ayudar a reducir o prevenir estas reacciones (ver sección 4.4).
Trastornos generales y alteraciones en el lugar de administración
La mayor parte de las reacciones leves a las insulinas en el lugar de inyección, se resuelven habitualmente en unos días oen pocas semanas.
Notificación de sospechas de reacciones adversas
Es importante notificar sospechas de reacciones adversas al medicamento tras su autorización. Ello permite una supervisión continuada de la relación beneficio/riesgo del medicamento. Se invita a los
profesionales sanitarios a notificar las sospechas de reacciones adversas a través del sistema nacional de notificación incluido en el Anexo V.
4.9 Sobredosis
Síntomas
La sobredosis de insulina puede dar lugar a hipoglucemia grave y, en ocasiones, de larga duración que puede comportar riesgo vital.
Medidas
Los episodios leves de hipoglucemia se pueden tratar normalmente con carbohidratos por vía oral, pudiéndose requerir ajustes de la pauta posológica del medicamento, de las pautas dietéticas o del
ejercicio físico.
Los episodios más graves con coma, crisis o trastornos neurológicos se pueden tratar con glucagón intramuscular/subcutáneo o con solución glucosada concentrada por vía intravenosa. Puede ser necesaria una ingesta mantenida de carbohidratos y someter al paciente a observación porque la hipoglucemia puede recurrir tras una aparente recuperación clínica.
5. PROPIEDADES FARMACOLÓGICAS
5.1 Propiedades farmacodinámicas
Grupo farmacoterapéutico: Fármacos usados para la diabetes, insulinas y análogos de acción rápida para inyección. Código ATC: A10AB01.
Mecanismo de acción
La insulina
- reduce los niveles de glucemia y favorece efectos anabólicos, además de reducir los efectos catabólicos,
- aumenta el transporte de glucosa a las células, así como la formación de glucógeno en los músculos y el hígado, y mejora la utilización del piruvato. Inhibe la glucogenólisis y la gluconeogénesis,
- aumenta la lipogénesis en el hígado y el tejido adiposo e inhibe la lipólisis,
- favorece la captación de aminoácidos por las células y la síntesis de proteínas,
- aumenta la captación de potasio por las células.
Efectos farmacodinámicos
Insuman Rapid es una insulina caracterizada por una acción de instauración rápida y de corta duración. Tras la inyección subcutánea, la instauración de la acción tiene lugar dentro de los 30 minutos siguientes, alcanzándose la fase de máxima acción transcurridas entre 1 y 4 horas de la inyección. La duración de la acción es de 7 a 9 horas.
5.2 Propiedades farmacocinéticas
En sujetos sanos, la semivida sérica de la insulina es aproximadamente de 4 a 6 minutos. Es más larga en pacientes con insuficiencia renal grave. Sin embargo, debe tenerse en cuenta que la farmacocinética de la insulina no refleja su acción metabólica.
5.3 Datos preclínicos sobre seguridad
Se estudió la toxicidad aguda tras la administración subcutánea en ratas. No se encontraron pruebas de efectos tóxicos. Los estudios de tolerancia local tras la administración subcutánea e intramuscular en conejos no produjeron hallazgos notables. Los estudios de los efectos farmacodinámicos tras la administración subcutánea en conejos y perros revelaron las reacciones hipoglucémicas que se
esperaban.
6. DATOS FARMACÉUTICOS
6.1 Lista de excipientes
Metacresol,
dihidrógeno fosfato de sodio dihidrato, glicerol,
hidróxido de sodio,
ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
6.2 Incompatibilidades
Este medicamento no debe mezclarse con otros excepto con los mencionados en la sección 6.6. Insuman Rapid no debe mezclarse con soluciones que contengan sustancias reductoras, como tioles y
sulfitos.
Mezcla de insulinas
Insuman Rapid 100 UI/ml en un cartucho o Insuman Rapid SoloStar 100 UI/ml en pluma precargada no se deben mezclar con insulinas de origen animal o con análogos de insulina.
Debe tenerse cuidado para evitar que entren alcohol u otros desinfectantes en la solución de insulina.
6.3 Período de validez
2 años.
Periodo de validez después del primer uso:
Insuman Rapid 100 UI/ml en un cartucho
El cartucho en uso (en la pluma de insulina) o transportado como repuesto, se puede conservar durante un máximo de 4 semanas por debajo de 25ºC, y protegido de la luz y del calor directo.
La pluma que contenga el cartucho no se deben guardar en la nevera.
La tapa de la pluma debe colocarse de nuevo en la pluma después de cada inyección para protegerla de la luz.
Insuman Rapid SoloStar 100 UI/ml en pluma precargada
El pluma en uso o transportada como repuesto, se puede conservar durante un máximo de 4 semanas por debajo de 25ºC, y protegido de la luz y del calor directo.
Las plumas en uso no se deben guardar en la nevera.
La tapa de la pluma debe colocarse de nuevo en la pluma después de cada inyección para protegerla de la luz.
6.4 Precauciones especiales de conservación
Insuman Rapid 100 UI/ml en un cartucho
Cartuchos sin abrir
Conservar en nevera (entre 2ºC y 8ºC). No congelar.
No colocar Insuman Rapid cerca del compartimento del congelador o junto a un acumulador de frío.
Conservar el vial o el cartucho en el embalaje exterior para protegerlo de la luz.
Cartuchos en uso
Para las condiciones de conservación tras la primera apertura del medicamento, ver sección 6.3.
Insuman Rapid SoloStar 100 UI/ml en pluma precargada
Plumas sin usar
Conservar en nevera (entre 2ºC y 8ºC). No congelar.
No colocar Insuman Rapid cerca del compartimento del congelador o junto a un acumulador de frío.
Conservar la pluma precargada en el embalaje exterior para protegerlo de la luz.
Plumas en uso
Para las condiciones de conservación tras la primera apertura del medicamento, ver sección 6.3.
6.5 Naturaleza y contenido del envase
Insuman Rapid 100 UI/ml en un cartucho
3 ml de solución en un cartucho (vidrio incoloro de tipo 1) con un émbolo (caucho de bromobutilo (Tipo I)) y una cápsula con pestaña (aluminio) con un tapón (caucho de bromobutilo (Tipo I) o laminado de poliisopreno y bromobutilo).
Se presenta en envases de 3, 4, 5, 6, 9 ó 10 cartuchos.
Puede que solamente estén comercializados algunos tamaños de envase.
Insuman Rapid SoloStar 100 UI/ml en pluma precargada
3 ml de solución en un cartucho (vidrio incoloro de tipo 1) con un émbolo (caucho de bromobutilo (Tipo I)) y una cápsula con pestaña (aluminio) con un tapón (caucho de bromobutilo (Tipo I) o laminado de poliisopreno y bromobutilo).
Los cartuchos están sellados en un inyector de pluma desechable. Las agujas no se incluyen en el estuche.
Se presenta en envases de 3, 4, 5, 6, 9 ó 10 plumas.
Puede que solamente estén comercializados algunos tamaños de envase.
6.6 Precauciones especiales de eliminación y otras manipulaciones
Insuman Rapid 100 UI/ml en un cartucho
Pluma de insulina
Insuman Rapid 100 UI/ml en cartuchos sólo está indicado para inyecciones subcutáneas administradas con una pluma reutilizable. Si es necesaria la administración con jeringa o inyección intravenosa, se debe utilizar un vial. Los cartuchos de Insuman Rapid deben utilizarse únicamente con las plumas: ClikSTAR, Autopen 24, Tactipen, AllStar, AllStar PRO o JuniorSTAR (ver secciones 4.2 y 4.4). En su país, puede que solamente estén comercializadas algunas de estas plumas.
La pluma debe utilizarse tal y como se recomienda en la información facilitada por el fabricante del dispositivo.
Las instrucciones del fabricante para el uso de la pluma deben seguirse cuidadosamente al cargar el cartucho, insertar la aguja para inyección y administrar la inyección de insulina.
Si la pluma de insulina está dañada, o no funciona correctamente (debido a fallos mecánicos), debe desecharse y utilizar una pluma de insulina nueva.
Si la pluma no funciona correctamente (ver instrucciones de uso de la pluma), la solución puede extraerse del cartucho con una jeringa para inyección (adecuada para una insulina de 100 UI/ml) e inyectarse.
Cartuchos
Antes de su inserción en la pluma, Insuman Rapid debe mantenerse a temperatura ambiente durante 1 a 2 horas.
Inspeccionar el cartucho antes de usar. Insuman Rapid sólo tiene que usarse si la solución es transparente,
incolora, carece de partículas sólidas visibles y tiene un aspecto acuoso.
Antes de la inyección deben eliminarse del cartucho las burbujas de aire que se formen (ver las
instrucciones de uso de la pluma). Los cartuchos vacíos no deben rellenarse.
Insuman Rapid no se debe usar en bombas de insulina externas o implantadas ni en bombas peristálticas con tubos de insulina.
Debe recordarse que la solución de insulina neutra precipita a un pH aproximado entre 4,5 y 6,5. Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de
medicación entre insulina humana y otras insulinas (ver sección 4.4).
Mezcla de insulinas
Los cartuchos de Insuman Rapid no están diseñados para permitir la mezcla de ninguna otra insulina en ellos.
La eliminación del medicamento no utilizado y de todos los materiales que hayan estado en contacto con él, se realizará de acuerdo con las normativas locales.
Insuman Rapid SoloStar 100 UI/ml en pluma precargada
Insuman Rapid SoloStar 100 UI/ml en pluma precargada sólo está indicado para inyecciones subcutáneas. Si es necesaria la administración con jeringa o inyección intravenosa, se debe utilizar un vial (ver secciones 4.2 y 4.4).
Insuman Rapid sólo tiene que usarse si la solución es transparente, incolora, carece de partículas sólidas visibles y tiene un aspecto acuoso.
Las plumas vacías nunca deben reutilizarse y deben desecharse de forma segura.
Para prevenir la posible transmisión de enfermedades, cada pluma debe utilizarse exclusivamente por un solo paciente.
Debe recordarse que la solución de insulina neutra precipita a un pH aproximado entre 4,5 y 6,5. Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de
medicación entre insulina humana y otras insulinas (ver sección 4.4).
La eliminación del medicamento no utilizado y de todos los materiales que hayan estado en contacto con él, se realizará de acuerdo con las normativas locales.
Antes de utilizar la pluma precargada SoloStar, las Instrucciones de Uso incluidas en el prospecto deben leerse cuidadosamente.
7. TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
Sanofi-Aventis Deutschland GmbH, D-65926 Frankfurt am Main, Alemania
8. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/97/030/030
EU/1/97/030/055
EU/1/97/030/056
EU/1/97/030/085
EU/1/97/030/090
EU/1/97/030/095
EU/1/97/030/140
EU/1/97/030/141
EU/1/97/030/142
EU/1/97/030/143
EU/1/97/030/144
EU/1/97/030/145
9. FECHA DE LA PRIMERA AUTORIZACIÓN/RENOVACIÓN DE LA AUTORIZACIÓN
Fecha de la primera autorización: 21 Febrero 1997
Fecha de la última revalidación: 21 Febrero 2007
10. FECHA DE LA REVISIÓN DEL TEXTO
La información detallada de este medicamento está disponible en la página web de la Agencia Europea del Medicamento: http://www.ema.europa.eu/
1. NOMBRE DEL MEDICAMENTO
Insuman Basal 40 UI/ml suspensión inyectable en un vial Insuman Basal 100 UI/ml suspensión inyectable en un vial Insuman Basal 100 UI/ml suspensión inyectable en un cartucho
Insuman Basal SoloStar 100 UI/ml suspensión inyectable en pluma precargada
2. COMPOSICIÓN CUALITATIVA Y CUANTITATIVA
Insuman Basal 40 UI/ml en un vial
Cada ml contiene 40 UI de insulina humana (equivalente a 1,4)
Cada vial contiene 10 ml de suspensión para inyección, equivalente a 400 UI de insulina.
Insulina Basal 100 UI/ml en un vial
Cada ml contiene 100 UI de insulina humana (equivalente a 3,5 mg).
Cada vial contiene 5 ml de suspensión inyectable, equivalentes a 500 UI de insulina, ó 10 ml de suspensión inyectable, equivalentes a 1000 UI de insulina.
Insulina Basal 100 UI/ml en un cartucho, Insulina Basal SoloStar 100 UI/ml en pluma precargada
Cada ml contiene 100 UI de insulina humana (equivalente a 3,5 mg).
Cada cartucho o pluma contiene 3 ml de suspensión inyectable, equivalentes a 300 UI de insulina. Una UI (Unidad Internacional) corresponde a 0,035 mg de insulina humana anhidra*.
Insuman Basal es una suspensión de insulina isofánica.
*La insulina humana se obtiene por tecnología de ADN recombinante en Escherichia coli. Para consultar la lista completa de excipientes ver sección 6.1.
3. FORMA FARMACÉUTICA
Suspensión inyectable.
Después de la re-suspensión, suspensión blanca lechosa.
4. DATOS CLÍNICOS
4.1 Indicaciones terapéuticas
Diabetes mellitus, cuando se precise tratamiento con insulina.
4.2 Posología y forma de administración
Posología
Los niveles de glucemia deseados, las preparaciones de insulina que se van a usar y la pauta posológica (dosis e intervalos) deben determinarse de manera individual y ajustarse de acuerdo con la dieta, actividad física y estilo de vida del paciente.
Dosis diarias y momentos de administración
No existen reglas fijas sobre la pauta posológica de insulina. Sin embargo, la dosis promedio que se necesita suele ser de 0,5 a 1,0 UI por kg de peso corporal al día. Las necesidades metabólicas basales representan el 40 al 60% de las necesidades diarias totales. Insuman Basal se inyecta por vía subcutánea 45 – 60 minutos antes de la comida.
Insuman Basal SoloStar 100 UI/ml en pluma precargada.
SoloStar libera dosis de insulina desde 1 hasta 80 unidades en pasos de 1 unidad. Cada pluma contiene varias dosis.
Ajuste secundario de la dosis
La mejora del control metabólico puede dar lugar a una mayor sensibilidad a la insulina, con la reducción consiguiente de las necesidades de ésta. Puede requerirse asimismo un ajuste de la dosis, por ejemplo:
- si se produce un cambio en el peso del paciente,
- si cambia el estilo de vida del paciente,
- si aparecen otras circunstancias que puedan inducir una mayor sensibilidad a la hipo- o hiperglucemia (ver sección 4.4).
Poblaciones especiales
Pacientes de edad avanzada (≥ 65 años)
En pacientes de edad avanzada, el deterioro progresivo de la función renal puede producir una disminución constante de las necesidades de insulina.
Insuficiencia renal
En pacientes con insuficiencia renal, las necesidades de insulina podrían reducirse debido al reducido metabolismo de insulina.
Insuficiencia hepática
En pacientes con insuficiencia hepática, las necesidades de insulina podrían disminuir debido a la reducida capacidad para la gluconeogénesis y el reducido metabolismo de insulina.
Forma de administración
Insuman Basal no se debe usar en bombas de insulina externas o implantadas ni en bombas peristálticas con tubos de silicona.
Insuman Basal se administra por vía subcutánea. Insuman Basal nunca se debe inyectar por vía intravenosa.
La absorción de insulina y, por tanto, el efecto hipoglucemiante de una dosis puede variar según se practique la inyección en un área u otra (p.ej., la pared abdominal en comparación con el muslo). Los puntos de inyección, dentro de un área de inyección determinada, deben cambiarse de una inyección a otra para reducir el riesgo de lipodistrofia y amiloidosis cutánea (ver secciones 4.4 y 4.8).
Insuman Basal 40 UI en un vial
Sólo se deben usar jeringas de inyección diseñadas para esta concentración de insulina (40 UI por ml). Las jeringas de inyección no deben contener ningún otro principio activo ni residuo (p.ej., trazas de
heparina).
Insuman Basal 100 UI en un vial
Sólo se deben usar jeringas de inyección diseñadas para esta concentración de insulina (100 UI por ml). Las jeringas de inyección no deben contener ningún otro principio activo ni residuo (p.ej., trazas de
heparina).
Insuman Basal100 UI/ml en un cartucho
Insuman Basal 100 UI/ml en cartuchos sólo está indicado para inyecciones subcutáneas administradas con una pluma reutilizable. Si es necesaria la administración con jeringa, se debe utilizar un vial (ver sección
4.4).
Insuman Basal SoloStar 100 UI/ml en pluma precargada
Insuman Basal SoloStar 100 UI/ml en pluma precargada sólo está indicado para inyecciones subcutáneas. Si es necesaria la administración con jeringa, se debe utilizar un vial (ver sección 4.4).
Antes de usar SoloStar, las Instrucciones de Uso incluidas en el prospecto deber leerse cuidadosamente.
Para mayor información sobre la manipulación, ver sección 6.6.
4.3 Contraindicaciones
Hipersensibilidad al principio activo o a cualquiera de los excipientes incluidos en la sección 6.1.
4.4 Advertencias y precauciones especiales de empleo
Trazabilidad
Con objeto de mejorar la trazabilidad de los medicamentos biológicos, el nombre y el número de lote del medicamento administrado deben estar claramente registrados.
Los pacientes con hipersensibilidad a Insuman Basal para los que no hay un preparado mejor disponible, sólo deben continuar el tratamiento bajo un estricto control médico y si es necesario, en combinación con un tratamiento antialérgico.
Se recomienda a los pacientes con alergia a la insulina animal, que se sometan al test cutáneo intradérmico previo a su cambio a Insuman Basal, ya que podrían experimentar reacciones inmunológicas cruzadas.
Si el control de la glucemia no es óptimo o si el paciente muestra tendencia a episodios hiper- o hipoglucémicos, antes de considerar el ajuste de la dosis de insulina es esencial revisar el grado de cumplimiento del tratamiento por parte del paciente, los puntos y las técnicas oportunas de inyección y todos los demás factores relevantes.
Cambio a Insuman Basal
Cambiar a un paciente a otro tipo o marca de insulina debe realizarse baja estricta supervisión médica. Cambios de dosis, marca (fabricante), tipo (regular, NPH, lenta, de acción prolongada, etc.), origen
(animal, humana, análogo de insulina humana) y/o método de fabricación puede necesitar un cambio de dosis.
La necesidad de ajustar la dosis (p.ej., reducirla) puede ponerse de manifiesto inmediatamente después del cambio de tratamiento. También puede aparecer de forma gradual en un período de varias
semanas.
Tras el cambio de una insulina animal a insulina humana, puede ser necesario reducir la pauta posológica, en especial en pacientes que
- hayan estado controlados previamente con niveles de glucemia bastante bajos,
- tengan tendencia a la hipoglucemia,
- hayan necesitado previamente dosis altas de insulina debido a la presencia de anticuerpos anti-insulina.
Durante el cambio de la insulina y en las semanas siguientes se recomienda establecer un estrecho control metabólico. En los pacientes que precisen dosis altas de insulina por la presencia de anticuerpos anti-insulina, se tiene que considerar la posibilidad de llevar a cabo el cambio bajo supervisión médica en un hospital o un contexto semejante.
Se debe enseñar a los pacientes a realizar una rotación continua del punto de inyección para reducir el riesgo de sufrir lipodistrofia y amiloidosis cutánea. Hay un posible riesgo de retraso de la absorción de insulina y empeoramiento del control de la glucemia tras las inyecciones de insulina en puntos con estas reacciones. Se ha notificado que un cambio repentino en el punto de inyección en una zona no afectada
produce hipoglucemia. Se recomienda vigilar la glucosa en sangre después de cambiar el punto de inyección y podrá considerarse el ajuste de las medicaciones antidiabéticas.
Hipoglucemia
Puede producirse hipoglucemia si la dosis de insulina es demasiado alta en relación con las necesidades de insulina.
Hay que tener especial cuidado, y es recomendable intensificar el control de la glucemia, en pacientes en los cuales los acontecimientos hipoglucémicos puedan tener especial relevancia clínica, como los pacientes con estenosis significativa de las arterias coronarias o de los vasos que irrigan el cerebro (riesgo de complicaciones cardíacas o cerebrales de la hipoglucemia), así como en pacientes con retinopatía proliferativa, especialmente si no se han tratado con láser (riesgo de amaurosis subsiguiente a la hipoglucemia).
Los pacientes deben conocer las circunstancias en que los síntomas de alarma de hipoglucemia se ven reducidos. Los síntomas de alarma de la hipoglucemia pueden verse modificados, y ser menos pronunciados o estar ausentes en ciertos grupos de riesgo. Éstos incluyen a los pacientes:
- cuyo control glucémico ha mejorado notablemente,
- en los que la hipoglucemia se desarrolla gradualmente,
- de edad avanzada,
- después de cambiar de una insulina de origen animal a una insulina de origen humano,
- que presentan una neuropatía autónoma,
- con un largo historial de diabetes,
- que padecen una enfermedad psiquiátrica,
- que reciben tratamiento simultáneo con determinados medicamentos (ver sección 4.5). Estas situaciones pueden ocasionar una hipoglucemia grave (y posiblemente la pérdida del
conocimiento) antes de que el paciente sea consciente de su hipoglucemia.
Si se observan valores normales o incluso disminuidos de hemoglobina glucosilada, hay que
considerar la posibilidad de que existan episodios recurrentes e inadvertidos (especialmente nocturnos)
de hipoglucemia.
El cumplimiento por parte del paciente de la pauta posológica, el régimen dietético, la correcta administración de insulina y el reconocimiento de los síntomas de hipoglucemia, son esenciales para reducir el riesgo de hipoglucemia. Los factores que incrementan la sensibilidad a la hipoglucemia requieren una especial vigilancia y pueden obligar al ajuste de la dosis. Entre ellos se cuentan:
- el cambio del área de inyección,
- el incremento de la sensibilidad a la insulina (p.ej. al eliminar factores de estrés),
- el ejercicio físico desacostumbrado, aumentado o prolongado,
- una enfermedad intercurrente (p.ej. vómitos, diarrea),
- ingesta inadecuada de alimentos,
- omisión de comidas,
- consumo de alcohol,
- ciertos trastornos de descompensación del sistema endocrino (p.ej. hipotiroidismo e insuficiencia adrenocortical o de la pituitaria anterior),
- el tratamiento en concomitancia con ciertos medicamentos (ver sección 4.5).
Enfermedades intercurrentes
Las enfermedades intercurrentes exigen una intensificación del control metabólico. En muchos casos, está indicada la realización de análisis de orina para detectar la presencia de cuerpos cetónicos y a
menudo hay que ajustar la dosis de insulina, siendo frecuente que aumente la necesidad de la misma. Los pacientes con diabetes del tipo 1 deben continuar consumiendo al menos una pequeña cantidad de
carbohidratos de forma periódica, aun cuando sean incapaces de comer o coman sólo un poco, o padezcan vómitos, etc., y nunca deben interrumpir completamente la administración de insulina.
Insuman Basal 100 UI/ml en un cartucho
Plumas a utilizar con Insuman Basal100 UI/ml en cartuchos
Insuman Basal 100 UI/ml en cartuchos sólo está indicado para inyecciones subcutáneas administradas con una pluma reutilizable. Si es necesaria la administración con jeringa, se debe utilizar un vial.
Los cartuchos de Insuman Basal sólo deben utilizarse con las siguientes plumas:
- JuniorSTAR que libera Insuman Rapid en incrementos de 0,5 unidades de dosis
- ClikSTAR, Tactipen, Autopen 24, AllStar y AllStar PRO que liberan Insuman Basal en incrementos de 1 unidad de dosis.
Estos cartuchos no deben utilizarse con ninguna otra pluma reutilizable, ya que la exactitud de la dosis está únicamente comprobada con las plumas citadas.
En su país, puede que solamente estén comercializadas algunas de estas plumas (ver secciones 4.2 y 6.6).
Insuman Basal SoloStar 100 UI/ml en pluma precargada
Manejo de la pluma
Insuman Basal SoloStar 100 UI/ml en pluma precargada sólo está indicado para inyecciones subcutáneas. Si es necesaria la administración con jeringa, se debe utilizar un vial (ver sección 4.2).
Antes de usar SoloStar, las Instrucciones de Uso incluidas en el prospecto deben leerse cuidadosamente. SoloStar tiene que utilizarse tal y como recomiendan estas Instrucciones de Uso (ver sección 6.6).
Errores de medicación
Se han notificado errores de medicación, en los cuales se han administrado de forma accidental otras formulaciones de Insuman u otras insulinas. Se debe comprobar siempre la etiqueta de insulina antes de
cada inyección para evitar errores de medicación entre insulina humana y otras insulinas.
Combinación de Insuman con pioglitazona
Se han notificado casos de insuficiencia cardíaca cuando se utiliza pioglitazona en combinación con insulina, sobre todo en pacientes con factores de riesgo para el desarrollo de insuficiencia cardíaca. Esto
deberá tenerse en cuenta si se considera el tratamiento con la combinación de pioglitazona e Insuman. Si
se usa esta combinación, se deben observar a los pacientes por si aparecen signos y síntomas de insuficiencia cardíaca, aumento de peso y edema. Se debe interrumpir el tratamiento con pioglitazona si se produce cualquier deterioro de los síntomas cardíacos.
Sodio
Este medicamento contiene menos de 23 mg de sodio (1mmol) por unidad de dosis; esto es, esencialmente “exento de sodio”.
4.5 Interacción con otros medicamentos y otras formas de interacción
Diversas sustancias afectan al metabolismo de la glucosa y pueden requerir el ajuste de la dosis de insulina humana.
Entre las sustancias que pueden intensificar el efecto hipoglucemiante e incrementar la sensibilidad a la hipoglucemia se cuentan los medicamentos antidiabéticos orales, los inhibidores de la enzima convertidora de angiotensina (ECA), la disopiramida, los fibratos, la fluoxetina, los inhibidores de la enzima monoamino-oxidasa (MAO), la pentoxifilina, el propoxifeno, los salicilatos y los antibióticos del tipo de las sulfamidas.
Entre las sustancias que pueden reducir el efecto hipoglucemiante se incluyen los corticosteroides, el danazol, el diazóxido, los diuréticos, el glucagón, la isoniazida, los estrógenos y los progestágenos (p.ej. en los anticonceptivos orales), los derivados de fenotiacina, la somatotropina, los medicamentos simpaticomiméticos (p.ej. epinefrina [adrenalina], salbutamol, terbutalina), las hormonas tiroideas, los inhibidores de la proteasa y los antipsicóticos atípicos (por ejemplo: olanzapina y clozapina).
Los betabloqueantes, la clonidina, las sales de litio o el alcohol pueden potenciar o debilitar el efecto hipoglucemiante de la insulina. La pentamidina puede provocar hipoglucemia que algunas veces puede ir seguida de una hiperglucemia.
Además, bajo la influencia de medicamentos simpaticolíticos como los betabloqueantes, la clonidina, la guanetidina o la reserpina, los signos de contrarregulación adrenérgica pueden atenuarse o
desaparecer.
4.6 Fertilidad, embarazo y lactancia
Embarazo
No se dispone de datos clínicos sobre embarazos de riesgo para insulina humana. . La insulina no atraviesa la barrera placentaria. Debería prestarse atención en la prescripción a mujeres embarazadas.
Es esencial que las pacientes con diabetes preexistente o gravídica mantengan un buen control metabólico durante la gestación. Las necesidades de insulina pueden disminuir durante el primer trimestre y generalmente aumentan durante el segundo y tercer trimestre. Inmediatamente después del parto, las necesidades de insulina disminuyen de forma rápida (aumento del riesgo de hipoglucemia), siendo esencial un control cuidadoso de la glucosa.
Lactancia
No se espera que se produzcan efectos sobre el lactante. Insuman Basal se puede utilizar durante el período de lactancia. Las mujeres en periodo de lactancia pueden necesitar ajustes en la dosis de insulina y en la dieta.
Fertilidad
No se dispone de datos clínicos o datos en animales sobre fertilidad de hombres o mujeres con insulina humana.
4.7 Efectos sobre la capacidad para conducir y utilizar máquinas
La capacidad de concentración y de reacción del paciente puede verse afectada a consecuencia de una hipoglucemia o una hiperglucemia o, por ejemplo, como consecuencia de un trastorno visual. Esto puede ser causa de riesgo en situaciones en que estas capacidades sean de especial importancia (p.ej. conducir o utilizar máquinas).
Debe advertirse a los pacientes que adopten precauciones para evitar una hipoglucemia mientras conducen. Esto es particularmente importante en aquellos pacientes con ausencia o reducción de la capacidad para percibir los síntomas de aviso de hipoglucemia, o que padecen episodios frecuentes de hipoglucemia. Deberá considerarse la conveniencia de conducir o utilizar máquinas en estas circunstancias.
4.8 Reacciones adversas
Resumen del perfil de seguridad
La hipoglucemia, que es, por lo general, la reacción adversa más frecuente de la terapia con insulina,puede producirse si la dosis de insulina es muy elevada en relación con las necesidades de la
misma. En los estudios clínicos y durante la comercialización, la frecuencia varía en función de la
población de pacientes y las pautas de dosis. Por tanto, no puede detallarse ninguna frecuencia específica.
Tabla de reacciones adversas
Las siguientes reacciones adversas relacionadas procedentes de investigación clínica se describen a continuación utilizando el sistema de clasificación de órganos y en orden decreciente: muy frecuentes (≥1/10); frecuentes (≥1/100 to <1/10); poco frecuentes (≥1/1.000 to <1/100); raras (≥1/10.000 to
<1/1.000); muy raras (<1/10.000), no conocidas (no se pueden estimar de los datos disponibles).
Las reacciones adversas se presentan en orden decreciente de gravedad dentro de cada frecuencia.
| Clasificación de órganos del sistema MedDRA | Frecuentes | Poco frecuentes | No conocidas |
| Trastornos del sistema inmunológico | Shock | Reacciones inmediatas de tipo alérgico (hipotensión, edema angioneurótico, broncospasmo, reacciones cutáneas generalizadas); Anticuerpos anti- insulina. | |
| Trastornos del metabolismo y de la nutrición | Edema | Hipoglucemia; Retención de sodio | |
| Trastornos oculares | Retinopatía proliferativa; Retinopatía diabética; Trastorno visual | ||
| Trastornos de la piel y del tejido subcutáneo | Lipodistrofia; Amiloidosis cutánea | ||
| Trastornos generales y alteraciones en el lugar de administración | Reacciones en el lugar de la inyección | Urticaria en el lugar de inyección | Inflamación en el lugar de inyección; dolor en el lugar de inyección; prurito en el lugar de inyección; eritema en el lugar de inyección; tumefacción en el lugar de inyección |
Descripción de una selección de reacciones adversas
Trastornos del sistema inmunológico
Las reacciones inmediatas de tipo alérgico frente a la insulina o los excipientes pueden comportar riesgo vital.
La administración de insulina puede dar lugar a la formación de anticuerpos anti-insulina. En raras ocasiones, la presencia de estos anticuerpos puede precisar un ajuste de la dosis de insulina para corregir una tendencia a la hiperglucemia o a la hipoglucemia.
Trastornos del metabolismo y de la nutrición
Las crisis hipoglucémicas graves, especialmente si muestran un patrón recurrente, pueden producir lesiones neurológicas. Los episodios hipoglucémicos prolongados o graves pueden tener un desenlace
fatal.
En muchos pacientes, los signos y síntomas de neuroglucopenia están precedidos por signos de contrarregulación adrenérgica. En general, cuanto mayor y más rápido es el descenso de la glucemia, más marcado es el fenómeno de contrarregulación y sus síntomas.
La insulina puede ocasionar retención de sodio y edema, especialmente si el tratamiento insulínico intensivo corrige un control metabólico previo deficiente.
Trastornos oculares
Un cambio importante en el control de la glucemia puede provocar un trastorno visual temporal, debido a la alteración temporal de la turgencia y, por tanto, del índice de refracción del cristalino.
La mejora a largo plazo del control de la glucemia reduce el riesgo de progresión de la retinopatía diabética. Sin embargo, la intensificación de la terapia con insulina, con una mejora brusca del control de la glucemia, puede dar lugar a un deterioro temporal de la retinopatía diabética.
Trastornos de la piel y del tejido subcutáneo
Pueden producirse lipodistrofia y amiloidosis cutánea en el punto de inyección y retrasar la absorción local de insulina. La rotación continua del punto de inyección dentro la zona de administración de la
inyección puede ayudar a reducir o prevenir estas reacciones (ver sección 4.4).
Trastornos generales y alteraciones en el lugar de administración
La mayor parte de las reacciones leves a las insulinas, en el lugar de inyección, se resuelven habitualmente en unos días o en pocas semanas.
Notificación de sospechas de reacciones adversas
Es importante notificar sospechas de reacciones adversas al medicamento tras su autorización. Ello permite una supervisión continuada de la relación beneficio/riesgo del medicamento. Se invita a los profesionales sanitarios a notificar las sospechas de reacciones adversas a través del sistema nacional de notificación incluido en el Anexo V.
4.9 Sobredosis
Síntomas
La sobredosis de insulina puede dar lugar a hipoglucemia grave y, en ocasiones, de larga duración que puede comportar riesgo vital.
Medidas
Los episodios leves de hipoglucemia se pueden tratar normalmente con carbohidratos por vía oral, pudiéndose requerir ajustes de la pauta posológica del medicamento, de las pautas dietéticas o del ejercicio físico.
Los episodios más graves con coma, crisis o trastornos neurológicos se pueden tratar con glucagón intramuscular/subcutáneo o con solución glucosada concentrada por vía intravenosa. Puede ser necesaria una ingesta mantenida de carbohidratos y someter al paciente a observación porque la hipoglucemia puede recurrir tras una aparente recuperación clínica.
5. PROPIEDADES FARMACOLÓGICAS
5.1 Propiedades farmacodinámicas
Grupo farmacoterapéutico: Fármacos usados para la diabetes,insulinas y análogos de acción intermedia para inyección. Código ATC: A10AC01.
Mecanismo de acción
La insulina
- reduce los niveles de glucemia y favorece efectos anabólicos, además de reducir los efectos catabólicos,
- aumenta el transporte de glucosa a las células, así como la formación de glucógeno en los
músculos y el hígado, y mejora la utilización del piruvato. Inhibe la glucogenólisis y la gluconeogénesis,
- aumenta la lipogénesis en el hígado y el tejido adiposo e inhibe la lipólisis,
- favorece la captación de aminoácidos por las células y la síntesis de proteínas,
- aumenta la captación de potasio por las células.
Efectos farmacodinámicos
Insuman Basal (una suspensión de insulina isofánica) es una insulina caracterizada por una acción de
instauración gradual y de larga duración. Tras la inyección subcutánea, la instauración de la acción tiene lugar dentro de los 60 minutos siguientes, alcanzándose la fase de máxima acción transcurridas entre 3 y 4 horas de la inyección. La duración de la acción es de 11 a 20 horas.
5.2 Propiedades farmacocinéticas
En sujetos sanos, la semivida sérica de la insulina es aproximadamente de 4 a 6 minutos. Es más larga en pacientes con insuficiencia renal grave. Sin embargo, debe tenerse en cuenta que la farmacocinética de la insulina no refleja su acción metabólica.
5.3 Datos preclínicos sobre seguridad
Se estudió la toxicidad aguda tras la administración subcutánea en ratas. No se encontraron pruebas de efectos tóxicos. Los estudios de los efectos farmacodinámicos tras la administración subcutánea en conejos y perros revelaron las reacciones hipoglucémicas que se esperaban.
6. DATOS FARMACÉUTICOS
6.1 Lista de excipientes
Sulfato de protamina, metacresol,
fenol,
cloruro de cinc,
dihidrógeno fosfato de sodio dihidrato, glicerol,
hidróxido de sodio,
ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
6.2 Incompatibilidades
Este medicamento no debe mezclarse con otros excepto con los mencionados en la sección 6.6. Insuman Basal no debe mezclarse con soluciones que contengan sustancias reductoras, como tioles y
sulfitos.
Mezcla de insulinas
Insuman Basal 40 UI/ml en un vial, Insuman Basal 100 UI/ml en un vial
Insuman Basal no debe mezclarse con las formulaciones de insulina humana diseñadas específicamente para su uso en bombas de insulina.
Insuman Basal no se debe mezclar con insulinas de origen animal o con análogos de insulina. No se deben mezclar insulinas de diferente concentración (p.ej., 100 UI por ml y 40 UI por ml).
Debe tenerse cuidado para evitar que entren alcohol u otros desinfectantes en la suspensión de insulina.
Insuman Basal 100 UI/ml en un cartucho
Insuman Basal 100 UI/ml en cartuchos no se debe mezclar con otras insulinas o con análogos de insulina
(ver secciones 4.2, 4.4 y 6.6).
Debe tenerse cuidado para evitar que entren alcohol u otros desinfectantes en la suspensión de insulina.
Insuman Basal SoloStar 100 UI/ml en pluma precargada
Insuman Basal SoloStar 100 UI/ml en pluma precargada no se debe mezclar con otras insulinas o con análogos de insulina (ver secciones 4.2, 4.4 y 6.6) .
Debe tenerse cuidado para evitar que entren alcohol u otros desinfectantes en la suspensión de insulina.
6.3 Período de validez
2 años.
Periodo de validez después del primer uso del vial:
El producto se puede conservar durante un máximo de 4 semanas por debajo de 25ºC, y protegido de la luz y el calor directo.
Mantener el vial en el embalaje exterior para protegerlo de la luz.
Se recomienda anotar en la etiqueta la fecha de la primera utilización del vial.
Periodo de validez después del primer uso del cartucho, pluma:
El cartucho en uso (en la pluma de insulina) o transportado como repuesto, la pluma en uso o trasportado como repuesto se puede conservar durante un máximo de 4 semanas por debajo de 25ºC, y protegido de la
luz y del calor directo.
La pluma que contenga el cartucho o las plumas en uso no se deben guardar en la nevera.
La tapa de la pluma debe colocarse de nuevo en la pluma después de cada inyección para protegerla de la luz.
6.4 Precauciones especiales de conservación
Viales sin abrir, cartuchos sin abrir, plumas sin usar: Conservar en nevera (entre 2ºC y 8ºC).
No congelar.
No colocar el Insuman Basal cerca del compartimento del congelador o junto a un acumulador de frío. Conservar el vial, cartucho o pluma precargada en el embalaje exterior para protegerlo de la luz.
Viales abiertos, cartuchos en uso, plumas en uso:
Para las condiciones de conservación tras la primera apertura del medicamento, ver sección 6.3.
6.5 Naturaleza y contenido del envase
Insuman Basal 40 UI/ml en un vial
10 ml de suspensión en un vial (vidrio incoloro del tipo 1), con una cápsula de cierre (aluminio) con pestaña, con un tapón (caucho clorobutílico (tipo 1)) y cubierta extraíble (polipropileno).
Se presenta en envases de 1 y 5 viales.
Puede que solamente estén comercializados algunos tamaños de envases.
Insuman Basal 100 UI/ml en un vial
5 ml de suspensión en un vial y 10 ml de suspensión en un vial (vidrio incoloro del tipo 1), con una cápsula de cierre (aluminio) con pestaña, con un tapón (caucho clorobutílico (tipo 1)) y cubierta extraíble
(polipropileno).
Se presenta en envases de 1 y 5 viales.
Puede que solamente estén comercializados algunos tamaños de envases.
Insuman Basal 100 UI en un cartucho, Insuman Basal SoloStar 100 UI/ml en pluma precargada
3 ml de suspensión en un cartucho (vidrio incoloro del tipo 1), con un émbolo (caucho bromobutílico
(tipo 1)) y una cápsula de cierre (aluminio) con pestaña, con un tapón (caucho bromobutílico (tipo 1) o lámina de poliisopreno y bromobutilo).
Cada cartucho contiene 3 esferas (acero inoxidable).
Pluma precargada
Los cartuchos están sellados en un inyector de pluma desechable. Las agujas no se incluyen en el estuche.
Tamaños de envase
Se presenta en envases de 3, 4, 5, 6, 9 ó 10 cartuchos.
Se presenta en envases de 3, 4, 5, 6, 9 ó 10 plumas.
Puede que solamente estén comercializados algunos tamaños de envases.
6.6 Precauciones especiales de eliminación y otras manipulaciones
Insuman Basal 40 UI/ml en un vial, Insuman Basal 100 UI/ml en un vial
Antes de extraer insulina del vial por primera vez, quitar el capuchón protector de plástico.
Inmediatamente antes de extraer insulina del vial para pasarla a la jeringa para inyección, debe resuspenderse la insulina. Lo mejor para ello es hacer girar el vial en ángulo oblicuo entre las palmas de las manos. No agitar enérgicamente el vial, ya que podrían inducirse cambios en la suspensión (manifestados en el
aspecto espumoso del vial; ver más adelante) y producirse espuma. La espuma puede interferir en la correcta medición de la dosis.
Después de la resuspensión, el líquido debe tener un aspecto uniformemente lechoso. Insuman Basal
no debe usarse si no se consigue este aspecto, por ejemplo, si la suspensión sigue siendo transparente o si aparecen grumos, partículas o floculación en la insulina o se pega a la pared o al fondo del vial.
Estos cambios a veces dan al vial un aspecto espumoso. En tales casos, ha de usarse un nuevo vial en el que la suspensión sea uniforme. Asimismo, hay que usar un nuevo vial si cambian sustancialmente
las necesidades de insulina.
Insuman Basal no debe ser administrada por vía intravenosa y no se debe usar en bombas de infusión, o bombas de insulina externas o implantadas.
Debe recordarse que los cristales de insulina protamina se disuelven a un pH ácido.
Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina humana y otras insulinas (ver sección 4.4).
Mezcla de insulinas
Insuman Basal puede mezclarse con todas las formulaciones insulinas humanas, pero no con las diseñadas específicamente para utilizar en bombas de insulina. . En relación a las incompatibilidades con
otras insulinas, ver sección 6.2.
Si hay que introducir dos insulinas diferentes en una sola jeringa para inyección, se recomienda extraer primero la de acción más corta para prevenir la contaminación del vial por la preparación de acción más larga. Se recomienda practicar la inyección inmediatamente después de mezclarlas.
La eliminación del medicamento no utilizado y de todos los materiales que hayan estado en contacto con él, se realizará de acuerdo con las normativas locales.
Insuman Basal 100 UI/ml en un cartucho
Pluma de insulina
Insuman Basal 100 UI/ml en cartuchos sólo está indicado para inyecciones subcutáneas administradas con una pluma reutilizable. Si es necesaria la administración con jeringa, se debe utilizar un vial.
Los cartuchos de Insuman Basal deben utilizarse únicamente con ClikSTAR, Autopen 24, Tactipen, AllStar, AllStar PRO o JuniorSTAR (ver secciones 4.2 y 4.4). En su país, puede que solamente estén
comercializadas algunas de estas plumas.
La pluma debe utilizarse tal y como se recomienda en la información facilitada por el fabricante del dispositivo.
Las instrucciones del fabricante para el uso de la pluma deben seguirse cuidadosamente al cargar el cartucho, insertar la aguja para inyección y administrar la inyección de insulina.
Si la pluma de insulina está dañada, o no funciona correctamente (debido a fallos mecánicos), debe desecharse y utilizar una pluma de insulina nueva.
Cartuchos
Antes de su inserción en la pluma, Insuman Basal debe mantenerse a temperatura ambiente durante 1 a
2 horas y luego resuspenderse para comprobar el contenido. Lo mejor para ello es balancear suavemente el cartucho de un lado a otro (al menos 10 veces). Cada cartucho contiene tres pequeñas esferas de metal para facilitar la mezcla rápida y completa del contenido.
Con posterioridad, una vez insertado el cartucho en la pluma, debe resuspenderse la insulina antes de cada inyección. Lo mejor para ello es balancear suavemente la pluma de un lado a otro (al menos
10 veces).
Después de la resuspensión, el líquido debe tener un aspecto uniformemente lechoso. Insuman Basal
no debe usarse si no se consigue este aspecto, por ejemplo, si la suspensión sigue siendo transparente o si aparecen grumos, partículas o floculación en la insulina o se pega a la pared o al fondo del cartucho.
Estos cambios a veces dan al cartucho un aspecto espumoso. En tales casos, ha de usarse un nuevo
cartucho en el que la suspensión sea uniforme. Asimismo, hay que usar un nuevo cartucho si cambian sustancialmente las necesidades de insulina.
Antes de la inyección deben eliminarse del cartucho las burbujas de aire que se formen (ver las instrucciones de uso de la pluma). Los cartuchos vacíos no deben rellenarse.
Insuman Basal no se debe administrar por vía intravenosa y no debe usarse en bombas de infusión ni en bombas de insulina externas o implantadas.
Debe recordarse que los cristales de insulina protamina se disuelven a un pH ácido.
Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina humana y otras insulinas (ver sección 4.4).
Mezcla de insulinas
Los cartuchos de Insuman Basal no están diseñados para permitir la mezcla de ninguna otra insulina en ellos.
La eliminación del medicamento no utilizado y de todos los materiales que hayan estado en contacto con él, se realizará de acuerdo con las normativas locales.
Insuman Basal SoloStar 100 UI/ml en pluma precargada
Insuman Basal SoloStar 100 UI/ml en pluma precargada sólo está indicado para inyecciones subcutáneas. Si es necesaria la administración con jeringa, se debe utilizar un vial (ver secciones 4.2 y 4.4).
Antes de su inserción en la pluma, Insuman Basal debe mantenerse a temperatura ambiente durante 1 a 2 horas y luego resuspenderse para comprobar el contenido. Lo mejor para ello es balancear suavemente el cartucho de un lado a otro (al menos 10 veces). Cada cartucho contiene tres pequeñas esferas de metal para facilitar la mezcla rápida y completa del contenido. Después, la insulina debe resuspenderse antes de cada inyección.
Después de la resuspensión, el líquido debe tener un aspecto uniformemente lechoso. Insuman Basal no debe usarse si no se consigue este aspecto, por ejemplo, si la suspensión sigue siendo transparente o si aparecen grumos, partículas o floculación en la insulina o se pega a la pared o al fondo del cartucho. Estos cambios a veces dan al cartucho un aspecto espumoso. En tales casos, ha de usarse un nuevo cartucho en
el que la suspensión sea uniforme. Asimismo, hay que usar un nuevo cartucho si cambian sustancialmente las necesidades de insulina.
Las plumas vacías nunca deben reutilizarse y deben desecharse de forma segura.
Para prevenir la posible transmisión de enfermedades, cada pluma debe utilizarse exclusivamente por un solo paciente.
Debe recordarse que los cristales de insulina protamina se disuelven a un pH ácido.
Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina humana y otras insulinas (ver sección 4.4).
La eliminación del medicamento no utilizado y de todos los materiales que hayan estado en contacto con él, se realizará de acuerdo con las normativas locales.
Antes de utilizar la pluma precargada SoloStar, las Instrucciones de Uso incluidas en el prospecto deben leerse cuidadosamente.
7. TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
Sanofi-Aventis Deutschland GmbH, D-65926 Frankfurt am Main, Alemania
8. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/97/030/033
EU/1/97/030/034
EU/1/97/030/035
EU/1/97/030/036
EU/1/97/030/037
EU/1/97/030/057
EU/1/97/030/058
EU/1/97/030/086
EU/1/97/030/091
EU/1/97/030/096
EU/1/97/030/146
EU/1/97/030/147
EU/1/97/030/148
EU/1/97/030/149
EU/1/97/030/150
EU/1/97/030/151
EU/1/97/030/198
EU/1/97/030/199
9. FECHA DE LA PRIMERA AUTORIZACIÓN/RENOVACIÓN DE LA AUTORIZACIÓN
Fecha de la primera autorización: 21 Febrero 1997
Fecha de la última revalidación: 21 Febrero 2007
10. FECHA DE LA REVISIÓN DEL TEXTO
La información detallada de este medicamento está disponible en la página web de la Agencia Europea del Medicamento: http://www.ema.europa.eu/
1. NOMBRE DEL MEDICAMENTO
Insuman Comb 15 100 UI/ml suspensión inyectable en un vial
Insuman Comb 15 100 UI/ml suspensión inyectable en un cartucho
Insuman Comb 15 SoloStar 100 UI/ml suspensión inyectable en pluma precargada
2. COMPOSICIÓN CUALITATIVA Y CUANTITATIVA
Insuman Comb 15 100 UI/ml en un vial
Cada ml contiene 100 UI de insulina humana (equivalente a 3,5 mg).
Cada vial contiene 5 ml de suspensión inyectable, equivalentes a 500 UI de insulina.
Insuman Comb 15 100 UI/ml en un cartucho, Insuman Comb 15 SoloStar 100 UI/ml en un pluma precargada
Cada ml contiene 100 UI de insulina humana (equivalente a 3,5 mg).
Cada cartucho o pluma contiene 3 ml de suspensión inyectable, equivalente a 300 UI de insulina.
Una UI (Unidad Internacional) corresponde a 0,035 mg de insulina humana anhidra*.
Insuman Comb 15 es una suspensión de insulina isofánica bifásica con un 15% de insulina disuelta y un 85% de suspensión de insulina protamina cristalina.
*La insulina humana se obtiene por tecnología de ADN recombinante en Escherichia coli. Para consultar la lista completa de excipientes ver sección 6.1.
3. FORMA FARMACÉUTICA
Suspensión inyectable.
Después de la re-suspensión, suspensión blanca lechosa.
4. DATOS CLÍNICOS
4.1 Indicaciones terapéuticas
Diabetes mellitus, cuando se precise tratamiento con insulina.
4.2 Posología y forma de administración
Posología
Los niveles de glucemia deseados, las preparaciones de insulina que se van a usar y la pauta posológica (dosis e intervalos) deben determinarse de manera individual y ajustarse de acuerdo con la dieta, actividad física y estilo de vida del paciente.
Dosis diarias y momentos de administración
No existen reglas fijas sobre la pauta posológica de insulina. Sin embargo, la dosis promedio que se necesita suele ser de 0,5 a 1,0 UI por kg de peso corporal al día. Las necesidades metabólicas basales representan el 40 al 60% de las necesidades diarias totales. Insuman Comb 15 se inyecta por vía subcutánea 30 – 45 minutos antes de la comida.
Insuman Comb 15 SoloStar 100 UI/ml en pluma precargada
SoloStar libera dosis de insulina desde 1 hasta 80 unidades en pasos de 1 unidad. Cada pluma contiene varias dosis.
Ajuste secundario de la dosis
La mejora del control metabólico puede dar lugar a una mayor sensibilidad a la insulina, con la reducción consiguiente de las necesidades de ésta. Puede requerirse asimismo un ajuste de la dosis,
por ejemplo:
- si se produce un cambio en el peso del paciente,
- si cambia el estilo de vida del paciente,
- si aparecen otras circunstancias que puedan inducir una mayor sensibilidad a la hipo- o hiperglucemia (ver sección 4.4).
Poblaciones especiales
Pacientes de edad avanzada (≥ 65 años)
En pacientes de edad avanzada, el deterioro progresivo de la función renal puede producir una disminución constante de las necesidades de insulina.
Insuficiencia renal
En pacientes con insuficiencia renal, las necesidades de insulina podrían reducirse debido al reducido metabolismo de insulina.
Insuficiencia hepática
En pacientes con insuficiencia hepática, las necesidades de insulina podrían disminuir debido a la reducida capacidad para la gluconeogénesis y el reducido metabolismo de insulina.
Forma de administración
Insuman Comb 15 no se debe administrar por vía intravenosa y no debe usarse en bombas de infusión ni en bombas de insulina externas o implantadas.
Insuman Comb 15 se administra por vía subcutánea. Insuman Comb 15 nunca se debe inyectar por vía intravenosa.
La absorción de insulina y, por tanto, el efecto hipoglucemiante de una dosis puede variar según se practique la inyección en un área u otra (p.ej., la pared abdominal en comparación con el muslo). Los puntos de inyección, dentro de un área de inyección determinada, deben cambiarse de una inyección a otra para reducir el riesgo de lipodistrofia y amiloidosis cutánea (ver secciones 4.4 y 4.8).
Insuman Comb 15 100UI en un vial
Sólo se deben usar jeringas para inyección diseñadas para esta concentración de insulina (100 UI por ml). Las jeringas para inyección no deben contener ningún otro principio activo ni residuo (p.ej., trazas de
heparina).
Insuman Comb 15 100UI en un cartucho
Insuman Comb 15 100 UI/ml en cartuchos sólo está indicada para inyecciones subcutáneas administradas con una pluma reutilizable. Si es necesaria la administración con jeringa, se debe utilizar un vial (ver
sección 4.4).
Insuman Comb 15 SoloStar 100UI en pluma precargada
Insuman Comb 15 SoloStar 100 UI/ml en pluma precargada sólo está indicado para inyecciones subcutáneas. Si es necesaria la administración con jeringa, se debe utilizar un vial (ver sección 4.4).
Antes de usar SoloStar, las Instrucciones de Uso incluidas en el prospecto deben leerse cuidadosamente.
Para mayor información sobre la manipulación, ver sección 6.6.
4.3 Contraindicaciones
Hipersensibilidad al principio activo o a cualquiera de los excipientes incluidos en la sección 6.1.
4.4 Advertencias y precauciones especiales de empleo
Trazabilidad
Con objeto de mejorar la trazabilidad de los medicamentos biológicos, el nombre y el número de lote del medicamento administrado deben estar claramente registrados.
Los pacientes con hipersensibilidad a Insuman Comb 15 para los que no hay un preparado mejor disponible, sólo deben continuar el tratamiento bajo un estricto control médico y si es necesario, en combinación con un tratamiento antialérgico.
Se recomienda a los pacientes con alergia a la insulina animal, que se sometan al test cutáneo intradérmico previo a su cambio a Insuman Comb 15, ya que podrían experimentar reacciones inmunológicas cruzadas.
Si el control de la glucemia no es óptimo o si el paciente muestra tendencia a episodios hiper- o hipoglucémicos, antes de considerar el ajuste de la dosis de insulina es esencial revisar el grado de cumplimiento del tratamiento por parte del paciente, los puntos y las técnicas oportunas de inyección y todos los demás factores relevantes.
Cambio a Insuman Comb 15
Cambiar a un paciente a otro tipo o marca de insulina debe realizarse baja estricta supervisión médica. Cambios de dosis, marca (fabricante), tipo (regular, NPH, lenta, de acción prolongada, etc.), origen
(animal, humana, análogo de insulina humana) y/o método de fabricación puede necesitar un cambio de dosis.
La necesidad de ajustar la dosis (p.ej., reducirla) puede ponerse de manifiesto inmediatamente después del cambio de tratamiento. También puede aparecer de forma gradual en un período de varias
semanas.
Tras el cambio de una insulina animal a insulina humana, puede ser necesario reducir la pauta posológica, en especial en pacientes que
- hayan estado controlados previamente con niveles de glucemia bastante bajos,
- tengan tendencia a la hipoglucemia,
- hayan necesitado previamente dosis altas de insulina debido a la presencia de anticuerpos anti-insulina.
Durante el cambio de la insulina y en las semanas siguientes se recomienda establecer un estrecho control metabólico. En los pacientes que precisen dosis altas de insulina por la presencia de anticuerpos anti-insulina, se tiene que considerar la posibilidad de llevar a cabo el cambio bajo supervisión médica en un hospital o un contexto semejante.
Se debe enseñar a los pacientes a realizar una rotación continua del punto de inyección para reducir el riesgo de sufrir lipodistrofia y amiloidosis cutánea. Hay un posible riesgo de retraso de la absorción de insulina y empeoramiento del control de la glucemia tras las inyecciones de insulina en puntos con estas reacciones. Se ha notificado que un cambio repentino en el punto de inyección en una zona no afectada produce hipoglucemia. Se recomienda vigilar la glucosa en sangre después de cambiar el punto de inyección y podrá considerarse el ajuste de las medicaciones antidiabéticas.
Hipoglucemia
Puede producirse hipoglucemia si la dosis de insulina es demasiado alta en relación con las necesidades de insulina.
Hay que tener especial cuidado, y es recomendable intensificar el control de la glucemia, en pacientes en los cuales los acontecimientos hipoglucémicos puedan tener especial relevancia clínica, como los pacientes con estenosis significativa de las arterias coronarias o de los vasos que irrigan el cerebro (riesgo de complicaciones cardíacas o cerebrales de la hipoglucemia), así como en pacientes con retinopatía proliferativa, especialmente si no se han tratado con láser (riesgo de amaurosis subsiguiente
a la hipoglucemia).
Los pacientes deben conocer las circunstancias en que los síntomas de alarma de hipoglucemia se ven reducidos. Los síntomas de alarma de la hipoglucemia pueden verse modificados, y ser menos pronunciados o estar ausentes en ciertos grupos de riesgo. Éstos incluyen a los pacientes:
- cuyo control glucémico ha mejorado notablemente,
- en los que la hipoglucemia se desarrolla gradualmente,
- de edad avanzada,
- después de cambiar de una insulina de origen animal a una insulina de origen humano,
- que presentan una neuropatía autónoma,
- con un largo historial de diabetes,
- que padecen una enfermedad psiquiátrica,
- que reciben tratamiento simultáneo con determinados medicamentos (ver sección 4.5).
Estas situaciones pueden ocasionar una hipoglucemia grave (y posiblemente la pérdida del conocimiento) antes de que el paciente sea consciente de su hipoglucemia.
Si se observan valores normales o incluso disminuidos de hemoglobina glucosilada, hay que
considerar la posibilidad de que existan episodios recurrentes e inadvertidos (especialmente nocturnos)
de hipoglucemia.
El cumplimiento por parte del paciente de la pauta posológica, el régimen dietético, la correcta administración de insulina y el reconocimiento de los síntomas de hipoglucemia, son esenciales para reducir el riesgo de hipoglucemia. Los factores que incrementan la sensibilidad a la hipoglucemia requieren una especial vigilancia y pueden obligar al ajuste de la dosis. Entre ellos se cuentan:
- el cambio del área de inyección,
- el incremento de la sensibilidad a la insulina (p.ej. al eliminar factores de estrés),
- el ejercicio físico desacostumbrado, aumentado o prolongado,
- una enfermedad intercurrente (p.ej. vómitos, diarrea),
- ingesta inadecuada de alimentos,
- omisión de comidas,
- consumo de alcohol,
- ciertos trastornos de descompensación del sistema endocrino (p.ej. hipotiroidismo e insuficiencia adrenocortical o de la pituitaria anterior),
- el tratamiento en concomitancia con ciertos medicamentos (ver sección 4.5).
Enfermedades intercurrentes
Las enfermedades intercurrentes exigen una intensificación del control metabólico. En muchos casos, está indicada la realización de análisis de orina para detectar la presencia de cuerpos cetónicos y a menudo hay que ajustar la dosis de insulina, siendo frecuente que aumente la necesidad de la misma. Los pacientes con diabetes del tipo 1 deben continuar consumiendo al menos una pequeña cantidad de carbohidratos de forma periódica, aun cuando sean incapaces de comer o coman sólo un poco, o padezcan vómitos, etc., y nunca deben interrumpir completamente la administración de insulina.
Insuman Comb 15 100 UI/ml en un cartucho
Plumas a utilizar con Insuman Comb 15 100 UI/ml en cartuchos
Insuman Comb 15 100 UI/ml en cartuchos sólo está indicado para inyecciones subcutáneas administradas con una pluma reutilizable. Si es necesaria la administración con jeringa, se debe utilizar un vial.
Los cartuchos de Insuman Comb 15 sólo deben utilizarse con las siguientes plumas:
- JuniorSTAR que libera Insuman Comb 15 en incrementos de 0,5 unidades de dosis
- ClikSTAR, Tactipen, Autopen 24, AllStar y AllStar PRO que liberan Insuman Comb 15 en incrementos de 1 unidad de dosis.
Estos cartuchos no deben utilizarse con ninguna otra pluma reutilizable, ya que la exactitud de la dosis está únicamente comprobada con las plumas citadas.
En su país, puede que solamente estén comercializadas algunas de estas plumas (ver secciones 4.2 y 6.6).
Insuman Comb 15 SoloStar 100 UI/ml en pluma precarga
Manejo de la pluma
Insuman Comb 15 SoloStar 100 UI/ml en pluma precargada sólo está indicado para inyecciones subcutáneas. Si es necesaria la administración con jeringa, se debe utilizar un vial (ver sección 4.2).
Antes de usar SoloStar, las Instrucciones de Uso incluidas en el prospecto deben leerse cuidadosamente.
SoloStar tiene que utilizarse tal y como recomiendan estas Instrucciones de Uso (ver sección 6.6).
Errores de medicación
Se han notificado errores de medicación, en los cuales se han administrado de forma accidental otras formulaciones de Insuman u otras insulinas. Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina humana y otras insulinas.
Combinación de Insuman con pioglitazona
Se han notificado casos de insuficiencia cardíaca cuando se utiliza pioglitazona en combinación con insulina, sobre todo en pacientes con factores de riesgo para el desarrollo de insuficiencia cardíaca. Esto deberá tenerse en cuenta si se considera el tratamiento con la combinación de pioglitazona e Insuman. Si se usa esta combinación, se deben observar a los pacientes por si aparecen signos y síntomas de insuficiencia cardíaca, aumento de peso y edema. Se debe interrumpir el tratamiento con pioglitazona si se produce cualquier deterioro de los síntomas cardíacos.
Sodio
Este medicamento contiene menos de 23 mg de sodio (1mmol) por unidad de dosis; esto es, esencialmente “exento de sodio”.
4.5 Interacción con otros medicamentos y otras formas de interacción
Diversas sustancias afectan al metabolismo de la glucosa y pueden requerir el ajuste de la dosis de insulina humana.
Entre las sustancias que pueden intensificar el efecto hipoglucemiante e incrementar la sensibilidad a la hipoglucemia se cuentan los medicamentos antidiabéticos orales, los inhibidores de la enzima convertidora de angiotensina (ECA), la disopiramida, los fibratos, la fluoxetina, los inhibidores de la enzima monoamino-oxidasa (MAO), la pentoxifilina, el propoxifeno, los salicilatos y los antibióticos del tipo de las sulfamidas.
Entre las sustancias que pueden reducir el efecto hipoglucemiante se incluyen los corticosteroides, el danazol, el diazóxido, los diuréticos, el glucagón, la isoniazida, los estrógenos y los progestágenos (p.ej. en los anticonceptivos orales), los derivados de fenotiacina, la somatotropina, los medicamentos simpaticomiméticos (p.ej. epinefrina [adrenalina], salbutamol, terbutalina), las hormonas tiroideas, los inhibidores de la proteasa y los antipsicóticos atípicos (por ejemplo: olanzapina y clozapina).
Los betabloqueantes, la clonidina, las sales de litio o el alcohol pueden potenciar o debilitar el efecto hipoglucemiante de la insulina. La pentamidina puede provocar hipoglucemia que algunas veces puede ir seguida de una hiperglucemia.
Además, bajo la influencia de medicamentos simpaticolíticos como los betabloqueantes, la clonidina, la guanetidina o la reserpina, los signos de contrarregulación adrenérgica pueden atenuarse o desaparecer.
4.6 Fertilidad, embarazo y lactancia
Embarazo
No se dispone de datos clínicos sobre embarazos de riesgo para insulina humana. La insulina no atraviesa la barrera placentaria. Debería prestarse atención en la prescripción a mujeres embarazadas.
Es esencial que las pacientes con diabetes preexistente o gravídica mantengan un buen control metabólico durante la gestación. Las necesidades de insulina pueden disminuir durante el primer
trimestre y generalmente aumentan durante el segundo y tercer trimestre. Inmediatamente después del parto, las necesidades de insulina disminuyen de forma rápida (aumento del riesgo de hipoglucemia), siendo esencial un control cuidadoso de la glucosa.
Lactancia
No se espera que se produzcan efectos sobre el lactante. Insuman Comb 15 se puede utilizar durante el período de lactancia. Las mujeres en periodo de lactancia pueden necesitar ajustes en la dosis de insulina y en la dieta.
Fertilidad
No se dispone de datos clínicos o datos en animales sobre fertilidad de hombres o mujeres con insulina humana.
4.7 Efectos sobre la capacidad para conducir y utilizar máquinas
La capacidad de concentración y de reacción del paciente puede verse afectada a consecuencia de una hipoglucemia o una hiperglucemia o, por ejemplo, como consecuencia de un trastorno visual. Esto puede ser causa de riesgo en situaciones en que estas capacidades sean de especial importancia (p.ej. conducir o utilizar máquinas).
Debe advertirse a los pacientes que adopten precauciones para evitar una hipoglucemia mientras conducen. Esto es particularmente importante en aquellos pacientes con ausencia o reducción de la capacidad para percibir los síntomas de aviso de hipoglucemia, o que padecen episodios frecuentes de hipoglucemia. Deberá considerarse la conveniencia de conducir o utilizar máqinas en estas circunstancias.
4.8 Reacciones adversas
Resumen del perfil de seguridad
La hipoglucemia, que es, por lo general, la reacción adversa más frecuente de la terapia con insulina, puede producirse si la dosis de insulina es muy elevada en relación con las necesidades de la misma. En
los estudios clínicos y durante la comercialización, la frecuencia varía en función de la población de
pacientes y las pautas de dosis. Por tanto, no puede detallarse ninguna frecuencia específica.
Tabla de reacciones adversas
Las siguientes reacciones adversas relacionadas procedentes de investigación clínica se describen a continuación utilizando el sistema de clasificación de órganos y en orden decreciente: muy frecuentes (≥1/10); frecuentes (≥1/100 a <1/10); poco frecuentes (≥1/1.000 a <1/100); raras (≥1/10.000 a <1/1.000); muy raras (<1/10.000), no conocidas (no se pueden estimar de los datos disponibles).
Las reacciones adversas se presentan en orden decreciente de gravedad dentro de cada frecuencia.
| Clasificación de órganos del sistema MedDRA | Frecuentes | Poco frecuentes | No conocidas |
| Trastornos del sistema inmunológico | Shock | Reacciones inmediatas de tipo alérgico (hipotensión, edema angioneurótico, broncospasmo, reacciones cutáneas generalizadas); Anticuerpos anti- insulina. | |
| Trastornos del metabolismo y de la nutrición | Edema | Hipoglucemia; Retención de sodio |
| Clasificación de órganos del sistema MedDRA | Frecuentes | Poco frecuentes | No conocidas |
| Trastornos oculares | Retinopatía proliferativa; Retinopatía diabética; Trastorno visual | ||
| Trastornos de la piel y del tejido subcutáneo | Lipodistrofia; Amiloidosis cutánea | ||
| Trastornos generales y alteraciones en el lugar de administración | Reacciones en el lugar de la inyección | Urticaria en el lugar de inyección | Inflamación en el lugar de inyección; dolor en el lugar de inyección; prurito en el lugar de inyección; eritema en el lugar de inyección; tumefacción en el lugar de inyección |
Descripción de una selección de reacciones adversas
Trastornos del sistema inmunológico
Las reacciones inmediatas de tipo alérgico frente a la insulina o los excipientes pueden comportar riesgo vital.
La administración de insulina puede dar lugar a la formación de anticuerpos anti-insulina. En raras ocasiones, la presencia de estos anticuerpos puede precisar un ajuste de la dosis de insulina para corregir una tendencia a la hiperglucemia o a la hipoglucemia.
Trastornos del metabolismo y de la nutrición
Las crisis hipoglucémicas graves, especialmente si muestran un patrón recurrente, pueden producir lesiones neurológicas. Los episodios hipoglucémicos prolongados o graves pueden tener un desenlace fatal.
En muchos pacientes, los signos y síntomas de neuroglucopenia están precedidos por signos de contrarregulación adrenérgica. En general, cuanto mayor y más rápido es el descenso de la glucemia, más marcado es el fenómeno de contrarregulación y sus síntomas.
La insulina puede ocasionar retención de sodio y edema, especialmente si el tratamiento insulínico intensivo corrige un control metabólico previo deficiente.
Trastornos oculares
Un cambio importante en el control de la glucemia puede provocar un trastorno visual temporal, debido a la alteración temporal de la turgencia y, por tanto, del índice de refracción del cristalino.
La mejora a largo plazo del control de la glucemia reduce el riesgo de progresión de la retinopatía diabética. Sin embargo, la intensificación de la terapia con insulina, con una mejora brusca del control de la glucemia, puede dar lugar a un deterioro temporal de la retinopatía diabética.
Trastornos de la piel y del tejido subcutáneo
Pueden producirse lipodistrofia y amiloidosis cutánea en el punto de inyección y retrasar la absorción local de insulina. La rotación continua del punto de inyección dentro la zona de administración de la inyección puede ayudar a reducir o prevenir estas reacciones (ver sección 4.4).
Trastornos generales y alteraciones en el lugar de administración
La mayor parte de las reacciones leves a las insulinas en el lugar de inyección, se resuelven habitualmente en unos días o en pocas semanas.
Notificación de sospechas de reacciones adversas
Es importante notificar sospechas de reacciones adversas al medicamento tras su autorización. Ello permite una supervisión continuada de la relación beneficio/riesgo del medicamento. Se invita a los
profesionales sanitarios a notificar las sospechas de reacciones adversas a través del sistema nacional de
notificación incluido en el Anexo V.
4.9 Sobredosis
Síntomas
La sobredosis de insulina puede dar lugar a hipoglucemia grave y, en ocasiones, de larga duración que puede comportar riesgo vital.
Medidas
Los episodios leves de hipoglucemia se pueden tratar normalmente con carbohidratos por vía oral, pudiéndose requerir ajustes de la pauta posológica del medicamento, de las pautas dietéticas o del
ejercicio físico.
Los episodios más graves con coma, crisis o trastornos neurológicos se pueden tratar con glucagón intramuscular/subcutáneo o con solución glucosada concentrada por vía intravenosa. Puede ser necesaria una ingesta mantenida de carbohidratos y someter al paciente a observación porque la hipoglucemia puede recurrir tras una aparente recuperación clínica.
5. PROPIEDADES FARMACOLÓGICAS
5.1 Propiedades farmacodinámicas
Grupo farmacoterapéutico: Fármacos usados para la diabetes,insulinas y análogosde acción intermedia y rápida combinadas, para inyección. Código ATC: A10AD01.
Mecanismo de acción
La insulina
- reduce los niveles de glucemia y favorece efectos anabólicos, además de reducir los efectos catabólicos,
- aumenta el transporte de glucosa a las células, así como la formación de glucógeno en los músculos y el hígado, y mejora la utilización del piruvato. Inhibe la glucogenólisis y la
gluconeogénesis,
- aumenta la lipogénesis en el hígado y el tejido adiposo e inhibe la lipólisis,
- favorece la captación de aminoácidos por las células y la síntesis de proteínas,
- aumenta la captación de potasio por las células.
Efectos farmacodinámicos
Insuman Comb 15 (una suspensión de insulina isofánica bifásica con un 15% de insulina disuelta) es una insulina caracterizada por una acción de instauración gradual y de larga duración. Tras la
inyección subcutánea, la instauración de la acción tiene lugar dentro de los 30 a 60 minutos siguientes, alcanzándose la fase de máxima acción transcurridas entre 2 y 4 horas de la inyección. La duración de
la acción es de 11 a 20 horas.
5.2 Propiedades farmacocinéticas
En sujetos sanos, la semivida sérica de la insulina es aproximadamente de 4 a 6 minutos. Es más larga en pacientes con insuficiencia renal grave. Sin embargo, debe tenerse en cuenta que la farmacocinética de la insulina no refleja su acción metabólica.
5.3 Datos preclínicos sobre seguridad
Se estudió la toxicidad aguda tras la administración subcutánea en ratas. No se encontraron pruebas de efectos tóxicos. Los estudios de los efectos farmacodinámicos tras la administración subcutánea en conejos y perros revelaron las reacciones hipoglucémicas que se esperaban.
6. DATOS FARMACÉUTICOS
6.1 Lista de excipientes
Sulfato de protamina, metacresol,
fenol,
cloruro de cinc,
dihidrógeno fosfato de sodio dihidrato, glicerol,
hidróxido de sodio,
ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
6.2 Incompatibilidades
Este medicamento no debe mezclarse con otros excepto con los mencionados en la sección 6.6.
Insuman Comb 15 no debe mezclarse con soluciones que contengan sustancias reductoras, como tioles y sulfitos.
Mezcla de insulinas
Insuman Comb 15 100 UI/ml en un vial
Insuman Comb 15 no debe mezclarse con las formulaciones de insulina humanas diseñadas específicamente para su uso en bombas de insulinas.
Insuman Comb 15 no se debe mezclar con insulinas de origen animal o con análogos de insulina. No se deben mezclar insulinas de diferente concentración (p.ej., 100 UI por ml y 40 UI por ml).
Debe tenerse cuidado para evitar que entren alcohol u otros desinfectantes en la suspensión de insulina.
Insuman Comb 15 100 UI/ml en un cartucho
Insuman Comb 15 100 UI/ml en cartuchos no se debe mezclar con otras insulinas o con análogos de insulina (ver secciones 4.2, 4.4 y 6.6)
Debe tenerse cuidado para evitar que entren alcohol u otros desinfectantes en la suspensión de insulina.
Insuman Comb 15 SoloStar 100 UI/ml en pluma precargada
Insuman Comb 15 SoloStar 100 UI/ml en pluma precargada no se debe mezclar con otras insulinas o con análogos de insulina (ver secciones 4.2, 4.4 y 6.6).
Debe tenerse cuidado para evitar que entren alcohol u otros desinfectantes en la suspensión de insulina.
6.3 Período de validez
2 años.
Periodo de validez después del primer uso del vial:
El producto se puede conservar durante un máximo de 4 semanas por debajo de 25ºC, y protegido de la luz y el calor directo.
Mantener el vial en el embalaje exterior para protegerlo de la luz.
Se recomienda anotar en la etiqueta la fecha de la primera utilización del vial.
Periodo de validez después del primer uso del cartucho, pluma:
El cartucho en uso (en la pluma de insulina) o transportado como repuesto, la pluma en uso o trasportado cmo repuesto se puede conservar durante un máximo de 4 semanas por debajo de 25ºC, y protegido de la
luz y del calor directo.
La pluma que contenga el cartucho o las plumas en uso no se deben guardar en la nevera.
La tapa de la pluma debe colocarse de nuevo en la pluma después de cada inyección para protegerla de la luz.
6.4 Precauciones especiales de conservación
Viales sin abrir, cartuchos sin abrir, plumas en uso: Conservar en nevera (entre 2ºC y 8ºC).
No congelar.
No colocar Insuman Comb 15 cerca del compartimento del congelador o junto a un acumulador de frío. Conservar el vial, cartuchos o pluma precargada en el embalaje exterior para protegerlo de la luz.
Viales abiertos:
Para las condiciones de conservación tras la primera apertura del medicamento, ver sección 6.3.
6.5 Naturaleza y contenido del envase
Insuman Comb 15 100 UI/ml en un vial
5 ml de suspensión en un vial (vidrio incoloro del tipo 1), con una cápsula de cierre (aluminio) con pestaña, con un tapón (caucho clorobutílico (tipo 1)) y cubierta extraíble (polipropileno).
Se presenta en envases de 1 y 5 viales.
Puede que solamente estén comercializados algunos tamaños de envases.
Insuman Comb 15 100 UI/ml en un cartucho, Insuman Comb 15 SoloStar 100 UI/ml en pluma precargada
3 ml de suspensión en un cartucho (vidrio incoloro del tipo 1), con un émbolo (caucho bromobutílico
(tipo 1)) y una cápsula de cierre (aluminio) con pestaña, con un tapón (caucho bromobutílico (tipo 1) o lámina de poliisopreno y bromobutilo).
Cada cartucho contiene 3 esferas (acero inoxidable).
Pluma precargada
Los cartuchos están sellados en un inyector de pluma desechable. Las agujas no se incluyen en el estuche.
Tamaños de envase
Se presenta en envases de 3, 4, 5, 6, 9 ó 10 cartuchos. Se presentan en envases de 3, 4, 5, 6, 9 ó 10 plumas.
Puede que solamente estén comercializados algunos tamaños de envases.
6.6 Precauciones especiales de eliminación y otras manipulaciones
Insuman Comb 15 100 UI/ml en un vial
Antes de extraer insulina del vial por primera vez, quitar el capuchón protector de plástico.
Inmediatamente antes de extraer insulina del vial para pasarla a la jeringa para inyección, debe resuspenderse la insulina. Lo mejor para ello es hacer girar el vial en ángulo oblicuo entre las palmas de las manos. No agitar enérgicamente el vial, ya que podrían inducirse cambios en la suspensión (manifestados en el aspecto espumoso del vial; ver más adelante) y producirse espuma. La espuma puede interferir en la correcta medición de la dosis.
Después de la resuspensión, el líquido debe tener un aspecto uniformemente lechoso. Insuman Comb 15 no debe usarse si no se consigue este aspecto, por ejemplo, si la suspensión sigue siendo transparente o si aparecen grumos, partículas o floculación en la insulina o se pega a la pared o al
fondo del vial. Estos cambios a veces dan al vial un aspecto espumoso. En tales casos, ha de usarse un nuevo vial en el que la suspensión sea uniforme. Asimismo, hay que usar un nuevo vial si cambian sustancialmente las necesidades de insulina.
Insuman Comb 15 no se debe administrar por vía intravenosa y no debe usarse en bombas de infusión ni en bombas de insulina externas o implantadas.
Debe recordarse que:
- los cristales de insulina protamina se disuelven a un pH ácido
- la parte de insulina soluble precipita a un pH aproximado entre 4,5 y 6,5.
Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina humana y otras insulinas (ver sección 4.4).
Mezcla de insulinas
Insuman Comb 15 puede mezclarse con todas las formulaciones de insulinas humanas , pero no con las diseñadas específicamente para utilizar en bombas de insulina. En relación a las incompatibilidades con otras insulinas, ver sección 6.2.
Si hay que introducir dos insulinas diferentes en una sola jeringa para inyección, se recomienda extraer primero la de acción más corta para prevenir la contaminación del vial por la preparación de acción más
larga. Serecomienda practicar la inyección inmediatamente después de mezclarlas.
La eliminación del medicamento no utilizado y de todos los materiales que hayan estado en contacto con él, se realizará de acuerdo con las normativas locales.
Insuman Comb 15 100 UI en un cartucho
Pluma de insulina
Insuman Comb 15 100 UI/ml en cartuchos sólo está indicado para inyecciones subcutáneas administradas con una pluma reutilizable. Si es necesaria la administración con jeringa, se debe utilizar un vial. Los cartuchos de Insuman Comb 15 deben utilizarse únicamente con Las plumas:ClikSTAR, Autopen 24, Tactipen, AllStar, AllSTAR PRO o JuniorSTAR (ver secciones 4.2 y 4.4). En su país, puede que solamente estén comercializadas algunas de estas plumas.
La pluma debe utilizarse tal y como se recomienda en la información facilitada por el fabricante del dispositivo.
Las instrucciones del fabricante para el uso de la pluma deben seguirse cuidadosamente al cargar el cartucho, insertar la aguja para inyección y administrar la inyección de insulina.
Si la pluma de insulina está dañada, o no funciona correctamente (debido a fallos mecánicos), debe desecharse y utilizar una pluma de insulina nueva.
Cartuchos
Antes de su inserción en la pluma, Insuman Comb 15 debe mantenerse a temperatura ambiente durante
1 a 2 horas y luego resuspenderse para comprobar el contenido. Lo mejor para ello es balancear suavemente el cartucho de un lado a otro (al menos 10 veces). Cada cartucho contiene tres pequeñas
esferas de metal para facilitar la mezcla rápida y completa del contenido.
Con posterioridad, una vez insertado el cartucho en la pluma, debe resuspenderse la insulina antes de cada inyección. Lo mejor para ello es balancear suavemente la pluma de un lado a otro (al menos
10 veces).
Después de la resuspensión, el líquido debe tener un aspecto uniformemente lechoso. Insuman Comb 15 no debe usarse si no se consigue este aspecto, por ejemplo, si la suspensión sigue siendo transparente o si aparecen grumos, partículas o floculación en la insulina o se pega a la pared o al fondo del cartucho. Estos cambios a veces dan al cartucho un aspecto espumoso. En tales casos, ha de usarse un nuevo cartucho en el que la suspensión sea uniforme. Asimismo, hay que usar un nuevo
cartucho si cambian sustancialmente las necesidades de insulina.
Antes de la inyección deben eliminarse del cartucho las burbujas de aire que se formen (ver las instrucciones de uso de la pluma). Los cartuchos vacíos no deben rellenarse.
Insuman Comb 15 no debe ser administrada por vía intravenosa y no se debe usar en bombas de infusión, o bombas de insulina externas o implantadas.
Debe recordarse que:
- los cristales de insulina protamina se disuelven a un pH ácido
- la parte de insulina soluble precipita a un pH aproximado entre 4,5 y 6,5.
Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina humana y otras insulinas (ver sección 4.4).
Mezcla de insulinas
Los cartuchos de Insuman Comb 15 no están diseñados para permitir la mezcla de ninguna otra insulina en ellos.
La eliminación del medicamento no utilizado y de todos los materiales que hayan estado en contacto con él, se realizará de acuerdo con las normativas locales.
Insuman Comb 15 SoloStar 100 UI/ml en pluma precargada
Insuman Comb 15 SoloStar 100 UI/ml en pluma precargada sólo está indicado para inyecciones subcutáneas. Si es necesaria la administración con jeringa, se debe utilizar un vial (ver secciones 4.2 y
4.4).
Antes de su inserción en la pluma, Insuman Comb 15 debe mantenerse a temperatura ambiente durante 1
a 2 horas y luego resuspenderse para comprobar el contenido. Lo mejor para ello es balancear suavemente el cartucho de un lado a otro (al menos 10 veces). Cada cartucho contiene tres pequeñas esferas de metal
para facilitar la mezcla rápida y completa del contenido. Después, la insulina debe resuspenderse antes de cada inyección.
Después de la resuspensión, el líquido debe tener un aspecto uniformemente lechoso. Insuman Comb 15 no debe usarse si no se consigue este aspecto, por ejemplo, si la suspensión sigue siendo transparente o si aparecen grumos, partículas o floculación en la insulina o se pega a la pared o al fondo del cartucho. Estos cambios a veces dan al cartucho un aspecto espumoso. En tales casos, ha de usarse un nuevo cartucho en
el que la suspensión sea uniforme. Asimismo, hay que usar un nuevo cartucho si cambian sustancialmente las necesidades de insulina.
Las plumas vacías nunca deben reutilizarse y deben desecharse de forma segura.
Para prevenir la posible transmisión de enfermedades, cada pluma debe utilizarse exclusivamente por un solo paciente.
Debe recordarse que:
- los cristales de insulina protamina se disuelven a un pH ácido
- la parte de insulina soluble precipita a un pH aproximado entre 4,5 y 6,5.
Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina humana y otras insulinas (ver sección 4.4).
La eliminación del medicamento no utilizado y de todos los materiales que hayan estado en contacto con él, se realizará de acuerdo con las normativas locales.
Antes de utilizar la pluma precargada SoloStar, las Instrucciones de Uso incluidas en el prospecto deben leerse cuidadosamente.
7. TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
Sanofi-Aventis Deutschland GmbH, D-65926 Frankfurt am Main, Alemania
8. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/97/030/038
EU/1/97/030/039
EU/1/97/030/040
EU/1/97/030/059
EU/1/97/030/060
EU/1/97/030/087
EU/1/97/030/092
EU/1/97/030/097
EU/1/97/030/152
EU/1/97/030/153
EU/1/97/030/154
EU/1/97/030/155
EU/1/97/030/156
EU/1/97/030/157
9. FECHA DE LA PRIMERA AUTORIZACIÓN/RENOVACIÓN DE LA AUTORIZACIÓN
Fecha de la primera autorización: 21 Febrero 1997
Fecha de la última revalidación: 21 Febrero 2007
10. FECHA DE LA REVISIÓN DEL TEXTO
La información detallada de este medicamento está disponible en la página web de la Agencia Europea del Medicamento: http://www.ema.europa.eu/
1. NOMBRE DEL MEDICAMENTO
Insuman Comb 25 40 UI/ml suspensión inyectable en un vial Insuman Comb 25 100 UI/ml suspensión inyectable en un vial Insuman Comb 25 100 UI/ml suspensión inyectable en un cartucho
Insuman Comb 25 SoloStar 100 UI/ml suspensión inyectable en pluma precargada
2. COMPOSICIÓN CUALITATIVA Y CUANTITATIVA
Insuman Comb 25 40 UI/ml en un vial
Cada ml contiene 40 UI de insulina humana (equivalente a 1,4 mg).
Cada vial contiene 10 ml de suspensión inyectable, equivalentes a 400 UI de insulina.
Insuman Comb 25 100 UI/ml en un vial
Cada ml contiene 100 UI de insulina humana (equivalente a 3,5 mg).
Cada vial contiene 5 ml de suspensión inyectable, equivalentes a 500 UI de insulina.
Insuman Comb 25 100 UI/ml en un cartucho, Insuman Comb 25 SoloStar 100 UI/ml en pluma precargada
Cada ml contiene 100 UI de insulina humana (equivalente a 3,5 mg).
Cada cartucho contiene 3 ml de suspensión inyectable, equivalentes a 300 UI de insulina. Una UI (Unidad Internacional) corresponde a 0,035 mg de insulina humana anhidra*.
Insuman Comb 25 es una suspensión de insulina isofánica bifásica con un 25% de insulina disuelta y un 75% de suspensión de insulina protamina cristalina.
*La insulina humana se obtiene por tecnología de ADN recombinante en Escherichia coli. Para consultar la lista completa de excipientes ver sección 6.1.
3. FORMA FARMACÉUTICA
Suspensión inyectable.
Después de la re-suspensión, suspensión blanca lechosa.
4. DATOS CLÍNICOS
4.1 Indicaciones terapéuticas
Diabetes mellitus, cuando se precise tratamiento con insulina.
4.2 Posología y forma de administración
Posología
Los niveles de glucemia deseados, las preparaciones de insulina que se van a usar y la pauta posológica
(dosis e intervalos) deben determinarse de manera individual y ajustarse de acuerdo con la dieta, actividad física y estilo de vida del paciente.
Dosis diarias y momentos de administración
No existen reglas fijas sobre la pauta posológica de insulina. Sin embargo, la dosis promedio que se necesita suele ser de 0,5 a 1,0 UI por kg de peso corporal al día. Las necesidades metabólicas basales
representan el 40 al 60% de las necesidades diarias totales. Insuman Comb 25 se inyecta por vía
subcutánea 30 – 45 minutos antes de la comida.
Insuman Comb 25 SoloStar 100 UI/ml en pluma precargada
SoloStar libera dosis de insulina desde 1 hasta 80 unidades en pasos de 1 unidad. Cada pluma contiene varias dosis.
Ajuste secundario de la dosis
La mejora del control metabólico puede dar lugar a una mayor sensibilidad a la insulina, con la reducción consiguiente de las necesidades de ésta. Puede requerirse asimismo un ajuste de la dosis,
por ejemplo:
- si se produce un cambio en el peso del paciente,
- si cambia el estilo de vida del paciente,
- si aparecen otras circunstancias que puedan inducir una mayor sensibilidad a la hipo- o hiperglucemia (ver sección 4.4).
Poblaciones especiales
Pacientes de edad avanzada (≥ 65 años)
En pacientes de edad avanzada, el deterioro progresivo de la función renal puede producir una disminución constante de las necesidades de insulina.
Insuficiencia renal
En pacientes con insuficiencia renal, las necesidades de insulina podrían reducirse debido al reducido metabolismo de insulina.
Insuficiencia hepática
En pacientes con insuficiencia hepática, las necesidades de insulina podrían disminuir debido a la reducida capacidad para la gluconeogénesis y el reducido metabolismo de insulina.
Forma de administración
Insuman Comb 25 no se debe administrar por vía intravenosa y no debe usarse en bombas de infusión ni en bombas de insulina externas o implantadas.
Insuman Comb 25 se administra por vía subcutánea. Insuman Comb 25 nunca se debe inyectar por vía intravenosa.
Insuman Comb 25 40 UI/ml en un vial
Sólo se deben usar jeringas para inyección diseñadas para esta concentración de insulina (40 UI por ml). Las jeringas para inyección no deben contener ningún otro principio activo ni residuo (p.ej. trazas de heparina).
Insuman Comb 25 100 UI/ml en un vial
Sólo se deben usar jeringas para inyección diseñadas para esta concentración de insulina (100 UI por ml). Las jeringas para inyección no deben contener ningún otro principio activo ni residuo (p.ej. trazas de heparina).
Insuman Comb 25 100 UI/ml en un cartucho
Insuman Comb 25 100 UI/ml en cartuchos sólo está indicado para inyecciones subcutáneas administrados con una pluma reutilizable. Si es necesaria la administración con jeringa, se debe utilizar un vial (ver sección 4.4).
Insuman Comb 25 SoloStar 100 UI/ml en pluma precargada
Insuman Comb 25 SoloStar 100 UI/ml en pluma precargada sólo está inidicado para inyecciones subcutáneas. Si es necesaria la administración con jeringa, se debe utilizar un vial (ver sección 4.4). Antes de usar SoloStar, las Instrucciones de Uso incluidas en el prospecto deben leerse cuidadosamente.
La absorción de insulina y, por tanto, el efecto hipoglucemiante de una dosis puede variar según se practique la inyección en un área u otra (p.ej., la pared abdominal en comparación con el muslo). Los puntos de inyección, dentro de un área de inyección determinada, deben cambiarse de una inyección a
otra para reducir el riesgo de lipodistrofia y amiloidosis cutánea (ver secciones 4.4 y 4.8). Para mayor información sobre la manipulación, ver sección 6.6.
4.3 Contraindicaciones
Hipersensibilidad al principio activo o a cualquiera de los excipientes incluidos en la sección 6.1.
4.4 Advertencias y precauciones especiales de empleo
Trazabilidad
Con objeto de mejorar la trazabilidad de los medicamentos biológicos, el nombre y el número de lote del medicamento administrado deben estar claramente registrados.
Los pacientes con hipersensibilidad a Insuman Comb 25 para los que no hay un preparado mejor disponible, sólo deben continuar el tratamiento bajo un estricto control médico y si es necesario, en combinación con un tratamiento antialérgico.
Se recomienda a los pacientes con alergia a la insulina animal, que se sometan al test cutáneo intradérmico previo a su cambio a Insuman Comb 25, ya que podrían experimentar reacciones inmunológicas cruzadas.
Si el control de la glucemia no es óptimo o si el paciente muestra tendencia a episodios hiper- o hipoglucémicos, antes de considerar el ajuste de la dosis de insulina es esencial revisar el grado de cumplimiento del tratamiento por parte del paciente, los puntos y las técnicas oportunas de inyección y todos los demás factores relevantes.
Cambio a Insuman Comb 25
Cambiar a un paciente a otro tipo o marca de insulina debe realizarse baja estricta supervisión médica. Cambios de dosis, marca (fabricante), tipo (regular, NPH, lenta, de acción prolongada, etc.), origen
(animal, humana, análogo de insulina humana) y/o método de fabricación puede necesitar un cambio de dosis.
La necesidad de ajustar la dosis (p.ej., reducirla) puede ponerse de manifiesto inmediatamente después del cambio de tratamiento. También puede aparecer de forma gradual en un período de varias
semanas.
Tras el cambio de una insulina animal a insulina humana, puede ser necesario reducir la pauta posológica, en especial en pacientes que
- hayan estado controlados previamente con niveles de glucemia bastante bajos,
- tengan tendencia a la hipoglucemia,
- hayan necesitado previamente dosis altas de insulina debido a la presencia de anticuerpos anti-insulina.
Durante el cambio de la insulina y en las semanas siguientes se recomienda establecer un estrecho control metabólico. En los pacientes que precisen dosis altas de insulina por la presencia de anticuerpos anti-insulina, se tiene que considerar la posibilidad de llevar a cabo el cambio bajo supervisión médica en un hospital o un contexto semejante.
Se debe enseñar a los pacientes a realizar una rotación continua del punto de inyección para reducir el riesgo de sufrir lipodistrofia y amiloidosis cutánea. Hay un posible riesgo de retraso de la absorción de insulina y empeoramiento del control de la glucemia tras las inyecciones de insulina en puntos con estas reacciones. Se ha notificado que un cambio repentino en el punto de inyección en una zona no afectada produce hipoglucemia. Se recomienda vigilar la glucosa en sangre después de cambiar el punto de inyección y podrá considerarse el ajuste de las medicaciones antidiabéticas.
Hipoglucemia
Puede producirse hipoglucemia si la dosis de insulina es demasiado alta en relación con las
necesidades de insulina.
Hay que tener especial cuidado, y es recomendable intensificar el control de la glucemia, en pacientes en los cuales los acontecimientos hipoglucémicos puedan tener especial relevancia clínica, como los pacientes con estenosis significativa de las arterias coronarias o de los vasos que irrigan el cerebro (riesgo de complicaciones cardíacas o cerebrales de la hipoglucemia), así como en pacientes con retinopatía proliferativa, especialmente si no se han tratado con láser (riesgo de amaurosis subsiguiente a la hipoglucemia).
Los pacientes deben conocer las circunstancias en que los síntomas de alarma de hipoglucemia se ven reducidos. Los síntomas de alarma de la hipoglucemia pueden verse modificados, y ser menos pronunciados o estar ausentes en ciertos grupos de riesgo. Éstos incluyen a los pacientes:
- cuyo control glucémico ha mejorado notablemente,
- en los que la hipoglucemia se desarrolla gradualmente,
- de edad avanzada,
- después de cambiar de una insulina de origen animal a una insulina de origen humano,
- que presentan una neuropatía autónoma,
- con un largo historial de diabetes,
- que padecen una enfermedad psiquiátrica,
- que reciben tratamiento simultáneo con determinados medicamentos (ver sección 4.5).
Estas situaciones pueden ocasionar una hipoglucemia grave (y posiblemente la pérdida del conocimiento) antes de que el paciente sea consciente de su hipoglucemia.
Si se observan valores normales o incluso disminuidos de hemoglobina glucosilada, hay que
considerar la posibilidad de que existan episodios recurrentes e inadvertidos (especialmente nocturnos)
de hipoglucemia.
El cumplimiento por parte del paciente de la pauta posológica, el régimen dietético, la correcta administración de insulina y el reconocimiento de los síntomas de hipoglucemia, son esenciales para reducir el riesgo de hipoglucemia. Los factores que incrementan la sensibilidad a la hipoglucemia requieren una especial vigilancia y pueden obligar al ajuste de la dosis. Entre ellos se cuentan:
- el cambio del área de inyección,
- el incremento de la sensibilidad a la insulina (p.ej. al eliminar factores de estrés),
- el ejercicio físico desacostumbrado, aumentado o prolongado,
- una enfermedad intercurrente (p.ej. vómitos, diarrea),
- ingesta inadecuada de alimentos,
- omisión de comidas,
- consumo de alcohol,
- ciertos trastornos de descompensación del sistema endocrino (p.ej. hipotiroidismo e insuficiencia adrenocortical o de la pituitaria anterior),
- el tratamiento en concomitancia con ciertos medicamentos (ver sección 4.5).
Enfermedades intercurrentes
Las enfermedades intercurrentes exigen una intensificación del control metabólico. En muchos casos, está indicada la realización de análisis de orina para detectar la presencia de cuerpos cetónicos y a
menudo hay que ajustar la dosis de insulina, siendo frecuente que aumente la necesidad de la misma.
Los pacientes con diabetes del tipo 1 deben continuar consumiendo al menos una pequeña cantidad de carbohidratos de forma periódica, aun cuando sean incapaces de comer o coman sólo un poco, o padezcan vómitos, etc., y nunca deben interrumpir completamente la administración de insulina.
Insuman Comb 25 100 UI/ml en un cartucho
Plumas a utilizar con Insuman Comb 25 100 UI/ml en cartuchos
Insuman Comb 25 100 UI/ml en cartuchos sólo está indicado para inyecciones subcutáneas administradas con una pluma reutilizable. Si es necesaria la administración con jeringa, se debe utilizar un vial. Los
cartuchos de Insuman Comb 25 sólo deben utilizarse con las siguientes plumas:
- JuniorSTAR que libera Insuman Comb 25 en incrementos de 0,5 unidades de dosis
- ClikSTAR, Tactipen, Autopen 24, AllStar y AllStar PRO que liberan Insuman Comb 25 en incrementos de 1 unidad de dosis.
Estos cartuchos no deben utilizarse con ninguna otra pluma reutilizable, ya que la exactitud de la dosis
está únicamente comprobada con las plumas citadas.
En su país, puede que solamente estén comercializadas algunas de estas plumas (ver secciones 4.2 y 6.6).
Insuman Comb 25 SoloStar 100 UI/ml en pluma precargada
Manejo de la pluma
Insuman Comb 25 SoloStar 100 UI/ml en pluma precargada sólo está indicado para inyecciones subcutáneas. Si es necesaria la administración con jeringa, se debe utilizar un vial (ver sección 4.2). Antes de usar SoloStar, las Instrucciones de Uso incluidas en el prospecto deben leerse cuidadosamente. SoloStar tiene que utilizarse tal y como recomiendan estas Instrucciones de Uso (ver sección 6.6).
Errores de medicación
Se han notificado errores de medicación, en los cuales se han administrado de forma accidental otras formulaciones de Insuman u otras insulinas. Se debe comprobar siempre la etiqueta de insulina antes de
cada inyección para evitar errores de medicación entre insulina humana y otras insulinas.
Combinación de Insuman con pioglitazona
Se han notificado casos de insuficiencia cardíaca cuando se utiliza pioglitazona en combinación con insulina, sobre todo en pacientes con factores de riesgo para el desarrollo de insuficiencia cardíaca. Esto
deberá tenerse en cuenta si se considera el tratamiento con la combinación de pioglitazona e Insuman. Si
se usa esta combinación, se deben observar a los pacientes por si aparecen signos y síntomas de insuficiencia cardíaca, aumento de peso y edema. Se debe interrumpir el tratamiento con pioglitazona si
se produce cualquier deterioro de los síntomas cardíacos.
Sodio
Este medicamento contiene menos de 23 mg de sodio (1mmol) por unidad de dosis; esto es, esencialmente “exento de sodio”.
4.5 Interacción con otros medicamentos y otras formas de interacción
Diversas sustancias afectan al metabolismo de la glucosa y pueden requerir el ajuste de la dosis de insulina humana.
Entre las sustancias que pueden intensificar el efecto hipoglucemiante e incrementar la sensibilidad a la hipoglucemia se cuentan los medicamentos antidiabéticos orales, los inhibidores de la enzima convertidora de angiotensina (ECA), la disopiramida, los fibratos, la fluoxetina, los inhibidores de la enzima monoamino-oxidasa (MAO), la pentoxifilina, el propoxifeno, los salicilatos y los antibióticos del tipo de las sulfamidas.
Entre las sustancias que pueden reducir el efecto hipoglucemiante se incluyen los corticosteroides, el danazol, el diazóxido, los diuréticos, el glucagón, la isoniazida, los estrógenos y los progestágenos (p.ej. en los anticonceptivos orales), los derivados de fenotiacina, la somatotropina, los medicamentos simpaticomiméticos (p.ej. epinefrina [adrenalina], salbutamol, terbutalina), las hormonas tiroideas, los inhibidores de la proteasa y los antipsicóticos atípicos (por ejemplo: olanzapina y clozapina).
Los betabloqueantes, la clonidina, las sales de litio o el alcohol pueden potenciar o debilitar el efecto hipoglucemiante de la insulina. La pentamidina puede provocar hipoglucemia que algunas veces puede ir seguida de una hiperglucemia.
Además, bajo la influencia de medicamentos simpaticolíticos como los betabloqueantes, la clonidina, la guanetidina o la reserpina, los signos de contrarregulación adrenérgica pueden atenuarse o desaparecer.
4.6 Fertilidad, embarazo y lactancia
Embarazo
No se dispone de datos clínicos sobre embarazos de riesgo para insulina humana. La insulina no atraviesa la barrera placentaria. Debería prestarse atención en la prescripción a mujeres embarazadas.
Es esencial que las pacientes con diabetes preexistente o gravídica mantengan un buen control metabólico durante la gestación. Las necesidades de insulina pueden disminuir durante el primer
trimestre y generalmente aumentan durante el segundo y tercer trimestre. Inmediatamente después del parto, las necesidades de insulina disminuyen de forma rápida (aumento del riesgo de hipoglucemia), siendo esencial un control cuidadoso de la glucosa.
Lactancia
No se espera que se produzcan efectos sobre el lactante. Insuman Comb 25 se puede utilizar durante el período de lactancia. Las mujeres en periodo de lactancia pueden necesitar ajustes en la dosis de insulina y en la dieta.
Fertilidad
No se dispone de datos clínicos o datos en animales sobre fertilidad de hombres o mujeres con insulina humana.
4.7 Efectos sobre la capacidad para conducir y utilizar máquinas
La capacidad de concentración y de reacción del paciente puede verse afectada a consecuencia de una hipoglucemia o una hiperglucemia o, por ejemplo, como consecuencia de un trastorno visual. Esto puede ser causa de riesgo en situaciones en que estas capacidades sean de especial importancia (p.ej. conducir o utilizar r máquinas).
Debe advertirse a los pacientes que adopten precauciones para evitar una hipoglucemia mientras conducen. Esto es particularmente importante en aquellos pacientes con ausencia o reducción de la capacidad para percibir los síntomas de aviso de hipoglucemia, o que padecen episodios frecuentes de hipoglucemia. Deberá considerarse la conveniencia de conducir o utilizar máquinas en estas circunstancias.
4.8 Reacciones adversas
Resumen del perfil de seguridad
La hipoglucemia, que es, por lo general, la reacción adversa más frecuente de la terapia con insulina,puede producirse si la dosis de insulina es muy elevada en relación con las necesidades de la
misma. En los estudios clínicos y durante la comercialización, la frecuencia varía en función de la
población de pacientes y las pautas de dosis. Por tanto, no puede detallarse ninguna frecuencia específica.
Tabla de reacciones adversas
Las siguientes reacciones adversas relacionadas procedentes de investigación clínica se describen a continuación utilizando el sistema de clasificación de órganos y en orden decreciente: muy frecuentes (≥1/10); frecuentes (≥1/100 a <1/10); poco frecuentes (≥1/1.000 a <1/100); raras (≥1/10.000 a <1/1.000); muy raras (<1/10.000), no conocidas (no se pueden estimar de los datos disponibles).
Las reacciones adversas se presentan en orden decreciente de gravedad dentro de cada frecuencia.
| Clasificación de órganos del sistema MedDRA | Frecuentes | Poco frecuentes | No conocidas |
| Trastornos del sistema inmunológico | Shock | Reacciones inmediatas de tipo alérgico (hipotensión, edema angioneurótico, broncospasmo, reacciones cutáneas generalizadas); |
| Clasificación de órganos del sistema MedDRA | Frecuentes | Poco frecuentes | No conocidas |
| Anticuerpos anti- insulina. | |||
| Trastornos del metabolismo y de la nutrición | eEdema | Hipoglucemia; Retención de sodio | |
| Trastornos oculares | Retinopatía proliferativa; Retinopatía diabética; Trastorno visual | ||
| Trastornos de la piel y del tejido subcutáneo | Lipodistrofia; Amiloidosis cutánea | ||
| Trastornos generales y alteraciones en el lugar de administración | Reacciones en el lugar de la inyección | Urticaria en el lugar de inyección | Inflamación en el lugar de inyección; dolor en el lugar de inyección; prurito en el lugar de inyección; eritema en el lugar de inyección; tumefacción en el lugar de inyección |
Descripción de una selección de reacciones adversas
Trastornos del sistema inmunológico
Las reacciones inmediatas de tipo alérgico frente a la insulina o los excipientes pueden comportar riesgo vital.
La administración de insulina puede dar lugar a la formación de anticuerpos anti-insulina. En raras ocasiones, la presencia de estos anticuerpos puede precisar un ajuste de la dosis de insulina para corregir una tendencia a la hiperglucemia o a la hipoglucemia.
Trastornos del metabolismo y de la nutrición
Las crisis hipoglucémicas graves, especialmente si muestran un patrón recurrente, pueden producir lesiones neurológicas. Los episodios hipoglucémicos prolongados o graves pueden tener un desenlace fatal.
En muchos pacientes, los signos y síntomas de neuroglucopenia están precedidos por signos de contrarregulación adrenérgica. En general, cuanto mayor y más rápido es el descenso de la glucemia, más marcado es el fenómeno de contrarregulación y sus síntomas.
La insulina puede ocasionar retención de sodio y edema, especialmente si el tratamiento insulínico intensivo corrige un control metabólico previo deficiente.
Trastornos oculares
Un cambio importante en el control de la glucemia puede provocar un trastorno visual temporal, debido a la alteración temporal de la turgencia y, por tanto, del índice de refracción del cristalino.
La mejora a largo plazo del control de la glucemia reduce el riesgo de progresión de la retinopatía diabética. Sin embargo, la intensificación de la terapia con insulina, con una mejora brusca del control de la glucemia, puede dar lugar a un deterioro temporal de la retinopatía diabética.
Trastornos de la piel y del tejido subcutáneo
Pueden producirse lipodistrofia y amiloidosis cutánea en el punto de inyección y retrasar la absorción local de insulina. La rotación continua del punto de inyección dentro la zona de administración de la inyección puede ayudar a reducir o prevenir estas reacciones (ver sección 4.4).
Trastornos generales y alteraciones en el lugar de administración
La mayor parte de las reacciones leves a la insulina, en el lugar de inyección, se resuelven habitualmente en unos días o en pocas semanas.
Notificación de sospechas de reacciones adversas
Es importante notificar sospechas de reacciones adversas al medicamento tras su autorización. Ello permite una supervisión continuada de la relación beneficio/riesgo del medicamento. Se invita a los
profesionales sanitarios a notificar las sospechas de reacciones adversas a través del sistema nacional de
notificación incluido en el Anexo V.
4.9 Sobredosis
Síntomas
La sobredosis de insulina puede dar lugar a hipoglucemia grave y, en ocasiones, de larga duración que puede comportar riesgo vital.
Medidas
Los episodios leves de hipoglucemia se pueden tratar normalmente con carbohidratos por vía oral, pudiéndose requerir ajustes de la pauta posológica del medicamento, de las pautas dietéticas o del
ejercicio físico.
Los episodios más graves con coma, crisis o trastornos neurológicos se pueden tratar con glucagón intramuscular/subcutáneo o con solución glucosada concentrada por vía intravenosa. Puede ser necesaria una ingesta mantenida de carbohidratos y someter al paciente a observación porque la hipoglucemia puede recurrir tras una aparente recuperación clínica.
5. PROPIEDADES FARMACOLÓGICAS
5.1 Propiedades farmacodinámicas
Grupo farmacoterapéutico: Fármacos usados para la diabetes,insulinas y análogos de acción intermedia y rápida combinadas para inyección. Código ATC: A10AD01.
Mecanismo de acción
La insulina
- reduce los niveles de glucemia y favorece efectos anabólicos, además de reducir los efectos catabólicos,
- aumenta el transporte de glucosa a las células, así como la formación de glucógeno en los músculos y el hígado, y mejora la utilización del piruvato. Inhibe la glucogenólisis y la gluconeogénesis,
- aumenta la lipogénesis en el hígado y el tejido adiposo e inhibe la lipólisis,
- favorece la captación de aminoácidos por las células y la síntesis de proteínas,
- aumenta la captación de potasio por las células.
Efectos farmacodinámicos
Insuman Comb 25 (una suspensión de insulina isofánica bifásica con un 25% de insulina disuelta) es una insulina caracterizada por una acción de instauración gradual y de larga duración. Tras la
inyección subcutánea, la instauración de la acción tiene lugar dentro de los 30 a 60 minutos siguientes, alcanzándose la fase de máxima acción transcurridas entre 2 y 4 horas de la inyección. La duración de
la acción es de 12 a 19 horas.
5.2 Propiedades farmacocinéticas
En sujetos sanos, la semivida sérica de la insulina es aproximadamente de 4 a 6 minutos. Es más larga en pacientes con insuficiencia renal grave. Sin embargo, debe tenerse en cuenta que la farmacocinética de la insulina no refleja su acción metabólica.
5.3 Datos preclínicos sobre seguridad
Se estudió la toxicidad aguda tras la administración subcutánea en ratas. No se encontraron pruebas de efectos tóxicos. Los estudios de los efectos farmacodinámicos tras la administración subcutánea en conejos y perros revelaron las reacciones hipoglucémicas que se esperaban.
6. DATOS FARMACÉUTICOS
6.1 Lista de excipientes
Sulfato de protamina, metacresol,
fenol,
cloruro de cinc,
dihidrógeno fosfato de sodio dihidrato, glicerol,
hidróxido de sodio,
ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
6.2 Incompatibilidades
Este medicamento no debe mezclarse con otros excepto con los mencionados en la sección 6.6.
Insuman Comb 25 no debe mezclarse con soluciones que contengan sustancias reductoras, como tioles y sulfitos.
Mezcla de insulinas
Insuman Comb 25 40 UI/Ml en un vial, Insuman Comb 25 100 UI/ml en un vial
Insuman Comb 25 no debe mezclarse con las formulaciones de insulina humana diseñadas específicamente para su uso en bombas de insulinas.
Insuman Comb 25 no se debe mezclar con insulinas de origen animal o con análogos de insulina.
No se deben mezclar insulinas de diferente concentración (p.ej., 100 UI por ml y 40 UI por ml).
Debe tenerse cuidado para evitar que entren alcohol u otros desinfectantes en la suspensión de insulina.
Insuman Comb 25 100 UI/ml en un cartucho
Insuman Comb 25 100 UI/ml en cartuchos no se debe mezclar con otras insulinas de origen animal o con análogos de insulina (ver secciones 4.2, 4.4 y 6.6).Debe tenerse cuidado para evitar que entren alcohol u otros desinfectantes en la suspensión de insulina.
Insuman Comb 25 SoloStar 100 UI/nl en pluma precargada
Insuman Comb 25 SoloStar 100 UI/ml en pluma precargada no se debe mezclar con insulinas de origen animal o con análogos de insulina (ver secciones 4.2, 4.4 y 6.6).
Debe tenerse cuidado para evitar que entren alcohol u otros desinfectantes en la suspensión de insulina.
6.3 Período de validez
2 años.
Periodo de validez después del primer uso del vial:
El producto se puede conservar durante un máximo de 4 semanas por debajo de 25ºC, y protegido de la luz y el calor directo.
Mantener el vial en el embalaje exterior para protegerlo de la luz.
Se recomienda anotar en la etiqueta la fecha de la primera utilización del vial.
Periodo de validez después del primer uso del cartucho, pluma:
El cartucho en uso (en la pluma de insulina) o transportado como repuesto, la pluma en uso o trasportada como respuesto, se puede conservar durante un máximo de 4 semanas por debajo de 25ºC, y protegido de
la luz y el calor directo.
La pluma que contenga el cartucho no debe guardarse en la nevera.
La tapa de la pluma debe colocarse de nuevo en la pluma tras cada inyección para protegerlo de la luz.
6.4 Precauciones especiales de conservación
Viales sin abrir, cartuchos sin abrir, plumas sin usar: Conservar en nevera (entre 2ºC y 8ºC).
No congelar.
No colocar Insuman Comb 25 cerca del compartimento del congelador o junto a un acumulador de frío. Conservar el vial, cartucho o pluma precargada en el embalaje exterior para protegerlo de la luz.
Viales abiertos, cartuchos en uso, plumas en uso:
Para las condiciones de conservación tras la primera apertura del medicamento, ver sección 6.3.
6.5 Naturaleza y contenido del envase
Insuman Comb 25 40 UI/ml en un vial
10 ml de suspensión en un vial (vidrio incoloro del tipo 1), con una cápsula de cierre (aluminio) con pestaña, con un tapón (caucho clorobutílico (tipo 1)) y cubierta extraíble (polipropileno).
Se presenta en envases de 1 y 5 viales.
Puede que solamente estén comercializados algunos tamaños de envases.
Insuman Comb 25 100 UI/ml en un vial
5 ml de suspensión en un vial (vidrio incoloro del tipo 1), con una cápsula de cierre (aluminio) con pestaña, con un tapón (caucho clorobutílico (tipo 1)) y cubierta extraíble (polipropileno).
Se presenta en envases de 1 y 5 viales.
Puede que solamente estén comercializados algunos tamaños de envases.
Insuman Comb 25 100 UI/ml en un cartucho, Insuman Comb 25 SoloStar 100 UI/ml en pluma precargada
3 ml de suspensión en un cartucho (vidrio incoloro del tipo 1), con un émbolo (caucho bromobutílico
(tipo 1)) y una cápsula de cierre (aluminio) con pestaña, con un tapón (caucho bromobutílico (tipo 1) o lámina de poliisopreno y bromobutilo).
Cada cartucho contiene 3 esferas (acero inoxidable).
Plumas precargadas
Los cartuchos están sellados en un inyector de pluma desechable. Las agujas no se incluyen en el estuche.
Tamaños de envase
Se presenta en envases de 3, 4, 5, 6, 9 ó 10 cartuchos.
Se presenta en envases de 3, 4, 5, 6, 9 ó 10 plumas precargadas
Puede que solamente estén comercializados algunos tamaños de envases.
6.6 Precauciones especiales de eliminación y otras manipulaciones
Insuman Comb 25 40 UI/ml en un vial, Insuman Comb 25 100 UI/ml en un vial
Antes de extraer insulina del vial por primera vez, quitar el capuchón protector de plástico.
Inmediatamente antes de extraer insulina del vial para pasarla a la jeringa para inyección, debe resuspenderse la insulina. Lo mejor para ello es hacer girar el vial en ángulo oblicuo entre las palmas de las manos. No agitar enérgicamente el vial, ya que podrían inducirse cambios en la suspensión (manifestados en el aspecto espumoso del vial; ver más adelante) y producirse espuma. La espuma puede interferir en la correcta medición de la dosis.
Después de la resuspensión, el líquido debe tener un aspecto uniformemente lechoso. Insuman Comb 25 no debe usarse si no se consigue este aspecto, por ejemplo, si la suspensión sigue siendo transparente o si aparecen grumos, partículas o floculación en la insulina o se pega a la pared o al fondo del vial. Estos cambios a veces dan al vial un aspecto espumoso. En tales casos, ha de usarse un nuevo vial en el que la suspensión sea uniforme. Asimismo, hay que usar un nuevo vial si cambian sustancialmente las necesidades de insulina.
Insuman Comb 25 no se debe usar en bombas de insulina externas o implantadas ni en bombas peristálticas con tubos de silicona.
Debe recordarse que:
- los cristales de insulina protamina se disuelven a un pH ácido
- la parte de insulina soluble precipita a un pH aproximado entre 4,5 y 6,5.
Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina humana y otras insulinas (ver sección 4.4).
Mezcla de insulinas
Insuman Comb 25 puede mezclarse con todas las formulaciones de insulinas humanas, pero no con las diseñadas específicamente para utilizar en bombas de insulina. En relación a las incompatibilidades con otras insulinas, ver sección 6.2.
Si hay que introducir dos insulinas diferentes en una sola jeringa para inyección, se recomienda extraer primero la de acción más corta para prevenir la contaminación del vial por la preparación de acción más
larga. Se recomienda practicar la inyección inmediatamente después de mezclarlas.
La eliminación del medicamento no utilizado y de todos los materiales que hayan estado en contacto con él, se realizará de acuerdo con las normativas locales.
Insuman Comb 25 100 UI/ml en un cartucho
Pluma de insulina
Insuman Comb 25 100 UI/ml en cartuchos sólo está indicado para inyecciones subcutáneas administradas con una pluma reutilizable. Si es necesaria la administración con jeringa, se debe utilizar un vial.
Los cartuchos de Insuman Comb 25 deben utilizarse únicamente con las plumas:ClikSTAR, Autopen 24, Tactipen, AllStar, AllStar PRO o JuniorSTAR (ver secciones 4.2 y 4.4). En su país, puede que solamente estén comercializadas algunas de estas plumas.
La pluma debe utilizarse tal y como se recomienda en la información facilitada por el fabricante del dispositivo.
Las instrucciones del fabricante para el uso de la pluma deben seguirse cuidadosamente al cargar el cartucho, insertar la aguja para inyección y administrar la inyección de insulina.
Si la pluma de insulina está dañada, o no funciona correctamente (debido a fallos mecánicos), debe desecharse y utilizar una pluma de insulina nueva.
Cartuchos
Antes de su inserción en la pluma, Insuman Comb 25 debe mantenerse a temperatura ambiente durante
1 a 2 horas y luego resuspenderse para comprobar el contenido. Lo mejor para ello es balancear
suavemente el cartucho de un lado a otro (al menos 10 veces). Cada cartucho contiene tres pequeñas esferas de metal para facilitar la mezcla rápida y completa del contenido.
Con posterioridad, una vez insertado el cartucho en la pluma, debe resuspenderse la insulina antes de cada inyección. Lo mejor para ello es balancear suavemente la pluma de un lado a otro (al menos
10 veces).
Después de la resuspensión, el líquido debe tener un aspecto uniformemente lechoso. Insuman Comb 25 no debe usarse si no se consigue este aspecto, por ejemplo, si la suspensión sigue siendo transparente o si aparecen grumos, partículas o floculación en la insulina o se pega a la pared o al fondo del cartucho. Estos cambios a veces dan al cartucho un aspecto espumoso. En tales casos, ha de usarse un nuevo cartucho en el que la suspensión sea uniforme. Asimismo, hay que usar un nuevo cartucho si cambian sustancialmente las necesidades de insulina.
Antes de la inyección deben eliminarse del cartucho las burbujas de aire que se formen (ver las instrucciones de uso de la pluma). Los cartuchos vacíos no deben rellenarse.
Insuman Comb 25 no debe ser administrada por vía intravenosa y no se debe usar en bombas de infusión, o bombas de insulina externas o implantadas.
Debe recordarse que:
- los cristales de insulina protamina se disuelven a un pH ácido
- la parte de insulina soluble precipita a un pH aproximado entre 4,5 y 6,5.
Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina humana y otras insulinas (ver sección 4.4).
Mezcla de insulinas
Los cartuchos de Insuman Comb 25 no están diseñados para permitir la mezcla de ninguna otra insulina en ellos.
La eliminación del medicamento no utilizado y de todos los materiales que hayan estado en contacto con él, se realizará de acuerdo con las normativas locales.
Insuman Comb 25 SoloStar 100 UI/ml en pluma precargada
Insuman Comb 25 SoloStar 100 UI/ml en pluma precargada sólo está indicado para inyecciones subcutáneas. Si es necesaria la administración con jeringa, se debe utilizar un vial (ver secciones 4.2 y
4.4).
Antes del primer uso, Insuman Comb 25 debe mantenerse a temperatura ambiente durante 1 a 2 horas y luego resuspenderse para comprobar el contenido. Lo mejor para ello es balancear suavemente la pluma
de un lado a otro (al menos 10 veces). Cada cartucho contiene tres pequeñas esferas de metal para facilitar
la mezcla rápida y completa del contenido. Después, la insulina debe resuspenderse antes de cada inyección.
Después de la resuspensión, el líquido debe tener un aspecto uniformemente lechoso. Insuman Comb 25 no debe usarse si no se consigue este aspecto, por ejemplo, si la suspensión sigue siendo transparente o si aparecen grumos, partículas o floculación en la insulina o se pega a la pared o al fondo del cartucho. Estos cambios a veces dan al cartucho un aspecto espumoso. En tales casos, ha de usarse un nuevo cartucho en
el que la suspensión sea uniforme. Asimismo, hay que usar un nuevo cartucho si cambian sustancialmente las necesidades de insulina.
Las plumas vacías nunca deben reutilizarse y deben desecharse de forma segura.
Para prevenir la posible transmisión de enfermedades, cada pluma debe utilizarse exclusivamente por un solo paciente.
Debe recordarse que:
- los cristales de insulina protamina se disuelven a un pH ácido
- la parte de insulina soluble precipita a un pH aproximado entre 4,5 y 6,5.
Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina humana y otras insulinas (ver sección 4.4).
La eliminación del medicamento no utilizado y de todos los materiales que hayan estado en contacto con él, se realizará de acuerdo con las normativas locales.
Antes de utilizar la pluma precargada SoloStar, las Instrucciones de Uso incluidas en el prospecto deben leerse cuidadosamente.
7. TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
Sanofi-Aventis Deutschland GmbH, D-65926 Frankfurt am Main, Alemania
8. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/97/030/043
EU/1/97/030/044
EU/1/97/030/045
EU/1/97/030/046
EU/1/97/030/047
EU/1/97/030/061
EU/1/97/030/062
EU/1/97/030/088
EU/1/97/030/093
EU/1/97/030/098
EU/1/97/030/158
EU/1/97/030/159
EU/1/97/030/160
EU/1/97/030/161
EU/1/97/030/162
EU/1/97/030/163
9. FECHA DE LA PRIMERA AUTORIZACIÓN/RENOVACIÓN DE LA AUTORIZACIÓN
Fecha de la primera autorización: 21 Febrero 1997
Fecha de la última revalidación: 21 Febrero 2007
10. FECHA DE LA REVISIÓN DEL TEXTO
La información detallada de este medicamento está disponible en la página web de la Agencia Europea del Medicamento: http://www.ema.europa.eu/
1. NOMBRE DEL MEDICAMENTO
Insuman Comb 30 100 UI/ml suspensión inyectable en un vial Insuman Comb 30 100 UI/ml suspensión inyectable en un cartucho Insuman Comb 30 100 UI/ml suspensión inyectable en pluma precargada
2. COMPOSICIÓN CUALITATIVA Y CUANTITATIVA
Insuman Comb 30 100 UI/ml en un vial
Cada ml contiene 100 UI de insulina humana (equivalente a 3,5 mg).
Cada vial contiene 5 ml de suspensión inyectable, equivalentes a 500 UI de insulina, ó 10 ml de suspensión inyectable, equivalentes a 1000 UI de insulina.
Insuman Comb 30 100 UI/ml en un cartucho, Insuman Comb 30 SoloStar 100 UI/ml en pluma precargada
Cada ml contiene 100 UI de insulina humana (equivalente a 3,5 mg).
Cada cartucho o pluma contiene 3 ml de suspensión inyectable, equivalentes a 300 UI de insulina
Una UI (Unidad Internacional) corresponde a 0,035 mg de insulina humana anhidra*.
Insuman Comb 30 es una suspensión de insulina isofánica bifásica con un 30% de insulina disuelta y un 70% de suspensión de insulina protamina cristalina.
*La insulina humana se obtiene por tecnología de ADN recombinante en Escherichia coli. Para consultar la lista completa de excipientes ver sección 6.1.
3. FORMA FARMACÉUTICA
Suspensión inyectable.
Después de la re-suspensión, suspensión blanca lechosa.
4. DATOS CLÍNICOS
4.1 Indicaciones terapéuticas
Diabetes mellitus, cuando se precise tratamiento con insulina.
4.2 Posología y forma de administración
Posología
Los niveles de glucemia deseados, las preparaciones de insulina que se van a usar y la pauta posológica (dosis e intervalos) deben determinarse de manera individual y ajustarse de acuerdo con la dieta, actividad física y estilo de vida del paciente.
Dosis diarias y momentos de administración
No existen reglas fijas sobre la pauta posológica de insulina. Sin embargo, la dosis promedio que se necesita suele ser de 0,5 a 1,0 UI por kg de peso corporal al día. Las necesidades metabólicas basales representan el 40 al 60% de las necesidades diarias totales. Insuman Comb 30 se inyecta por vía subcutánea 30 – 45 minutos antes de la comida.
Insuman Comb 30 Solostar 100 UI/ml en pluma precargadaSoloStar libera dosis de insulina desde 1 hasta 80 unidades en pasos de 1 unidad. Cada pluma contiene varias dosis.
Ajuste secundario de la dosis
La mejora del control metabólico puede dar lugar a una mayor sensibilidad a la insulina, con la reducción consiguiente de las necesidades de ésta. Puede requerirse asimismo un ajuste de la dosis,
por ejemplo:
- si se produce un cambio en el peso del paciente,
- si cambia el estilo de vida del paciente,
- si aparecen otras circunstancias que puedan inducir una mayor sensibilidad a la hipo- o hiperglucemia (ver sección 4.4).
Poblaciones especiales
Pacientes de edad avanzada (≥ 65 años)
En pacientes de edad avanzada, el deterioro progresivo de la función renal puede producir una disminución constante de las necesidades de insulina.
Insuficiencia renal
En pacientes con insuficiencia renal, las necesidades de insulina podrían reducirse debido al reducido metabolismo de insulina.
Insuficiencia hepática
En pacientes con insuficiencia hepática, las necesidades de insulina podrían disminuir debido a la reducida capacidad para la gluconeogénesis y el reducido metabolismo de insulina.
Forma de administración
Insuman Comb 30 no se debe administrar por vía intravenosa y no debe usarse en bombas de infusión ni en bombas de insulina externas o implantadas.
Insuman Comb 30 se administra por vía subcutánea. Insuman Comb 30 nunca se debe inyectar por vía intravenosa.
La absorción de insulina y, por tanto, el efecto hipoglucemiante de una dosis puede variar según se practique la inyección en un área u otra (p.ej., la pared abdominal en comparación con el muslo). Los puntos de inyección, dentro de un área de inyección determinada, deben cambiarse de una inyección a otra para reducir el riesgo de lipodistrofia y amiloidosis cutánea (ver secciones 4.4 y 4.8).
Insuman Comb 30 100 UI/ml en un vial
Sólo se deben usar jeringas para inyección diseñadas para esta concentración de insulina (100 UI por ml). Las jeringas para inyección no deben contener ningún otro principio activo ni residuo (p.ej., trazas de
heparina).
Insuman Comb 30 100 UI/ml en un cartucho
Insuman Comb 30 100 UI/ml en cartuchos sólo está indicado para inyecciones subcutáneas administradas con una pluma reutilizable. Si es necesaria la administración con jeringa, se debe utilizar un vial (ver
sección 4.4).
Insuman Comb 30 SoloStar 100 UI/ml en pluma precargada
Insuman Comb 30 SoloStar 100 UI/ml en pluma precargada sólo está indicado para inyecciones subcutáneas. Si es necesaria la administración con jeringa, se debe utilizar un vial (ver sección 4.4).
Antes de usar SoloStar, las Instrucciones de Uso incluidas en el prospecto deben leerse cuidadosamente.
Para mayor información sobre la manipulación, ver sección 6.6.
4.3 Contraindicaciones
Hipersensibilidad al principio activo o a cualquiera de los excipientes incluidos en la sección 6.1.
4.4 Advertencias y precauciones especiales de empleo
Trazabilidad
Con objeto de mejorar la trazabilidad de los medicamentos biológicos, el nombre y el número de lote del medicamento administrado deben estar claramente registrados.
Los pacientes con hipersensibilidad a Insuman Comb 30 para los que no hay un preparado mejor disponible, sólo deben continuar el tratamiento bajo un estricto control médico y si es necesario, en combinación con un tratamiento antialérgico.
Se recomienda a los pacientes con alergia a la insulina animal, que se sometan al test cutáneo intradérmico previo a su cambio a Insuman Comb 30, ya que podrían experimentar reacciones inmunológicas cruzadas.
Si el control de la glucemia no es óptimo o si el paciente muestra tendencia a episodios hiper- o hipoglucémicos, antes de considerar el ajuste de la dosis de insulina es esencial revisar el grado de cumplimiento del tratamiento por parte del paciente, los puntos y las técnicas oportunas de inyección y todos los demás factores relevantes.
Cambio a Insuman Comb 30
Cambiar a un paciente a otro tipo o marca de insulina debe realizarse baja estricta supervisión médica. Cambios de dosis, marca (fabricante), tipo (regular, NPH, lenta, de acción prolongada, etc.), origen
(animal, humana, análogo de insulina humana) y/o método de fabricación puede necesitar un cambio de dosis.
La necesidad de ajustar la dosis (p.ej., reducirla) puede ponerse de manifiesto inmediatamente después del cambio de tratamiento. También puede aparecer de forma gradual en un período de varias
semanas.
Tras el cambio de una insulina animal a insulina humana, puede ser necesario reducir la pauta posológica, en especial en pacientes que
- hayan estado controlados previamente con niveles de glucemia bastante bajos,
- tengan tendencia a la hipoglucemia,
- hayan necesitado previamente dosis altas de insulina debido a la presencia de anticuerpos anti-insulina.
Durante el cambio de la insulina y en las semanas siguientes se recomienda establecer un estrecho control metabólico. En los pacientes que precisen dosis altas de insulina por la presencia de anticuerpos anti-insulina, se tiene que considerar la posibilidad de llevar a cabo el cambio bajo supervisión médica en un hospital o un contexto semejante.
Se debe enseñar a los pacientes a realizar una rotación continua del punto de inyección para reducir el riesgo de sufrir lipodistrofia y amiloidosis cutánea. Hay un posible riesgo de retraso de la absorción de insulina y empeoramiento del control de la glucemia tras las inyecciones de insulina en puntos con estas reacciones. Se ha notificado que un cambio repentino en el punto de inyección en una zona no afectada produce hipoglucemia. Se recomienda vigilar la glucosa en sangre después de cambiar el punto de inyección y podrá considerarse el ajuste de las medicaciones antidiabéticas.
Hipoglucemia
Puede producirse hipoglucemia si la dosis de insulina es demasiado alta en relación con las necesidades de insulina.
Hay que tener especial cuidado, y es recomendable intensificar el control de la glucemia, en pacientes en los cuales los acontecimientos hipoglucémicos puedan tener especial relevancia clínica, como los pacientes con estenosis significativa de las arterias coronarias o de los vasos que irrigan el cerebro (riesgo de complicaciones cardíacas o cerebrales de la hipoglucemia), así como en pacientes con retinopatía proliferativa, especialmente si no se han tratado con láser (riesgo de amaurosis subsiguiente
a la hipoglucemia).
Los pacientes deben conocer las circunstancias en que los síntomas de alarma de hipoglucemia se ven reducidos. Los síntomas de alarma de la hipoglucemia pueden verse modificados, y ser menos pronunciados o estar ausentes en ciertos grupos de riesgo. Éstos incluyen a los pacientes:
- cuyo control glucémico ha mejorado notablemente,
- en los que la hipoglucemia se desarrolla gradualmente,
- de edad avanzada,
- después de cambiar de una insulina de origen animal a una insulina de origen humano,
- que presentan una neuropatía autónoma,
- con un largo historial de diabetes,
- que padecen una enfermedad psiquiátrica,
- que reciben tratamiento simultáneo con determinados medicamentos (ver sección 4.5).
Estas situaciones pueden ocasionar una hipoglucemia grave (y posiblemente la pérdida del conocimiento) antes de que el paciente sea consciente de su hipoglucemia.
Si se observan valores normales o incluso disminuidos de hemoglobina glucosilada, hay que
considerar la posibilidad de que existan episodios recurrentes e inadvertidos (especialmente nocturnos)
de hipoglucemia.
El cumplimiento por parte del paciente de la pauta posológica, el régimen dietético, la correcta administración de insulina y el reconocimiento de los síntomas de hipoglucemia, son esenciales para reducir el riesgo de hipoglucemia. Los factores que incrementan la sensibilidad a la hipoglucemia requieren una especial vigilancia y pueden obligar al ajuste de la dosis. Entre ellos se cuentan:
- el cambio del área de inyección,
- el incremento de la sensibilidad a la insulina (p.ej. al eliminar factores de estrés),
- el ejercicio físico desacostumbrado, aumentado o prolongado,
- una enfermedad intercurrente (p.ej. vómitos, diarrea),
- ingesta inadecuada de alimentos,
- omisión de comidas,
- consumo de alcohol,
- ciertos trastornos de descompensación del sistema endocrino (p.ej. hipotiroidismo e insuficiencia adrenocortical o de la pituitaria anterior),
- el tratamiento en concomitancia con ciertos medicamentos (ver sección 4.5).
Enfermedades intercurrentes
Las enfermedades intercurrentes exigen una intensificación del control metabólico. En muchos casos, está indicada la realización de análisis de orina para detectar la presencia de cuerpos cetónicos y a menudo hay que ajustar la dosis de insulina, siendo frecuente que aumente la necesidad de la misma. Los pacientes con diabetes del tipo 1 deben continuar consumiendo al menos una pequeña cantidad de carbohidratos de forma periódica, aun cuando sean incapaces de comer o coman sólo un poco, o padezcan vómitos, etc., y nunca deben interrumpir completamente la administración de insulina.
Insuman Comb 30 100 UI/ml en un cartucho
Plumas a utilizar con Insuman Comb 30 100 UI/ml en cartuchos
Insuman Comb 30 100 UI/ml en cartuchos sólo está indicado para inyecciones subcutáneas administradas con una pluma reutilizable. Si es necesaria la administración con jeringa, se debe utilizar un vial.
Los cartuchos de Insuman Comb 30 sólo deben utilizarse con las siguientes plumas:
- JuniorSTAR que libera Insuman Comb 30 en incrementos de 0,5 unidades de dosis
- ClikSTAR, Tactipen, Autopen 24, AllStar y AllStar PRO que liberan Insuman Comb 30 en incrementos de 1 unidad de dosis.
Estos cartuchos no deben utilizarse con ninguna otra pluma reutilizable, ya que la exactitud de la dosis está únicamente comprobada con las plumas citadas.
En su país, puede que solamente estén comercializadas algunas de estas plumas (ver secciones 4.2 y 6.6).
Insuman Comb 30 SoloStar 100 UI/ml en pluma precargada
Manejo de la pluma
Insuman Comb 30 SoloStar 100 UI/ml en pluma precargada sólo está indicado para inyecciones subcutáneas. Si es necesaria la administración con jeringa, se debe utilizar un vial (ver sección 4.2). Antes de usar SoloStar, las Instrucciones de Uso incluidas en el prospecto deben leerse cuidadosamente. SoloStar tiene que utilizarse tal y como recomiendan estas Instrucciones de Uso (ver sección 6.6).
Errores de medicación
Se han notificado errores de medicación, en los cuales se han administrado de forma accidental otras formulaciones de Insuman u otras insulinas. Se debe comprobar siempre la etiqueta de insulina antes de
cada inyección para evitar errores de medicación entre insulina humana y otras insulinas.
Combinación de Insuman con pioglitazona
Se han notificado casos de insuficiencia cardíaca cuando se utiliza pioglitazona en combinación con insulina, sobre todo en pacientes con factores de riesgo para el desarrollo de insuficiencia cardíaca. Esto
deberá tenerse en cuenta si se considera el tratamiento con la combinación de pioglitazona e Insuman. Si
se usa esta combinación, se deben observar a los pacientes por si aparecen signos y síntomas de insuficiencia cardíaca, aumento de peso y edema. Se debe interrumpir el tratamiento con pioglitazona si se produce cualquier deterioro de los síntomas cardíacos.
Sodio
Este medicamento contiene menos de 23 mg de sodio (1mmol) por unidad de dosis; esto es, esencialmente “exento de sodio”.
4.5 Interacción con otros medicamentos y otras formas de interacción
Diversas sustancias afectan al metabolismo de la glucosa y pueden requerir el ajuste de la dosis de insulina humana.
Entre las sustancias que pueden intensificar el efecto hipoglucemiante e incrementar la sensibilidad a la hipoglucemia se cuentan los medicamentos antidiabéticos orales, los inhibidores de la enzima convertidora de angiotensina (ECA), la disopiramida, los fibratos, la fluoxetina, los inhibidores de la enzima monoamino-oxidasa (MAO), la pentoxifilina, el propoxifeno, los salicilatos y los antibióticos del tipo de las sulfamidas.
Entre las sustancias que pueden reducir el efecto hipoglucemiante se incluyen los corticosteroides, el danazol, el diazóxido, los diuréticos, el glucagón, la isoniazida, los estrógenos y los progestágenos (p.ej. en los anticonceptivos orales), los derivados de fenotiacina, la somatotropina, los medicamentos simpaticomiméticos (p.ej. epinefrina [adrenalina], salbutamol, terbutalina), las hormonas tiroideas, los inhibidores de la proteasa y los antipsicóticos atípicos (por ejemplo: olanzapina y clozapina).
Los betabloqueantes, la clonidina, las sales de litio o el alcohol pueden potenciar o debilitar el efecto hipoglucemiante de la insulina. La pentamidina puede provocar hipoglucemia que algunas veces puede ir seguida de una hiperglucemia.
Además, bajo la influencia de medicamentos simpaticolíticos como los betabloqueantes, la clonidina, la guanetidina o la reserpina, los signos de contrarregulación adrenérgica pueden atenuarse o desaparecer.
4.6 Fertilidad, embarazo y lactancia
Embarazo
No se dispone de datos clínicos sobre embarazos de riesgo para insulina humana. La insulina no atraviesa la barrera placentaria. Debería prestarse atención en la prescripción a mujeres embarazadas.
Es esencial que las pacientes con diabetes preexistente o gravídica mantengan un buen control
metabólico durante la gestación. Las necesidades de insulina pueden disminuir durante el primer trimestre y generalmente aumentan durante el segundo y tercer trimestre. Inmediatamente después del parto, las necesidades de insulina disminuyen de forma rápida (aumento del riesgo de hipoglucemia),
siendo esencial un control cuidadoso de la glucosa.
Lactancia
No se espera que se produzcan efectos sobre el lactante. Insuman Comb 30 se puede utilizar durante el período de lactancia. Las mujeres en periodo de lactancia pueden necesitar ajustes en la dosis de insulina y en la dieta.
Fertilidad
No se dispone de datos clínicos o datos en animales sobre fertilidad de hombres o mujeres con insulina humana.
4.7 Efectos sobre la capacidad para conducir y utilizar máquinas
La capacidad de concentración y de reacción del paciente puede verse afectada a consecuencia de una hipoglucemia o una hiperglucemia o, por ejemplo, como consecuencia de un trastorno visual. Esto puede ser causa de riesgo en situaciones en que estas capacidades sean de especial importancia (p.ej. conducir o utilizar máquinas).
Debe advertirse a los pacientes que adopten precauciones para evitar una hipoglucemia mientras conducen. Esto es particularmente importante en aquellos pacientes con ausencia o reducción de la capacidad para percibir los síntomas de aviso de hipoglucemia, o que padecen episodios frecuentes de hipoglucemia. Deberá considerarse la conveniencia de conducir o utilizar máquinas en estas circunstancias.
4.8 Reacciones adversas
Resumen del perfil de seguridad
La hipoglucemia, que es, por lo general, el la reacción adversa más frecuente de la terapia con insulina, puede producirse si la dosis de insulina es muy elevada en relación con las necesidades de la misma. En los estudios clínicos y durante la comercialización, la frecuencia varía en función de la población de pacientes y las pautas de dosis. Por tanto, no puede detallarse ninguna frecuencia específica.
Tabla de reacciones adversas
Las siguientes reacciones adversas relacionadas procedentes de investigación clínica se describen a continuación utilizando el sistema de clasificación de órganos y en orden decreciente: muy frecuentes
(≥1/10); frecuentes (≥1/100 a <1/10); poco frecuentes (≥1/1.000 a <1/100); raras (≥1/10.000 a <1/1.000);
muy raras (<1/10.000), no conocidas (no se pueden estimar de los datos disponibles).
Las reacciones adversas se presentan en orden decreciente de gravedad dentro de cada frecuencia.
| Clasificación de órganos del sistema MedDRA | Frecuentes | Poco frecuentes | No conocidas |
| Trastornos del sistema inmunológico | Shock | Reacciones inmediatas de tipo alérgico (hipotensión, edema angioneurótico, broncospasmo, reacciones cutáneas generalizadas); Anticuerpos anti- insulina. | |
| Trastornos del metabolismo y de la nutrición | Edema | Hipoglucemia; Retención de sodio |
| Clasificación de órganos del sistema MedDRA | Frecuentes | Poco frecuentes | No conocidas |
| Trastornos oculares | Retinopatía proliferativa; Retinopatía diabética; Trastorno visual | ||
| Trastornos de la piel y del tejido subcutáneo | Lipodistrofia; Amiloidosis cutánea | ||
| Trastornos generales y alteraciones en el lugar de administración | Reacciones en el lugar de la inyección | Urticaria en el lugar de inyección | Inflamación en el lugar de inyección; dolor en el lugar de inyección; prurito en el lugar de inyección; eritema en el lugar de inyección; tumefacción en el lugar de inyección |
Descripción de una selección de reacciones adversas
Trastornos del sistema inmunológico
Las reacciones inmediatas de tipo alérgico frente a la insulina o los excipientes pueden comportar riesgo vital.
La administración de insulina puede dar lugar a la formación de anticuerpos anti-insulina. En raras ocasiones, la presencia de estos anticuerpos puede precisar un ajuste de la dosis de insulina para corregir una tendencia a la hiperglucemia o a la hipoglucemia.
Trastornos del metabolismo y de la nutrición
Las crisis hipoglucémicas graves, especialmente si muestran un patrón recurrente, pueden producir lesiones neurológicas. Los episodios hipoglucémicos prolongados o graves pueden tener un desenlace fatal.
En muchos pacientes, los signos y síntomas de neuroglucopenia están precedidos por signos de contrarregulación adrenérgica. En general, cuanto mayor y más rápido es el descenso de la glucemia, más marcado es el fenómeno de contrarregulación y sus síntomas.
La insulina puede ocasionar retención de sodio y edema, especialmente si el tratamiento insulínico intensivo corrige un control metabólico previo deficiente.
Trastornos oculares
Un cambio importante en el control de la glucemia puede provocar un trastorno visual temporal, debido a la alteración temporal de la turgencia y, por tanto, del índice de refracción del cristalino.
La mejora a largo plazo del control de la glucemia reduce el riesgo de progresión de la retinopatía diabética. Sin embargo, la intensificación de la terapia con insulina, con una mejora brusca del control de la glucemia, puede dar lugar a un deterioro temporal de la retinopatía diabética.
Trastornos de la piel y del tejido subcutáneo
Pueden producirse lipodistrofia y amiloidosis cutánea en el punto de inyección y retrasar la absorción local de insulina. La rotación continua del punto de inyección dentro la zona de administración de la inyección puede ayudar a reducir o prevenir estas reacciones (ver sección 4.4).
Trastornos generales y alteraciones en el lugar de administración
La mayor parte de las reacciones leves a la insulina, en el lugar de inyección, se resuelven habitualmente en unos días o en pocas semanas.
Notificación de sospechas de reacciones adversas
Es importante notificar sospechas de reacciones adversas al medicamento tras su autorización. Ello permite una supervisión continuada de la relación beneficio/riesgo del medicamento. Se invita a los
profesionales sanitarios a notificar las sospechas de reacciones adversas a través del sistema nacional de
notificación incluido en el Anexo V.
4.9 Sobredosis
Síntomas
La sobredosis de insulina puede dar lugar a hipoglucemia grave y, en ocasiones, de larga duración que puede comportar riesgo vital.
Medidas
Los episodios leves de hipoglucemia se pueden tratar normalmente con carbohidratos por vía oral, pudiéndose requerir ajustes de la pauta posológica del medicamento, de las pautas dietéticas o del
ejercicio físico.
Los episodios más graves con coma, crisis o trastornos neurológicos se pueden tratar con glucagón intramuscular/subcutáneo o con solución glucosada concentrada por vía intravenosa. Puede ser necesaria una ingesta mantenida de carbohidratos y someter al paciente a observación porque la hipoglucemia puede recurrir tras una aparente recuperación clínica.
5. PROPIEDADES FARMACOLÓGICAS
5.1 Propiedades farmacodinámicas
Grupo farmacoterapéutico: Fármacos usados para la diabetes, insulinas y análogos de acción intermedia y rápida combinadas para inyección. Código ATC: A10AD01.
Mecanismo de acción
La insulina
- reduce los niveles de glucemia y favorece efectos anabólicos, además de reducir los efectos catabólicos,
- aumenta el transporte de glucosa a las células, así como la formación de glucógeno en los músculos y el hígado, y mejora la utilización del piruvato. Inhibe la glucogenólisis y la
gluconeogénesis,
- aumenta la lipogénesis en el hígado y el tejido adiposo e inhibe la lipólisis,
- favorece la captación de aminoácidos por las células y la síntesis de proteínas,
- aumenta la captación de potasio por las células.
Efectos farmacodinámicos
Insuman Comb 30 (una suspensión de insulina isofánica bifásica con un 30% de insulina disuelta) es una insulina caracterizada por una acción de instauración gradual y de larga duración. Tras la
inyección subcutánea, la instauración de la acción tiene lugar dentro de los 30 a 60 minutos siguientes, alcanzándose la fase de máxima acción transcurridas entre 2 y 4 horas de la inyección. La duración de
la acción es de 12 a 19 horas.
5.2 Propiedades farmacocinéticas
En sujetos sanos, la semivida sérica de la insulina es aproximadamente de 4 a 6 minutos. Es más larga en pacientes con insuficiencia renal grave. Sin embargo, debe tenerse en cuenta que la farmacocinética de la insulina no refleja su acción metabólica.
5.3 Datos preclínicos sobre seguridad
Se estudió la toxicidad aguda tras la administración subcutánea en ratas. No se encontraron pruebas de efectos tóxicos. Los estudios de los efectos farmacodinámicos tras la administración subcutánea en conejos y perros revelaron las reacciones hipoglucémicas que se esperaban.
6. DATOS FARMACÉUTICOS
6.1 Lista de excipientes
Sulfato de protamina, metacresol,
fenol,
cloruro de cinc,
dihidrógeno fosfato de sodio dihidrato, glicerol,
hidróxido de sodio,
ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
6.2 Incompatibilidades
Este medicamento no debe mezclarse con otros excepto con los mencionados en la sección 6.6.
Insuman Comb 30 no debe mezclarse con soluciones que contengan sustancias reductoras, como tioles y sulfitos.
Mezcla de insulinas
Insuman Comb 30 100 UI/ml en un vial
Insuman Comb 30 no debe mezclarse con las formulaciones de insulina humana diseñadas específicamente para su uso en bombas de insulinas
Insuman Comb 30 no se debe mezclar con insulinas de origen animal o con análogos de insulina. No se deben mezclar insulinas de diferente concentración (p.ej., 100 UI por ml y 40 UI por ml).
Debe tenerse cuidado para evitar que entren alcohol u otros desinfectantes en la suspensión de insulina.
Insuman Comb 30 100 UI/ml en un cartucho
Insuman Comb 30 100 UI/ml en cartuchos no se debe mezclar con insulinas de origen animal o con análogos de insulina (ver secciones 4.2, 4.4 y 6.6).
Debe tenerse cuidado para evitar que entren alcohol u otros desinfectantes en la suspensión de insulina. Insuman Comb 30 SoloStar 100 UI/ml en pluma precargada
Insuman Comb 30 SoloStar 100 UI /ml en pluma precargada no se debe mezclar con insulinas de origen
animal o con análogos de insulina (ver secciones 4.2, 4.4 y 6.6).
Debe tenerse cuidado para evitar que entren alcohol u otros desinfectantes en la suspensión de insulina.
6.3 Período de validez
2 años.
Periodo de validez después del primer uso del vial:
El producto se puede conservar durante un máximo de 4 semanas por debajo de 25ºC, y protegido de la luz y el calor directo.
Mantener el vial en el embalaje exterior para protegerlo de la luz.
Se recomienda anotar en la etiqueta la fecha de la primera utilización del vial.
Periodo de validez después del primer uso del cartucho, pluma:
El cartucho en uso (en la pluma de insulina) o transportado como repuesto, se puede conservar durante un máximo de 4 semanas por debajo de 25ºC, y protegido de la luz y el calor directo.
La pluma que contenga el cartucho no debe guardarse en la nevera.
La tapa de la pluma debe colocarse de nuevo en la pluma tras cada inyección para protegerlo de la luz.
6.4 Precauciones especiales de conservación
Viales sin abrir, cartuchos sin abrir, plumas sin usar: Conservar en nevera (entre 2ºC y 8ºC).
No congelar.
No colocar Insuman Comb 30 cerca del compartimento del congelador o junto a un acumulador de frío. Conservar el vial, cartucho o pluma precargada en el embalaje exterior para protegerlo de la luz.
Viales abiertos, cartuchos en uso, plumas en uso:
Para las condiciones de conservación tras la primera apertura del medicamento, ver sección 6.3.
6.5 Naturaleza y contenido del envase
Insuman Comb 30 100 UI/ml en un vial
5 ml de suspensión en un vial y 10 ml de suspensión en un vial (vidrio incoloro del tipo 1), con una cápsula de cierre (aluminio) con pestaña, con un tapón (caucho clorobutílico (tipo 1)) y cubierta extraíble (polipropileno).
Se presenta en envases de 1 y 5 viales.
Puede que solamente estén comercializados algunos tamaños de envases.
Insuman Comb 30 100 UI/ml en un cartucho, Insuman comb 30 SoloStar 100 UI/ml en pluma precargada
3 ml de suspensión en un cartucho (vidrio incoloro del tipo 1), con un émbolo (caucho bromobutílico (tipo 1)) y una cápsula de cierre (aluminio) con pestaña, con un tapón (caucho bromobutílico (tipo 1) o lámina de poliisopreno y bromobutilo).
Cada cartucho contiene 3 esferas (acero inoxidable).
Pluma precargada
Los cartuchos están sellados en un inyector de pluma desechable. Las agujas no se incluyen en el estuche.
Tamaños de envase
Se presenta en envases de 3, 4, 5, 6, 9 ó 10 cartuchos. Se presenta en envases de 3, 4, 5, 6, 9 ó 10 plumas
Puede que solamente estén comercializados algunos tamaños de envases.
6.6 Precauciones especiales de eliminación y otras manipulaciones
Insuman Comb 30 100 UI/ml en un vial
Antes de extraer insulina del vial por primera vez, quitar el capuchón protector de plástico.
Inmediatamente antes de extraer insulina del vial para pasarla a la jeringa para inyección, debe resuspenderse la insulina. Lo mejor para ello es hacer girar el vial en ángulo oblicuo entre las palmas de las manos. No agitar enérgicamente el vial, ya que podrían inducirse cambios en la suspensión (manifestados en el aspecto espumoso del vial; ver más adelante) y producirse espuma. La espuma puede interferir en la correcta medición de la dosis.
Después de la resuspensión, el líquido debe tener un aspecto uniformemente lechoso. Insuman Comb 30 no debe usarse si no se consigue este aspecto, por ejemplo, si la suspensión sigue siendo transparente o si aparecen grumos, partículas o floculación en la insulina o se pega a la pared o al fondo del vial. Estos cambios a veces dan al vial un aspecto espumoso. En tales casos, ha de usarse un
nuevo vial en el que la suspensión sea uniforme. Asimismo, hay que usar un nuevo vial si cambian sustancialmente las necesidades de insulina.
Insuman Comb 30 no debe ser administrada por vía intravenosa y no se debe usar en bombas de infusión, o bombas de insulina externas o implantadas.
Debe recordarse que:
- los cristales de insulina protamina se disuelven a un pH ácido.
- la parte de insulina soluble precipita a un pH aproximado entre 4,5 y 6,5.
Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina humana y otras insulinas (ver sección 4.4).
Mezcla de insulinas
Insuman Comb 30 puede mezclarse con todas las formulaciones de insulinas humanas, pero no con las diseñadas específicamente para utilizar en bombas de insulina. En relación a las incompatibilidades con
otras insulinas, ver sección 6.2.
Si hay que introducir dos insulinas diferentes en una sola jeringa para inyección, se recomienda extraer primero la de acción más corta para prevenir la contaminación del vial por la preparación de acción más
larga. Se recomienda practicar la inyección inmediatamente después de mezclarlas.
La eliminación del medicamento no utilizado y de todos los materiales que hayan estado en contacto con él, se realizará de acuerdo con las normativas locales.
Insuman Comb 30 100 UI/ml en un cartucho
Pluma de insulina
Insuman Comb 30 100 UI/ml en cartuchos sólo está indicado para inyecciones subcutáneas administradas con una pluma reutilizable. Si es necesaria la administración con jeringa, se debe utilizar un vial. Los
cartuchos de Insuman Comb 30 deben utilizarse únicamente con las plumas: ClikSTAR, Autopen 24,
Tactipen, AllStar, AllStar PRO o JuniorSTAR (ver secciones 4.2 y 4.4). En su país, puede que solamente estén comercializadas algunas de estas plumas.
La pluma debe utilizarse tal y como se recomienda en la información facilitada por el fabricante del dispositivo.
Las instrucciones del fabricante para el uso de la pluma deben seguirse cuidadosamente al cargar el cartucho, insertar la aguja para inyección y administrar la inyección de insulina.
Si la pluma de insulina está dañada, o no funciona correctamente (debido a fallos mecánicos), debe desecharse y utilizar una pluma de insulina nueva.
Cartuchos
Antes de su inserción en la pluma, Insuman Comb 30 debe mantenerse a temperatura ambiente durante
1 a 2 horas y luego resuspenderse para comprobar el contenido. Lo mejor para ello es balancear suavemente el cartucho de un lado a otro (al menos 10 veces). Cada cartucho contiene tres pequeñas
esferas de metal para facilitar la mezcla rápida y completa del contenido.
Con posterioridad, una vez insertado el cartucho en la pluma, debe resuspenderse la insulina antes de cada inyección. Lo mejor para ello es balancear suavemente la pluma de un lado a otro (al menos
10 veces).
Después de la resuspensión, el líquido debe tener un aspecto uniformemente lechoso. Insuman Comb 30 no debe usarse si no se consigue este aspecto, por ejemplo, si la suspensión sigue siendo transparente o si aparecen grumos, partículas o floculación en la insulina o se pega a la pared o al fondo del cartucho. Estos cambios a veces dan al cartucho un aspecto espumoso. En tales casos, ha de usarse un nuevo cartucho en el que la suspensión sea uniforme. Asimismo, hay que usar un nuevo cartucho si cambian sustancialmente las necesidades de insulina.
Antes de la inyección deben eliminarse del cartucho las burbujas de aire que se formen (ver las instrucciones de uso de la pluma). Los cartuchos vacíos no deben rellenarse.
Insuman Comb 30 no debe ser administrada por vía intravenosa y no se debe usar en bombas de infusión, o bombas de insulina externas o implantadas.
Debe recordarse que:
- los cristales de insulina protamina se disuelven a un pH ácido
- la parte de insulina soluble precipita a un pH aproximado entre 4,5 y 6,5.
Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina humana y otras insulinas (ver sección 4.4).
Mezcla de insulinas
Los cartuchos de Insuman Comb 30 no están diseñados para permitir la mezcla de ninguna otra insulina en ellos.
La eliminación del medicamento no utilizado y de todos los materiales que hayan estado en contacto con él, se realizará de acuerdo con las normativas locales.
Insuman Comb 30 SoloStar 100 UI/ml en pluma precargada
Insuman Comb 30 SoloStar 100 UI/ml en pluma precargada sólo está indicado para inyecciones subcutáneas. Si es necesaria la administración con jeringa, se debe utilizar un vial (ver secciones 4.2 y
4.4).
Antes del primer uso , Insuman Comb 30 debe mantenerse a temperatura ambiente durante 1 a 2 horas y luego resuspenderse para comprobar el contenido. Lo mejor para ello es balancear suavemente el cartucho de un lado a otro (al menos 10 veces). Cada cartucho contiene tres pequeñas esferas de metal para facilitar la mezcla rápida y completa del contenido. Después, la insulina debe resuspenderse antes de cada inyección.
Después de la resuspensión, el líquido debe tener un aspecto uniformemente lechoso. Insuman Comb 30 no debe usarse si no se consigue este aspecto, por ejemplo, si la suspensión sigue siendo transparente o si aparecen grumos, partículas o floculación en la insulina o se pega a la pared o al fondo del cartucho. Estos cambios a veces dan al cartucho un aspecto espumoso. En tales casos, ha de usarse un nuevo cartucho en
el que la suspensión sea uniforme. Asimismo, hay que usar un nuevo cartucho si cambian sustancialmente las necesidades de insulina.
Las plumas vacías nunca deben reutilizarse y deben desecharse de forma segura.
Para prevenir la posible transmisión de enfermedades, cada pluma debe utilizarse exclusivamente por un solo paciente.
Debe recordarse que:
- los cristales de insulina protamina se disuelven a un pH ácido
- la parte de insulina soluble precipita a un pH aproximado entre 4,5 y 6,5.
Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina humana y otras insulinas (ver sección 4.4).
La eliminación del medicamento no utilizado y de todos los materiales que hayan estado en contacto con él, se realizará de acuerdo con las normativas locales.
Antes de utilizar la pluma precargada SoloStar, las Instrucciones de Uso incluidas en el prospecto deben leerse cuidadosamente.
7. TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
Sanofi-Aventis Deutschland GmbH, D-65926 Frankfurt am Main, Alemania
8. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/97/030/170
EU/1/97/030/171
EU/1/97/030/172
EU/1/97/030/173
EU/1/97/030/174
EU/1/97/030/175
EU/1/97/030/176
EU/1/97/030/177
EU/1/97/030/190
EU/1/97/030/191
EU/1/97/030/192
EU/1/97/030/193
EU/1/97/030/194
EU/1/97/030/195
EU/1/97/030/200
EU/1/97/030/201
9. FECHA DE LA PRIMERA AUTORIZACIÓN/RENOVACIÓN DE LA AUTORIZACIÓN
Fecha de la primera autorización: 21 Febrero 1997
Fecha de la última revalidación: 21 Febrero 2007
10. FECHA DE LA REVISIÓN DEL TEXTO
La información detallada de este medicamento está disponible en la página web de la Agencia Europea del Medicamento: http://www.ema.europa.eu/
1. NOMBRE DEL MEDICAMENTO
Insuman Comb 50 40 UI/ml suspensión inyectable en un vial Insuman Comb 50 100 UI/ml suspensión inyectable en un vial Insuman Comb 50 100 UI/ml suspensión inyectable en un cartucho
Insuman Comb 50 SoloStar 100 UI/ml suspensión inyectable en pluma precargada
2. COMPOSICIÓN CUALITATIVA Y CUANTITATIVA
Insuman Comb 50 40 UI/ml en un vial
Cada ml contiene 40 UI de insulina humana (equivalente a 1,4 mg).
Cada vial contiene 10 ml de suspensión inyectable, equivalentes a 400 UI de insulina.
Insuman Comb 50 100 UI/ml en un vial
Cada ml contiene 100 UI de insulina humana (equivalente a 3,5 mg).
Cada vial contiene 5 ml de suspensión inyectable, equivalentes a 500 UI de insulina.
Insuman Comb 50 100 UI/ml en un cartucho, Insuman Comb 50 100 UI/ml en pluma precargada
Cada ml contiene 100 UI de insulina humana (equivalente a 3,5 mg).
Cada cartucho o pluma contiene 3 ml de suspensión inyectable, equivalentes a 300 UI de insulina. Una UI (Unidad Internacional) corresponde a 0,035 mg de insulina humana anhidra*.
Insuman Comb 50 es una suspensión de insulina isofánica bifásica con un 50% de insulina disuelta y un
50% de suspensión de insulina protamina cristalina.
*La insulina humana se obtiene por tecnología de ADN recombinante en Escherichia coli. Para consultar la lista completa de excipientes ver sección 6.1.
3. FORMA FARMACÉUTICA
Suspensión inyectable.
Después de la re-suspensión, suspensión blanca lechosa.
4. DATOS CLÍNICOS
4.1 Indicaciones terapéuticas
Diabetes mellitus, cuando se precise tratamiento con insulina.
4.2 Posología y forma de administración
Posología
Los niveles de glucemia deseados, las preparaciones de insulina que se van a usar y la pauta posológica
(dosis e intervalos) deben determinarse de manera individual y ajustarse de acuerdo con la dieta, actividad física y estilo de vida del paciente.
Dosis diarias y momentos de administración
No existen reglas fijas sobre la pauta posológica de insulina. Sin embargo, la dosis promedio que se necesita suele ser de 0,5 a 1,0 UI por kg de peso corporal al día. Las necesidades metabólicas basales
representan el 40 al 60% de las necesidades diarias totales. Insuman Comb 50 se inyecta por vía
subcutánea 20 – 30 minutos antes de la comida.
Insuman Comb 50 Solostar 100 UI/ml en pluma precargada
SoloStar libera dosis de insulina desde 1 hasta 80 unidades en pasos de 1 unidad. Cada pluma contiene varias dosis.
Ajuste secundario de la dosis
La mejora del control metabólico puede dar lugar a una mayor sensibilidad a la insulina, con la reducción consiguiente de las necesidades de ésta. Puede requerirse asimismo un ajuste de la dosis, por
ejemplo:
- si se produce un cambio en el peso del paciente,
- si cambia el estilo de vida del paciente,
- si aparecen otras circunstancias que puedan inducir una mayor sensibilidad a la hipo- o hiperglucemia (ver sección 4.4).
Poblaciones especiales
Pacientes de edad avanzada (≥ 65 años)
En pacientes de edad avanzada, el deterioro progresivo de la función renal puede producir una disminución constante de las necesidades de insulina.
Insuficiencia renal
En pacientes con insuficiencia renal, las necesidades de insulina podrían reducirse debido al reducido metabolismo de insulina.
Insuficiencia hepática
En pacientes con insuficiencia hepática, las necesidades de insulina podrían disminuir debido a la reducida capacidad para la gluconeogénesis y el reducido metabolismo de insulina.
Forma de administración
Insuman Comb 50 no se debe administrar por vía intravenosa y no debe usarse en bombas de infusión ni en bombas de insulina externas o implantadas.
Insuman Comb 50 se administra por vía subcutánea. Insuman Comb 50 nunca se debe inyectar por vía intravenosa.
La absorción de insulina y, por tanto, el efecto hipoglucemiante de una dosis puede variar según se practique la inyección en un área u otra (p.ej., la pared abdominal en comparación con el muslo). Los puntos de inyección, dentro de un área de inyección determinada, deben cambiarse de una inyección a otra para reducir el riesgo de lipodistrofia y amiloidosis cutánea (ver secciones 4.4 y 4.8).
Insuman Comb 50 40 UI/ml en un vial
Sólo se deben usar jeringas para inyección diseñadas para esta concentración de insulina (40 UI por ml). Las jeringas para inyección no deben contener ningún otro principio activo ni residuo (p.ej., trazas de heparina).
Insuman Comb 50 100 UI/ml en un vial
Sólo se deben usar jeringas para inyección diseñadas para esta concentración de insulina (100 UI por ml). Las jeringas para inyección no deben contener ningún otro principio activo ni residuo (p.ej., trazas de heparina).
Insuman Comb 50 100 UI/ml en un cartucho
Insuman Comb 50 100 UI/ml en cartuchos sólo está indicado para inyecciones subcutáneas administradas con una pluma reutilizable. Si es necesaria la administración con jeringa, se debe utilizar un vial (ver sección 4.4).
Insuman Comb 50 SoloStar 100 UI/ml en pluma precargada
Insuman Comb 50 SoloStar 100 UI/ml en pluma precargada sólo está indicado para inyecciones subcutáneas. Si es necesaria la administración con jeringa, se debe utilizar un vial (ver sección 4.4).
Antes de usar SoloStar, las Instrucciones de Uso incluidas en el prospecto deben leerse cuidadosamente. Para mayor información sobre la manipulación, ver sección 6.6.
4.3 Contraindicaciones
Hipersensibilidad al principio activo o a cualquiera de los excipientes incluidos en la sección 6.1.
4.4 Advertencias y precauciones especiales de empleo
Trazabilidad
Con objeto de mejorar la trazabilidad de los medicamentos biológicos, el nombre y el número de lote del medicamento administrado deben estar claramente registrados.
Los pacientes con hipersensibilidad a Insuman Comb 50 para los que no hay un preparado mejor disponible, sólo deben continuar el tratamiento bajo un estricto control médico y si es necesario, en combinación con un tratamiento antialérgico.
Se recomienda a los pacientes con alergia a la insulina animal, que se sometan al test cutáneo intradérmico previo a su cambio a Insuman Comb 50, ya que podrían experimentar reacciones inmunológicas cruzadas.
Si el control de la glucemia no es óptimo o si el paciente muestra tendencia a episodios hiper- o hipoglucémicos, antes de considerar el ajuste de la dosis de insulina es esencial revisar el grado de cumplimiento del tratamiento por parte del paciente, los puntos y las técnicas oportunas de inyección y todos los demás factores relevantes.
Cambio a Insuman Comb 50
Cambiar a un paciente a otro tipo o marca de insulina debe realizarse baja estricta supervisión médica. Cambios de dosis, marca (fabricante), tipo (regular, NPH, lenta, de acción prolongada, etc.), origen (animal, humana, análogo de insulina humana) y/o método de fabricación puede necesitar un cambio de dosis.
La necesidad de ajustar la dosis (p.ej., reducirla) puede ponerse de manifiesto inmediatamente después del cambio de tratamiento. También puede aparecer de forma gradual en un período de varias semanas.
Tras el cambio de una insulina animal a insulina humana, puede ser necesario reducir la pauta posológica, en especial en pacientes que
- hayan estado controlados previamente con niveles de glucemia bastante bajos,
- tengan tendencia a la hipoglucemia,
- hayan necesitado previamente dosis altas de insulina debido a la presencia de anticuerpos anti-insulina.
Durante el cambio de la insulina y en las semanas siguientes se recomienda establecer un estrecho control metabólico. En los pacientes que precisen dosis altas de insulina por la presencia de anticuerpos anti- insulina, se tiene que considerar la posibilidad de llevar a cabo el cambio bajo supervisión médica en un hospital o un contexto semejante.
Se debe enseñar a los pacientes a realizar una rotación continua del punto de inyección para reducir el riesgo de sufrir lipodistrofia y amiloidosis cutánea. Hay un posible riesgo de retraso de la absorción de insulina y empeoramiento del control de la glucemia tras las inyecciones de insulina en puntos con estas reacciones. Se ha notificado que un cambio repentino en el punto de inyección en una zona no afectada produce hipoglucemia. Se recomienda vigilar la glucosa en sangre después de cambiar el punto de inyección y podrá considerarse el ajuste de las medicaciones antidiabéticas.
Hipoglucemia
Puede producirse hipoglucemia si la dosis de insulina es demasiado alta en relación con las necesidades de insulina.
Hay que tener especial cuidado, y es recomendable intensificar el control de la glucemia, en pacientes en los cuales los acontecimientos hipoglucémicos puedan tener especial relevancia clínica, como los pacientes con estenosis significativa de las arterias coronarias o de los vasos que irrigan el cerebro (riesgo de complicaciones cardíacas o cerebrales de la hipoglucemia), así como en pacientes con retinopatía proliferativa, especialmente si no se han tratado con láser (riesgo de amaurosis subsiguiente a la hipoglucemia).
Los pacientes deben conocer las circunstancias en que los síntomas de alarma de hipoglucemia se ven reducidos. Los síntomas de alarma de la hipoglucemia pueden verse modificados, y ser menos pronunciados o estar ausentes en ciertos grupos de riesgo. Éstos incluyen a los pacientes:
- cuyo control glucémico ha mejorado notablemente,
- en los que la hipoglucemia se desarrolla gradualmente,
- de edad avanzada,
- después de cambiar de una insulina de origen animal a una insulina de origen humano,
- que presentan una neuropatía autónoma,
- con un largo historial de diabetes,
- que padecen una enfermedad psiquiátrica,
- que reciben tratamiento simultáneo con determinados medicamentos (ver sección 4.5).
Estas situaciones pueden ocasionar una hipoglucemia grave (y posiblemente la pérdida del conocimiento) antes de que el paciente sea consciente de su hipoglucemia.
Si se observan valores normales o incluso disminuidos de hemoglobina glucosilada, hay que
considerar la posibilidad de que existan episodios recurrentes e inadvertidos (especialmente nocturnos) de hipoglucemia.
El cumplimiento por parte del paciente de la pauta posológica, el régimen dietético, la correcta administración de insulina y el reconocimiento de los síntomas de hipoglucemia, son esenciales para reducir el riesgo de hipoglucemia. Los factores que incrementan la sensibilidad a la hipoglucemia requieren una especial vigilancia y pueden obligar al ajuste de la dosis. Entre ellos se cuentan:
- el cambio del área de inyección,
- el incremento de la sensibilidad a la insulina (p.ej. al eliminar factores de estrés),
- el ejercicio físico desacostumbrado, aumentado o prolongado,
- una enfermedad intercurrente (p.ej. vómitos, diarrea),
- ingesta inadecuada de alimentos,
- omisión de comidas,
- consumo de alcohol,
- ciertos trastornos de descompensación del sistema endocrino, (p.ej. hipotiroidismo e insuficiencia adrenocortical o de la pituitaria anterior),
- el tratamiento en concomitancia con ciertos medicamentos (ver sección 4.5).
Enfermedades intercurrentes
Las enfermedades intercurrentes exigen una intensificación del control metabólico. En muchos casos, está indicada la realización de análisis de orina para detectar la presencia de cuerpos cetónicos y a menudo hay que ajustar la dosis de insulina, siendo frecuente que aumente la necesidad de la misma.
Los pacientes con diabetes del tipo 1 deben continuar consumiendo al menos una pequeña cantidad de carbohidratos de forma periódica, aun cuando sean incapaces de comer o coman sólo un poco, o padezcan
vómitos, etc., y nunca deben interrumpir completamente la administración de insulina.
Insuman Comb 50 100 UI/ml en un cartucho
Plumas a utilizar con Insuman Comb 50 100 UI/ml en cartuchos
Insuman Comb 50 100 UI/ml en cartuchos sólo está indicado para inyecciones subcutáneas administradas con una pluma reutilizable. Si es necesaria la administración con jeringa, se debe utilizar un vial.
Los cartuchos de Insuman Comb 50 sólo deben utilizarse con las siguientes plumas:
- JuniorSTAR que libera Insuman Comb 50 en incrementos de 0,5 unidades de dosis
- ClikSTAR, Tactipen, Autopen 24, AllStar y AllStar PRO que liberan Insuman Comb 50 en incrementos de 1 unidad de dosis.
Estos cartuchos no deben utilizarse con ninguna otra pluma reutilizable, ya que la exactitud de la dosis está únicamente comprobada con las plumas citadas.
En su país, puede que solamente estén comercializadas algunas de estas plumas (ver secciones 4.2 y 6.6).
Insuman Comb 50 SoloStar 100 UI/ml en pluma precargada
Manejo de la pluma
Insuman Comb 50 SoloStar 100 UI/ml en pluma precargada sólo está indicado para inyecciones subcutáneas. Si es necesaria la administración con jeringa, se debe utilizar un vial (ver sección 4.2).
Antes de usar SoloStar, las Instrucciones de Uso incluidas en el prospecto deben leerse cuidadosamente.
SoloStar tiene que utilizarse tal y como recomiendan estas Instrucciones de Uso (ver sección 6.6).
Errores de medicación
Se han notificado errores de medicación, en los cuales se han administrado de forma accidental otras formulaciones de Insuman u otras insulinas. Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina humana y otras insulinas.
Combinación de Insuman con pioglitazona
Se han notificado casos de insuficiencia cardíaca cuando se utiliza pioglitazona en combinación con insulina, sobre todo en pacientes con factores de riesgo para el desarrollo de insuficiencia cardíaca. Esto deberá tenerse en cuenta si se considera el tratamiento con la combinación de pioglitazona e Insuman. Si se usa esta combinación, se deben observar a los pacientes por si aparecen signos y síntomas de insuficiencia cardíaca, aumento de peso y edema. Se debe interrumpir el tratamiento con pioglitazona si se produce cualquier deterioro de los síntomas cardíacos.
Sodio
Este medicamento contiene menos de 23 mg de sodio (1mmol) por unidad de dosis; esto es, esencialmente “exento de sodio”.
4.5 Interacción con otros medicamentos y otras formas de interacción
Diversas sustancias afectan al metabolismo de la glucosa y pueden requerir el ajuste de la dosis de insulina humana.
Entre las sustancias que pueden intensificar el efecto hipoglucemiante e incrementar la sensibilidad a la hipoglucemia se cuentan los medicamentos antidiabéticos orales, los inhibidores de la enzima convertidora de angiotensina (ECA), la disopiramida, los fibratos, la fluoxetina, los inhibidores de la enzima monoamino-oxidasa (MAO), la pentoxifilina, el propoxifeno, los salicilatos y los antibióticos del tipo de las sulfamidas.
Entre las sustancias que pueden reducir el efecto hipoglucemiante se incluyen los corticosteroides, el danazol, el diazóxido, los diuréticos, el glucagón, la isoniazida, los estrógenos y los progestágenos (p.ej. en los anticonceptivos orales), los derivados de fenotiacina, la somatotropina, los medicamentos simpaticomiméticos (p.ej. epinefrina [adrenalina], salbutamol, terbutalina), las hormonas tiroideas, los inhibidores de la proteasa y los antipsicóticos atípicos (por ejemplo: olanzapina y clozapina).
Los betabloqueantes, la clonidina, las sales de litio o el alcohol pueden potenciar o debilitar el efecto hipoglucemiante de la insulina. La pentamidina puede provocar hipoglucemia que algunas veces puede ir seguida de una hiperglucemia.
Además, bajo la influencia de medicamentos simpaticolíticos como los betabloqueantes, la clonidina, la guanetidina o la reserpina, los signos de contrarregulación adrenérgica pueden atenuarse o desaparecer.
4.6 Fertilidad, embarazo y lactancia
Embarazo
No se dispone de datos clínicos sobre embarazos de riesgo para insulina humana. La insulina no atraviesa la barrera placentaria. Debería prestarse atención en la prescripción a mujeres embarazadas.
Es esencial que las pacientes con diabetes preexistente o gravídica mantengan un buen control metabólico durante la gestación. Las necesidades de insulina pueden disminuir durante el primer trimestre y generalmente aumentan durante el segundo y tercer trimestre. Inmediatamente después del parto, las necesidades de insulina disminuyen de forma rápida (aumento del riesgo de hipoglucemia), siendo esencial un control cuidadoso de la glucosa.
Lactancia
No se espera que se produzcan efectos sobre el lactante. Insuman Comb 50 se puede utilizar durante el período de lactancia. Las mujeres en periodo de lactancia pueden necesitar ajustes en la dosis de insulina
y en la dieta.
Fertilidad
No se dispone de datos clínicos o datos en animales sobre fertilidad de hombres o mujeres con insulina humana.
4.7 Efectos sobre la capacidad para conducir y utilizar máquinas
La capacidad de concentración y de reacción del paciente puede verse afectada a consecuencia de una hipoglucemia o una hiperglucemia o, por ejemplo, como consecuencia de un trastorno visual. Esto puede ser causa de riesgo en situaciones en que estas capacidades sean de especial importancia (p.ej. conducir o utilizar máquinas).
Debe advertirse a los pacientes que adopten precauciones para evitar una hipoglucemia mientras conducen. Esto es particularmente importante en aquellos pacientes con ausencia o reducción de la capacidad para percibir los síntomas de aviso de hipoglucemia, o que padecen episodios frecuentes de hipoglucemia. Deberá considerarse la conveniencia de conducir o utilizar máquinas en estas circunstancias.
4.8 Reacciones adversas
Resumen del perfil de seguridad
La hipoglucemia, que es, por lo general, la reacción adversa más frecuente de la terapia con insulina, puede producirse si la dosis de insulina es muy elevada en relación con las necesidades de la misma. En los estudios clínicos y durante la comercialización, la frecuencia varía en función de la población de pacientes y las pautas de dosis. Por tanto, no puede detallarse ninguna frecuencia específica.
Tabla de reacciones adversas
Las siguientes reacciones adversas relacionadas procedentes de investigación clínica se describen a continuación utilizando el sistema de clasificación de órganos y en orden decreciente: muy frecuentes
(≥1/10); frecuentes (≥1/100 a <1/10); poco frecuentes (≥1/1.000 a <1/100); raras (≥1/10.000 a <1/1.000);
muy raras (<1/10.000), no conocidas (no se pueden estimar de los datos disponibles).
Las reacciones adversas se presentan en orden decreciente de gravedad dentro de cada frecuencia.
| Clasificación de órganos del sistema MedDRA | Frecuentes | Poco frecuentes | No conocidas |
| Trastornos del sistema inmunológico | Shock | Reacciones inmediatas de tipo alérgico (hipotensión, edema angioneurótico, broncospasmo, reacciones cutáneas |
| Clasificación de órganos del sistema MedDRA | Frecuentes | Poco frecuentes | No conocidas |
| generalizadas); Anticuerpos anti- insulina. | |||
| Trastornos del metabolismo y de la nutrición | Edema | Hipoglucemia; Retención de sodio | |
| Trastornos oculares | Retinopatía proliferativa; Retinopatía diabética; Trastorno visual | ||
| Trastornos de la piel y del tejido subcutáneo | Lipodistrofia; Amiloidosis cutánea | ||
| Trastornos generales y alteraciones en el lugar de administración | Reacciones en el lugar de la inyección | Urticaria en el lugar de inyección | Inflamación en el lugar de inyección; dolor en el lugar de inyección; prurito en el lugar de inyección; eritema en el lugar de inyección; tumefacción en el lugar de inyección |
Descripción de una selección de reacciones adversas
Trastornos del sistema inmunológico
Las reacciones inmediatas de tipo alérgico frente a la insulina o los excipientes pueden comportar riesgo vital.
La administración de insulina puede dar lugar a la formación de anticuerpos anti-insulina. En raras ocasiones, la presencia de estos anticuerpos puede precisar un ajuste de la dosis de insulina para corregir una tendencia a la hiperglucemia o a la hipoglucemia.
Trastornos del metabolismo y de la nutrición
Las crisis hipoglucémicas graves, especialmente si muestran un patrón recurrente, pueden producir lesiones neurológicas. Los episodios hipoglucémicos prolongados o graves pueden tener un desenlace fatal.
En muchos pacientes, los signos y síntomas de neuroglucopenia están precedidos por signos de contrarregulación adrenérgica. En general, cuanto mayor y más rápido es el descenso de la glucemia, más marcado es el fenómeno de contrarregulación y sus síntomas.
La insulina puede ocasionar retención de sodio y edema, especialmente si el tratamiento insulínico intensivo corrige un control metabólico previo deficiente.
Trastornos oculares
Un cambio importante en el control de a glucemia puede provocar un trastorno visual temporal, debido a la alteración temporal de la turgencia y, por tanto, del índice de refracción del cristalino.
La mejora a largo plazo del control de la glucemia reduce el riesgo de progresión de la retinopatía diabética. Sin embargo, la intensificación de la terapia con insulina, con una mejora brusca del control de la glucemia, puede dar lugar a un deterioro temporal de la retinopatía diabética.
Trastornos de la piel y del tejido subcutáneo
Pueden producirse lipodistrofia y amiloidosis cutánea en el punto de inyección y retrasar la absorción local de insulina. La rotación continua del punto de inyección dentro la zona de administración de la inyección puede ayudar a reducir o prevenir estas reacciones (ver sección 4.4).
Trastornos generales y alteraciones en el lugar de administración
La mayor parte de las reacciones leves a las insulinas en el lugar de inyección, se resuelven habitualmente en unos días o en pocas semanas.
Notificación de sospechas de reacciones adversas
Es importante notificar sospechas de reacciones adversas al medicamento tras su autorización. Ello permite una supervisión continuada de la relación beneficio/riesgo del medicamento. Se invita a los
profesionales sanitarios a notificar las sospechas de reacciones adversas a través del sistema nacional de
notificación incluido en el Anexo V.
4.9 Sobredosis
Síntomas
La sobredosis de insulina puede dar lugar a hipoglucemia grave y, en ocasiones, de larga duración que puede comportar riesgo vital.
Medidas
Los episodios leves de hipoglucemia se pueden tratar normalmente con carbohidratos por vía oral, pudiéndose requerir ajustes de la pauta posológica del medicamento, de las pautas dietéticas o del
ejercicio físico.
Los episodios más graves con coma, crisis o trastornos neurológicos se pueden tratar con glucagón intramuscular/subcutáneo o con solución glucosada concentrada por vía intravenosa. Puede ser necesaria una ingesta mantenida de carbohidratos y someter al paciente a observación porque la hipoglucemia puede recurrir tras una aparente recuperación clínica.
5. PROPIEDADES FARMACOLÓGICAS
5.1 Propiedades farmacodinámicas
Grupo farmacoterapéutico: Fármacos usados para la diabetes, insulinas y análogos de acción intermedia y rápida combinadas, para inyección. Código ATC: A10AD01.
Mecanismo de acción
La insulina
- reduce los niveles de glucemia y favorece efectos anabólicos, además de reducir los efectos catabólicos,
- aumenta el transporte de glucosa a las células, así como la formación de glucógeno en los músculos y el hígado, y mejora la utilización del piruvato. Inhibe la glucogenólisis y la gluconeogénesis,
- aumenta la lipogénesis en el hígado y el tejido adiposo e inhibe la lipólisis,
- favorece la captación de aminoácidos por las células y la síntesis de proteínas,
- aumenta la captación de potasio por las células.
Efectos farmacodinámicos
Insuman Comb 50 (una suspensión de insulina isofánica bifásica con un 50% de insulina disuelta) es una insulina caracterizada por una acción de instauración rápida y de duración moderadamente larga. Tras la inyección subcutánea, la instauración de la acción tiene lugar dentro de los 30 minutos siguientes, alcanzándose la fase de máxima acción transcurridas entre 1,5 y 4 horas de la inyección. La duración de la acción es de 12 a 16 horas.
5.2 Propiedades farmacocinéticas
En sujetos sanos, la semivida sérica de la insulina es aproximadamente de 4 a 6 minutos. Es más larga en pacientes con insuficiencia renal grave. Sin embargo, debe tenerse en cuenta que la farmacocinética de la insulina no refleja su acción metabólica.
5.3 Datos preclínicos sobre seguridad
Se estudió la toxicidad aguda tras la administración subcutánea en ratas. No se encontraron pruebas de efectos tóxicos. Los estudios de los efectos farmacodinámicos tras la administración subcutánea en conejos y perros revelaron las reacciones hipoglucémicas que se esperaban.
6. DATOS FARMACÉUTICOS
6.1 Lista de excipientes
Sulfato de protamina, metacresol,
fenol,
cloruro de cinc,
dihidrógeno fosfato de sodio dihidrato, glicerol,
hidróxido de sodio,
ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
6.2 Incompatibilidades
Este medicamento no debe mezclarse con otros excepto con los mencionados en la sección 6.6.
Insuman Comb 50 no debe mezclarse con soluciones que contengan sustancias reductoras, como tioles y sulfitos.
Mezcla de insulinas
Insuman Comb 50 40 UI/ml en un vial , Insuman Comb 50 100 UI/ml en un vial
Insuman Comb 50 no debe mezclarse con las formulaciones de insulina humana diseñadas específicamente para su uso en bombas de insulinas.
Insuman Comb 50 no se debe mezclar con insulinas de origen animal o con análogos de insulina. No se deben mezclar insulinas de diferente concentración (p.ej., 100 UI por ml y 40 UI por ml).
Debe tenerse cuidado para evitar que entren alcohol u otros desinfectantes en la suspensión de insulina.
Insuman Comb 50 100 UI/ml en un cartucho
Insuman Comb 50 100 UI/ml en cartuchos no se debe mezclar con insulinas de origen animal o con análogos de insulina (ver secciones 4.2, 4.4 y 6.6).
Debe tenerse cuidado para evitar que entren alcohol u otros desinfectantes en la suspensión de insulina.
Insuman Comb 50 SoloStar 100 UI/ml en pluma precargada
Insuman Comb 50 SoloStar 100 UI/ml en pluma precargada no se debe mezclar con insulinas de origen animal o con análogos de insulina (ver secciones 4.2, 4.4 y 6.6).
Debe tenerse cuidado para evitar que entren alcohol u otros desinfectantes en la suspensión de insulina.
6.3 Período de validez
2 años.
Periodo de validez después del primer uso del vial:
El producto se puede conservar durante un máximo de 4 semanas por debajo de 25ºC, y protegido de la luz y el calor directo.
Mantener el vial en el embalaje exterior para protegerlo de la luz.
Se recomienda anotar en la etiqueta la fecha de la primera utilización del vial.
Periodo de validez después del primer uso del cartucho, pluma:
El cartucho en uso (en la pluma de insulina) o transportado como repuesto, la pluma en uso o transportado como respuesto, se puede conservar durante un máximo de 4 semanas por debajo de 25ºC, y protegido de
la luz y el calor directo.
La pluma que contenga el cartucho o la pluma en uso no debe guardarse en la nevera.
La tapa de la pluma debe colocarse de nuevo en la pluma tras cada inyección para protegerlo de la luz.
6.4 Precauciones especiales de conservación
Viales sin abrir, cartuchos sin abrir, plumas sin usar: Conservar en nevera (entre 2ºC y 8ºC).
No congelar.
No colocar Insuman Comb 50 cerca del compartimento del congelador o junto a un acumulador de frío. Conservar el vial, los cartuchos o plumas, en el embalaje exterior para protegerlo de la luz.
Viales abiertos, cartuchos en uso, plumas en uso:
Para las condiciones de conservación tras la primera apertura del medicamento, ver sección 6.3.
6.5 Naturaleza y contenido del envase
Insuman Comb 50 40 UI/ml en un vial
10 ml de suspensión en un vial (vidrio incoloro del tipo 1), con una cápsula de cierre (aluminio) con pestaña, con un tapón (caucho clorobutílico (tipo 1)) y cubierta extraíble (polipropileno).
Se presenta en envases de 1 y 5 viales.
Puede que solamente estén comercializados algunos tamaños de envases.
Insuman Comb 50 100 UI/ml en un vial
5 ml de suspensión en un vial (vidrio incoloro del tipo 1), con una cápsula de cierre (aluminio) con pestaña, con un tapón (caucho clorobutílico (tipo 1)) y cubierta extraíble (polipropileno).
Se presenta en envases de 1 y 5 viales.
Puede que solamente estén comercializados algunos tamaños de envases.
Insuman Comb 50 100 UI/ml en un cartucho, Insuman Comb 50 SoloStar 100 UI/ml en pluma precargada
3 ml de suspensión en un cartucho (vidrio incoloro del tipo 1), con un émbolo (caucho bromobutílico
(tipo 1)) y una cápsula de cierre (aluminio) con pestaña, con un tapón (caucho bromobutílico (tipo 1) o lámina de poliisopreno y bromobutilo).
Cada cartucho contiene 3 esferas (acero inoxidable).
Pluma precargada
Los cartuchos están sellados en un inyector de pluma desechable. Las agujas no se incluyen en el estuche.
Tamaño de envase
Se presenta en envases de 3, 4, 5, 6, 9 ó 10 cartuchos. Se presenta en envases de 3, 4, 5, 6, 9 ó 10 plumas.
Puede que solamente estén comercializados algunos tamaños de envase.
6.6 Precauciones especiales de eliminación y otras manipulaciones
Insuman Comb 50 40 UI/ml en un vial, Insuman Comb 50 100 UI/ml en un vial
Antes de extraer insulina del vial por primera vez, quitar el capuchón protector de plástico. Inmediatamente antes de extraer insulina del vial para pasarla a la jeringa para inyección, debe
resuspenderse la insulina. Lo mejor para ello es hacer girar el vial en ángulo oblicuo entre las palmas de
las manos. No agitar enérgicamente el vial, ya que podrían inducirse cambios en la suspensión
(manifestados en el aspecto espumoso del vial; ver más adelante) y producirse espuma. La espuma puede interferir en la correcta medición de la dosis.
Después de la resuspensión, el líquido debe tener un aspecto uniformemente lechoso. Insuman Comb 50 no debe usarse si no se consigue este aspecto, por ejemplo, si la suspensión sigue siendo transparente o si aparecen grumos, partículas o floculación en la insulina o se pegan a la pared o al fondo del vial. Estos cambios a veces dan al vial un aspecto espumoso. En tales casos, ha de usarse un nuevo vial en el que la suspensión sea uniforme. Asimismo, hay que usar un nuevo vial si cambian sustancialmente las necesidades de insulina.
Insuman Comb 50 no debe ser administrada por vía intravenosa y no se debe usar en bombas de infusión, o bombas de insulina externas o implantadas.
Debe recordarse que:
- los cristales de insulina protamina se disuelven a un pH ácido
- la parte de insulina soluble precipita a un pH aproximado entre 4,5 y 6,5.
Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina humana y otras insulinas (ver sección 4.4).
Mezcla de insulinas
Insuman Comb 50 puede mezclarse con todas las formulaciones de insulinas humanas, pero no con las diseñadas específicamente para utilizar en bombas de insulina. En relación a las incompatibilidades con
otras insulinas, ver sección 6.2.
Si hay que introducir dos insulinas diferentes en una sola jeringa para inyección, se recomienda extraer primero la acción más corta para prevenir la contaminación del vial por la preparación de acción más larga. Se recomienda practicar la inyección inmediatamente después de mezclarlas.
La eliminación del medicamento no utilizado y de todos los materiales que hayan estado en contacto con él, se realizará de acuerdo con las normativas locales.
Insuman Comb 50 100 UI/ml en un cartucho
Pluma de insulina
Insuman Comb 50 100 UI/ml en cartuchos sólo está indicado para inyecciones subcutáneas administradas con una pluma reutilizable. Si es necesaria la administración con jeringa, se debe utilizar un vial. Los
cartuchos de Insuman Comb 50 deben utilizarse únicamente con ClikSTAR, Autopen 24, Tactipen,
AllStar, AllSTAR PRO o JuniorSTAR (ver secciones 4.2 y4.4). En su país, puede que solamente estén comercializadas algunas de estas plumas.
La pluma debe utilizarse tal y como se recomienda en la información facilitada por el fabricante del dispositivo.
Las instrucciones del fabricante para el uso de la pluma deben seguirse cuidadosamente al cargar el cartucho, insertar la aguja para inyección y administrar la inyección de insulina.
Si la pluma de insulina está dañada, o no funciona correctamente (debido a fallos mecánicos), debe desecharse y utilizar una pluma de insulina nueva.
Cartuchos
Antes de su inserción en la pluma, Insuman Comb 50 debe mantenerse a temperatura ambiente durante
1 a 2 horas y luego resuspenderse para comprobar el contenido. Lo mejor para ello es balancear suavemente el cartucho de un lado a otro (al menos 10 veces). Cada cartucho contiene tres pequeñas esferas de metal para facilitar la mezcla rápida y completa del contenido.
Con posterioridad, una vez insertado el cartucho en la pluma, debe resuspenderse la insulina antes de cada inyección. Lo mejor para ello es balancear suavemente la pluma de un lado a otro (al menos
10 veces).
Después de la resuspensión, el líquido debe tener un aspecto uniformemente lechoso. Insuman Comb 50 no debe usarse si no se consigue este aspecto, por ejemplo, si la suspensión sigue siendo transparente o si aparecen grumos, partículas o floculación en la insulina o se pega a la pared o al fondo del cartucho. Estos cambios a veces dan al cartucho un aspecto espumoso. En tales casos, ha de usarse un nuevo cartucho en el que la suspensión sea uniforme. Asimismo, hay que usar un nuevo cartucho si cambian sustancialmente las necesidades de insulina.
Antes de la inyección deben eliminarse del cartucho las burbujas de aire que se formen (ver las instrucciones de uso de la pluma). Los cartuchos vacíos no deben rellenarse.
Insuman Comb 50 no debe ser administrada por vía intravenosa y no se debe usar en bombas de infusión, o bombas de insulina externas o implantadas.
Debe recordarse que:
- los cristales de insulina protamina se disuelven a un pH ácido
- la parte de insulina soluble precipita a un pH aproximado entre 4,5 y 6,5.
Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina humana y otras insulinas (ver sección 4.4).
Mezcla de insulinas
Los cartuchos de Insuman Comb 50 no están diseñados para permitir la mezcla de ninguna otra insulina en ellos.
La eliminación del medicamento no utilizado y de todos los materiales que hayan estado en contacto con él, se realizará de acuerdo con las normativas locales.
Insuman Comb 50 SoloStar 100 UI/ml en pluma precargada
Insuman Comb 50 SoloStar 100 UI/ml en pluma precargada sólo está indicado para inyecciones subcutáneas. Si es necesaria la administración con jeringa, se debe utilizar un vial (ver secciones 4.2 y
4.4).
Antes de su inserción en la pluma, Insuman Comb 50 debe mantenerse a temperatura ambiente durante 1
a 2 horas y luego resuspenderse para comprobar el contenido. Lo mejor para ello es balancear suavemente el cartucho de un lado a otro (al menos 10 veces). Cada cartucho contiene tres pequeñas esferas de metal para facilitar la mezcla rápida y completa del contenido. Después, la insulina debe resuspenderse antes de cada inyección.
Después de la resuspensión, el líquido debe tener un aspecto uniformemente lechoso. Insuman Comb 50 no debe usarse si no se consigue este aspecto, por ejemplo, si la suspensión sigue siendo transparente o si aparecen grumos, partículas o floculación en la insulina o se pega a la pared o al fondo del cartucho. Estos cambios a veces dan al cartucho un aspecto espumoso. En tales casos, ha de usarse un nuevo cartucho en
el que la suspensión sea uniforme. Asimismo, hay que usar un nuevo cartucho si cambian sustancialmente las necesidades de insulina.
Las plumas vacías nunca deben reutilizarse y deben desecharse de forma segura.
Para prevenir la posible transmisión de enfermedades, cada pluma debe utilizarse exclusivamente por un solo paciente.
Debe recordarse que:
- los cristales de insulina protamina se disuelven a un pH ácido
- la parte de insulina soluble precipita a un pH aproximado entre 4,5 y 6,5.
Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina humana y otras insulinas (ver sección 4.4).
La eliminación del medicamento no utilizado y de todos los materiales que hayan estado en contacto con él, se realizará de acuerdo con las normativas locales.
7. TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
Sanofi-Aventis Deutschland GmbH, D-65926 Frankfurt am Main, Alemania
8. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/97/030/048
EU/1/97/030/049
EU/1/97/030/050
EU/1/97/030/051
EU/1/97/030/052
EU/1/97/030/063
EU/1/97/030/064
EU/1/97/030/089
EU/1/97/030/094
EU/1/97/030/099
EU/1/97/030/164
EU/1/97/030/165
EU/1/97/030/166
EU/1/97/030/167
EU/1/97/030/168
EU/1/97/030/169
9. FECHA DE LA PRIMERA AUTORIZACIÓN/RENOVACIÓN DE LA AUTORIZACIÓN
Fecha de la primera autorización: 21 Febrero 1997
Fecha de la última revalidación: 21 Febrero 2007
10. FECHA DE LA REVISIÓN DEL TEXTO
La información detallada de este medicamento está disponible en la página web de la Agencia Europea del Medicamento: http://www.ema.europa.eu/
1. NOMBRE DEL MEDICAMENTO
Insuman Infusat 100 UI/ml solución inyectable en un vial
2. COMPOSICIÓN CUALITATIVA Y CUANTITATIVA
Insuman Infusat 100 UI/ml en un vial
Cada ml contiene 100 UI de insulina humana (equivalente a 3,5 mg).
Cada vial contiene 10 ml de solución inyectable, equivalentes a 1000 UI de insulina.
Una UI (Unidad Internacional) corresponde a 0,035 mg de insulina humana anhidra. Insuman Infusat es una solución de insulina neutra (insulina regular).
La insulina humana se obtiene por tecnología de ADN recombinante en Escherichia coli. Para consultar la lista completa de excipientes ver sección 6.1.
3. FORMA FARMACÉUTICA
Solución inyectable.
Solución transparente, incolora.
4. DATOS CLÍNICOS
4.1 Indicaciones terapéuticas
Diabetes mellitus, cuando se precise tratamiento con insulina.
4.2 Posología y forma de administración
Posología
Insuman Infusat se ha diseñado especialmente para su uso en bombas de insulina portátiles externas. Está estabilizado especialmente para reducir al mínimo la pérdida de eficacia en las condiciones de esfuerzo mecánico y térmico de estas bombas. Por tanto, Insuman Infusat también es adecuado para la infusión continua de insulina con otras bombas convencionales de jeringa para inyección.
Los niveles de glucemia deseados y la pauta posológica de insulina deben determinarse de manera individual y ajustarse de acuerdo con la dieta, actividad física y estilo de vida del paciente.
Dosis diarias y momentos de administración
Cuando se usa en bombas de insulina externas portátiles, parte de la dosis diaria de insulina se infunde de forma continua ("tasa basal") y el resto se administra en forma de inyecciones en bolo antes de las
comidas. Para más información sobre la bomba, sus funciones y las precauciones de seguridad necesarias,
ver las instrucciones de uso.
No existen reglas fijas sobre la pauta posológica de insulina. Sin embargo, la dosis promedio que se necesita suele ser de 0,5 a 1,0 UI por kg de peso corporal al día. Las necesidades metabólicas basales representan el 40 al 60% de las necesidades diarias totales. En consecuencia, se administra aproximadamente el 40 al 60% de la dosis diaria como tasa basal y el resto en forma de inyecciones en bolo antes de las comidas.
Ajuste secundario de la dosis
La mejora del control metabólico puede dar lugar a una mayor sensibilidad a la insulina, con la reducción consiguiente de las necesidades de ésta. Puede requerirse asimismo un ajuste de la dosis, por ejemplo:
- si se produce un cambio en el peso del paciente,
- si cambia el estilo de vida del paciente,
- si aparecen otras circunstancias que puedan inducir una mayor sensibilidad a la hipo- o hiperglucemia (ver sección 4.4).
Poblaciones especiales
Pacientes de edad avanzada (≥ 65 años)
En pacientes de edad avanzada, el deterioro progresivo de la función renal puede producir una disminución constante de las necesidades de insulina.
Insuficiencia renal
En pacientes con insuficiencia renal, las necesidades de insulina podrían reducirse debido al reducido metabolismo de insulina.
Insuficiencia hepática
En pacientes con insuficiencia hepática, las necesidades de insulina podrían disminuir debido a la reducida capacidad para la gluconeogénesis y el reducido metabolismo de insulina.
Forma de administración
Insuman Infusat no se debe usar en bombas peristálticas con tubos de silicona. Para conocer las contraindicaciones relacionadas con el uso de las bombas de insulina, ver el manual técnico.
Insuman Infusat puede infundirse por vía subcutánea.
Insuman Infusat en un vial también puede utilizarse en otras bombas de insulina que han demostrado ser adecuadas para esta insulina (ver el manual de la bomba).
Únicamente deben usarse catéteres de tetrafluoroetileno o polietileno.
La insulina se debe infundir siempre en condiciones asépticas. Este objetivo se facilita gracias al equipo especial disponible para las bombas de insulina (es decir, catéteres, cánulas).
La absorción de insulina y, por tanto, el efecto hipoglucemiante de una dosis puede variar según se practique la inyección en un área u otra (p.ej., la pared abdominal en comparación con el muslo). El lugar de inyección, dentro de un área de inyección determinada, debe cambiarse regularmente (en general, cada
1 a 3 días) para reducir el riesgo de lipodistrofia y amiloidosis cutánea (ver secciones 4.4 y 4.8). Para más información sobre la manipulación, ver sección 6.6.
4.3 Contraindicaciones
Hipersensibilidad al principio activo o a cualquiera de los excipientes incluidos en la sección 6.1.
4.4 Advertencias y precauciones especiales de empleo
Trazabilidad
Con objeto de mejorar la trazabilidad de los medicamentos biológicos, el nombre y el número de lote del medicamento administrado deben estar claramente registrados.
Los pacientes con hipersensibilidad a Insuman Infusat para los que no hay un preparado mejor disponible, sólo deben continuar el tratamiento bajo un estricto control médico y si es necesario, en combinación con un tratamiento antialérgico.
Se recomienda a los pacientes con alergia a la insulina animal, que se sometan al test cutáneo
intradérmico previo a su cambio a Insuman Infusat, ya que podrían experimentar reacciones inmunológicas cruzadas.
En casos de hipoglucemia, la bomba de insulina debe desconectarse temporalmente, como mínimo hasta que el paciente recobre por completo el conocimiento.
Si el control de la glucemia no es óptimo o si el paciente muestra tendencia a episodios hiper- o hipoglucémicos, antes de considerar el ajuste de la dosis de insulina es esencial revisar el grado de cumplimiento del tratamiento por parte del paciente, los puntos y las técnicas oportunas de inyección y todos los demás factores relevantes.
Cambio a Insuman Infusat
Cambiar a un paciente a otro tipo o marca de insulina debe realizarse baja estricta supervisión médica. Cambios de dosis, marca (fabricante), tipo (regular, NPH, lenta, de acción prolongada, etc.), origen
(animal, humana, análogo de insulina humana) y/o método de fabricación puede necesitar un cambio de
dosis.
La necesidad de ajustar la dosis (p.ej., reducirla) puede ponerse de manifiesto inmediatamente después del cambio de tratamiento. También puede aparecer de forma gradual en un período de varias semanas.
Tras el cambio de una insulina animal a insulina humana, puede ser necesario reducir la pauta posológica, en especial en pacientes que
- hayan estado controlados previamente con niveles de glucemia bastante bajos,
- tengan tendencia a la hipoglucemia,
- hayan necesitado previamente dosis altas de insulina debido a la presencia de anticuerpos anti-insulina.
Durante el cambio de la insulina y en las semanas siguientes se recomienda establecer un estrecho control metabólico. En los pacientes que precisen dosis altas de insulina por la presencia de anticuerpos anti- insulina, se tiene que considerar la posibilidad de llevar a cabo el cambio bajo supervisión médica en un hospital o un contexto semejante.
Se debe enseñar a los pacientes a realizar una rotación continua del punto de inyección para reducir el riesgo de sufrir lipodistrofia y amiloidosis cutánea. Hay un posible riesgo de retraso de la absorción de insulina y empeoramiento del control de la glucemia tras las inyecciones de insulina en puntos con estas reacciones. Se ha notificado que un cambio repentino en el punto de inyección en una zona no afectada produce hipoglucemia. Se recomienda vigilar la glucosa en sangre después de cambiar el punto de inyección y podrá considerarse el ajuste de las medicaciones antidiabéticas.
Hipoglucemia
Puede producirse hipoglucemia si la dosis de insulina es demasiado alta en relación con las necesidades de insulina.
Hay que tener especial cuidado, y es recomendable intensificar el control de la glucemia, en pacientes en los cuales los acontecimientos hipoglucémicos puedan tener especial relevancia clínica, como los pacientes con estenosis significativa de las arterias coronarias o de los vasos que irrigan el cerebro (riesgo de complicaciones cardíacas o cerebrales de la hipoglucemia), así como en pacientes con retinopatía proliferativa, especialmente si no se han tratado con láser (riesgo de amaurosis subsiguiente a la hipoglucemia).
Los pacientes deben conocer las circunstancias en que los síntomas de alarma de hipoglucemia se ven reducidos. Los síntomas de alarma de la hipoglucemia pueden verse modificados, y ser menos pronunciados o estar ausentes en ciertos grupos de riesgo. Éstos incluyen a los pacientes:
- cuyo control glucémico ha mejorado notablemente,
- en los que la hipoglucemia se desarrolla gradualmente,
- de edad avanzada,
- después de cambiar de una insulina de origen animal a una insulina de origen humano,
- que presentan una neuropatía autónoma,
- con un largo historial de diabetes,
- que padecen una enfermedad psiquiátrica,
- que reciben tratamiento simultáneo con determinados medicamentos (ver sección 4.5).
Estas situaciones pueden ocasionar una hipoglucemia grave (y posiblemente la pérdida del conocimiento) antes de que el paciente sea consciente de su hipoglucemia.
Si se observan valores normales o incluso disminuidos de hemoglobina glucosilada, hay que
considerar la posibilidad de que existan episodios recurrentes e inadvertidos (especialmente nocturnos) de hipoglucemia.
El cumplimiento por parte del paciente de la pauta posológica, el régimen dietético, la correcta administración de insulina y el reconocimiento de los síntomas de hipoglucemia, son esenciales para reducir el riesgo de hipoglucemia. Los factores que incrementan la sensibilidad a la hipoglucemia requieren una especial vigilancia y pueden obligar al ajuste de la dosis. Entre ellos se cuentan:
- el cambio del área de inyección,
- el incremento de la sensibilidad a la insulina (p.ej. al eliminar factores de estrés),
- el ejercicio físico desacostumbrado, aumentado o prolongado,
- una enfermedad intercurrente (p.ej. vómitos, diarrea),
- ingesta inadecuada de alimentos,
- omisión de comidas,
- consumo de alcohol,
- ciertos trastornos de descompensación del sistema endocrino (p.ej. hipotiroidismo e insuficiencia adrenocortical o de la pituitaria anterior),
- el tratamiento en concomitancia con ciertos medicamentos (ver sección 4.5).
Defectos de la bomba de insulina
La hiperglucemia, la cetoacidosis y el coma se pueden desarrollar en horas si se obstruye completamente el catéter de la bomba. Siempre que el paciente observe un aumento rápido de la glucemia que no responda a una dosis en bolo, hay que aclarar ante todo si existe una obstrucción del catéter.
En caso de mal funcionamiento de la bomba, los pacientes deben tener siempre dispositivos de inyección (jeringa para inyección o pluma) e insulina disponibles para inyección subcutánea. Para más información sobre las precauciones de uso de las bombas de insulina, ver el manual de uso.
Enfermedades intercurrentes
Las enfermedades intercurrentes exigen una intensificación del control metabólico. En muchos casos, está indicada la realización de análisis de orina para detectar la presencia de cuerpos cetónicos y a menudo hay que ajustar la dosis de insulina, siendo frecuente que aumente la necesidad de la misma.
Los pacientes con diabetes del tipo 1 deben continuar consumiendo al menos una pequeña cantidad de carbohidratos de forma periódica, aun cuando sean incapaces de comer o coman sólo un poco, o padezcan
vómitos, etc., y nunca deben interrumpir completamente la administración de insulina.
Errores de medicación
Se han notificado errores de medicación, en los cuales se han administrado de forma accidental otras formulaciones de Insuman u otras insulinas. Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina humana y otras insulinas.
Combinación de Insuman con pioglitazona
Se han notificado casos de insuficiencia cardíaca cuando se utiliza pioglitazona en combinación con insulina, sobre todo en pacientes con factores de riesgo para el desarrollo de insuficiencia cardíaca. Esto deberá tenerse en cuenta si se considera el tratamiento con la combinación de pioglitazona e Insuman. Si se usa esta combinación, se deben observar a los pacientes por si aparecen signos y síntomas de insuficiencia cardíaca, aumento de peso y edema. Se debe interrumpir el tratamiento con pioglitazona si se produce cualquier deterioro de los síntomas cardíacos.
Sodio
Este medicamento contiene menos de 23 mg de sodio (1mmol) por unidad de dosis; esto es, esencialmente “exento de sodio”.
4.5 Interacción con otros medicamentos y otras formas de interacción
Diversas sustancias afectan al metabolismo de la glucosa y pueden requerir el ajuste de la dosis de insulina humana.
Entre las sustancias que pueden intensificar el efecto hipoglucemiante e incrementar la sensibilidad a la hipoglucemia se cuentan los medicamentos antidiabéticos orales, los inhibidores de la enzima convertidora de angiotensina (ECA), la disopiramida, los fibratos, la fluoxetina, los inhibidores de la enzima monoamino-oxidasa (MAO), la pentoxifilina, el propoxifeno, los salicilatos y los antibióticos del tipo de las sulfamidas.
Entre las sustancias que pueden reducir el efecto hipoglucemiante se incluyen los corticosteroides, el danazol, el diazóxido, los diuréticos, el glucagón, la isoniazida, los estrógenos y los progestágenos (p.ej. en los anticonceptivos orales), los derivados de fenotiacina, la somatotropina, los medicamentos simpaticomiméticos (p.ej. epinefrina [adrenalina], salbutamol, terbutalina), las hormonas tiroideas, los inhibidores de la proteasa y los antipsicóticos atípicos (por ejemplo: olanzapina y clozapina).
Los betabloqueantes, la clonidina, las sales de litio o el alcohol pueden potenciar o debilitar el efecto hipoglucemiante de la insulina. La pentamidina puede provocar hipoglucemia que algunas veces puede ir seguida de una hiperglucemia.
Además, bajo la influencia de medicamentos simpaticolíticos como los betabloqueantes, la clonidina, la guanetidina o la reserpina, los signos de contrarregulación adrenérgica pueden atenuarse o desaparecer.
4.6 Fertilidad, embarazo y lactancia
Embarazo
No se dispone de datos clínicos sobre embarazos de riesgo para insulina humana. La insulina no atraviesa la barrera placentaria. Debería prestarse atención en la prescripción a mujeres embarazadas.
Es esencial que las pacientes con diabetes preexistente o gravídica mantengan un buen control metabólico durante la gestación. Las necesidades de insulina pueden disminuir durante el primer trimestre y generalmente aumentan durante el segundo y tercer trimestre. Inmediatamente después del parto, las necesidades de insulina disminuyen de forma rápida (aumento del riesgo de hipoglucemia), siendo esencial un control cuidadoso de la glucosa.
Lactancia
No se espera que se produzcan efectos sobre el lactante. Insuman Infusat se puede utilizar durante el período de lactancia. Las mujeres en periodo de lactancia pueden necesitar ajustes en la dosis de insulina
y en la dieta.
Fertilidad
No se dispone de datos clínicos o datos en animales sobre fertilidad de hombres o mujeres con insulina humana.
4.7 Efectos sobre la capacidad para conducir y utilizar máquinas
La capacidad de concentración y de reacción del paciente puede verse afectada a consecuencia de una hipoglucemia o una hiperglucemia o, por ejemplo, como consecuencia de un trastorno visual. Esto puede ser causa de riesgo en situaciones en que estas capacidades sean de especial importancia (p.ej. conducir o utilizar máquinas).
Debe advertirse a los pacientes que adopten precauciones para evitar una hipoglucemia mientras
conducen. Esto es particularmente importante en aquellos pacientes con ausencia o reducción de la capacidad para percibir los síntomas de aviso de hipoglucemia, o que padecen episodios frecuentes de hipoglucemia. Deberá considerarse la conveniencia de conducir o utilizar máquinas en estas circunstancias.
4.8 Reacciones adversas
Resumen del perfil de seguridad
La hipoglucemia, que es, por lo general, la reacción adversa más frecuente de la terapia con insulina, puede producirse si la dosis de insulina es muy elevada en relación con las necesidades de la misma. En los estudios clínicos y durante la comercialización, la frecuencia varía en función de la población de pacientes y las pautas de dosis. Por tanto, no puede detallarse ninguna frecuencia específica.
Tabla de reacciones adversas
Las siguientes reacciones adversas relacionadas procedentes de investigación clínica se describen a continuación utilizando el sistema de clasificación de órganos y en orden decreciente: muy frecuentes
(≥1/10); frecuentes (≥1/100 a <1/10); poco frecuentes (≥1/1.000 a <1/100); raras (≥1/10.000 a <1/1.000);
muy raras (<1/10.000), no conocidas (no se pueden estimar de los datos disponibles).
Las reacciones adversas se presentan en orden decreciente de gravedad dentro de cada frecuencia.
| Clasificación de órganos del sistema MedDRA | Frecuentes | Poco frecuentes | No conocidas |
| Trastornos del sistema inmunológico | Shock | Reacciones inmediatas de tipo alérgico (hipotensión, edema angioneurótico, broncospasmo, reacciones cutáneas generalizadas); Anticuerpos anti- insulina. | |
| Trastornos del metabolismo y de la nutrición | Edema | Hipoglucemia; Retención de sodio | |
| Trastornos oculares | Retinopatía proliferativa; Retinopatía diabética; Trastorno visual | ||
| Trastornos de la piel y del tejido subcutáneo | Lipodistrofia; Amiloidosis cutánea | ||
| Trastornos generales y alteraciones en el lugar de administración | Reacciones en el lugar de la inyección | Urticaria en el lugar de inyección | Inflamación en el lugar de inyección; dolor en el lugar de inyección; prurito en el lugar de inyección; eritema en el lugar de inyección; tumefacción en el lugar de inyección |
Descripción de una selección de reacciones adversas
Trastornos del sistema inmunológico
Las reacciones inmediatas de tipo alérgico frente a la insulina o los excipientes pueden comportar riesgo vital.
La administración de insulina puede dar lugar a la formación de anticuerpos anti-insulina. En raras ocasiones, la presencia de estos anticuerpos puede precisar un ajuste de la dosis de insulina para corregir una tendencia a la hiperglucemia o a la hipoglucemia.
Trastornos del metabolismo y de la nutrición
Las crisis hipoglucémicas graves, especialmente si muestran un patrón recurrente, pueden producir lesiones neurológicas. Los episodios hipoglucémicos prolongados o graves pueden tener un desenlace fatal.
En muchos pacientes, los signos y síntomas de neuroglucopenia están precedidos por signos de contrarregulación adrenérgica. En general, cuanto mayor y más rápido es el descenso de la glucemia, más marcado es el fenómeno de contrarregulación y sus síntomas.
La insulina puede ocasionar retención de sodio y edema, especialmente si el tratamiento insulínico intensivo corrige un control metabólico previo deficiente.
Trastornos oculares
Un cambio importante en el control de la glucemia puede provocar un trastorno visual temporal, debido a la alteración temporal de la turgencia y, por tanto, del índice de refracción del cristalino.
La mejora a largo plazo del control de la glucemia reduce el riesgo de progresión de la retinopatía diabética. Sin embargo, la intensificación de la terapia con insulina, con una mejora brusca del control de la glucemia, puede dar lugar a un deterioro temporal de la retinopatía diabética.
Trastornos de la piel y del tejido subcutáneo
Pueden producirse lipodistrofia y amiloidosis cutánea en el punto de inyección y retrasar la absorción local de insulina. La rotación continua del punto de inyección dentro la zona de administración de la
inyección puede ayudar a reducir o prevenir estas reacciones (ver sección 4.4).
Trastornos generales y alteraciones en el lugar de administración
La mayor parte de las reacciones leves a las insulinas en el lugar de inyección, se resuelven habitualmente en unos días o en pocas semanas.
Notificación de sospechas de reacciones adversas
Es importante notificar sospechas de reacciones adversas al medicamento tras su autorización. Ello permite una supervisión continuada de la relación beneficio/riesgo del medicamento. Se invita a los profesionales sanitarios a notificar las sospechas de reacciones adversas a través del sistema nacional de notificación incluido en el Anexo V.
4.9 Sobredosis
Síntomas
La sobredosis de insulina puede dar lugar a hipoglucemia grave y, en ocasiones, de larga duración que puede comportar riesgo vital.
Medidas
Los episodios leves de hipoglucemia se pueden tratar normalmente con carbohidratos por vía oral, pudiéndose requerir ajustes de la pauta posológica del medicamento, de las pautas dietéticas o del
ejercicio físico.
Los episodios más graves con coma, crisis o trastornos neurológicos se pueden tratar con glucagón intramuscular/subcutáneo o con solución glucosada concentrada por vía intravenosa. Puede ser necesaria una ingesta mantenida de carbohidratos y someter al paciente a observación porque la hipoglucemia puede recurrir tras una aparente recuperación clínica.
5. PROPIEDADES FARMACOLÓGICAS
5.1 Propiedades farmacodinámicas
Grupo farmacoterapéutico: Fármacos usados para la diabetes, insulinas y análogos de acción rápida para inyección. Código ATC: A10AB01.
Mecanismo de acción
La insulina
- reduce los niveles de glucemia y favorece efectos anabólicos, además de reducir los efectos catabólicos,
- aumenta el transporte de glucosa a las células, así como la formación de glucógeno en los
músculos y el hígado, y mejora la utilización del piruvato. Inhibe la glucogenólisis y la gluconeogénesis,
- aumenta la lipogénesis en el hígado y el tejido adiposo e inhibe la lipólisis,
- favorece la captación de aminoácidos por las células y la síntesis de proteínas,
- aumenta la captación de potasio por las células.
Efectos farmacodinámicos
Insuman Infusat es una insulina caracterizada por una acción de instauración rápida y de corta duración.
5.2 Propiedades farmacocinéticas
En sujetos sanos, la semivida sérica de la insulina es aproximadamente de 4 a 6 minutos. Es más larga en pacientes con insuficiencia renal grave. Sin embargo, debe tenerse en cuenta que la farmacocinética de la insulina no refleja su acción metabólica.
5.3 Datos preclínicos sobre seguridad
Se estudió la toxicidad aguda tras la administración subcutánea en ratas. No se encontraron pruebas de efectos tóxicos. Los estudios de tolerancia local tras la administración subcutánea e intramuscular en conejos no produjeron hallazgos notables. Los estudios de los efectos farmacodinámicos tras la administración subcutánea en conejos y perros revelaron las reacciones hipoglucémicas que se esperaban.
6. DATOS FARMACÉUTICOS
6.1 Lista de excipientes
Fenol,
cloruro de cinc, trometamol, poloxámero 171, glicerol,
ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
6.2 Incompatibilidades
Este medicamento no debe mezclarse con otros excepto con los mencionados en la sección 6.6.
Insuman Infusat no debe mezclarse con soluciones que contengan sustancias reductoras, como tioles y sulfitos.
Mezcla de insulinas
Insuman Infusat no debe mezclar con otras insulinas o con análogos de insulina.
Debe tenerse cuidado para evitar que entren alcohol u otros desinfectantes en la solución de insulina.
6.3 Período de validez
Insuman Infusat 100 UI/ml en un vial
3 años.
La insulina contenida en el depósito de la bomba puede utilizarse hasta 2 semanas. Periodo de validez después del primer uso del vial
El producto se puede conservar durante un máximo de 4 semanas por debajo de 25ºC, y protegido de la luz y el calor directo.
Mantener el vial en el embalaje exterior para protegerlo de la luz.
Se recomienda anotar en la etiqueta la fecha de la primera utilización del vial.
6.4 Precauciones especiales de conservación
Viales sin abrir
Conservar en nevera (entre 2ºC y 8ºC). No congelar.
No colocar el Insuman Infusat cerca del compartimento del congelador o junto a un acumulador de frío. Conservar el vial en el embalaje exterior para protegerlo de la luz.
Viales abiertos
Para las condiciones de conservación tras la primera apertura del medicamento, ver sección 6.3.
6.5 Naturaleza y contenido del envase
Insuman Infusat 100 UI/ml en un vial
10 ml de solución en un vial (vidrio incoloro del tipo 1), con una cápsula de cierre (aluminio) con pestaña, con un tapón (caucho clorobutílico (tipo 1)) y cubierta extraíble (polipropileno).
Se presenta en envases de 3 viales.
6.6 Precauciones especiales de eliminación y otras manipulaciones
Insuman Infusat 100 UI/ml en un vial
Insuman Infusat sólo tiene que usarse si la solución es transparente, incolora, carece de partículas sólidas visibles y tiene un aspecto acuoso.
Para su uso en una bomba de infusión, Insuman Infusat en un vial se carga en el cartucho estéril de la bomba.
Este cartucho sólo debe usarse una vez.
Antes del uso, Insuman Infusat debe mantenerse a temperatura ambiente durante 1 a 2 horas. Deben eliminarse las burbujas de aire que se formen antes de empezar la infusión (ver el manual de uso de la bomba).
Si la bomba funciona mal, la solución puede extraerse del cartucho y pasarse a una jeringa para inyección
(adecuada para una insulina de 100 UI/ml) para su inyección.
Insuman Infusat no se debe usar en bombas peristálticas con tubos de silicona. Para conocer las contraindicaciones relacionadas con el uso de las bombas de insulina, ver el manual técnico.
Debe recordarse que la solución de insulina neutra precipita a un pH aproximado entre 4,5 y 6,5. Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de
medicación entre insulina humana y otras insulinas (ver sección 4.4).
La eliminación del medicamento no utilizado y de todos los materiales que hayan estado en contacto con él, se realizará de acuerdo con las normativas locales.
7. TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
Sanofi-Aventis Deutschland GmbH, D-65926 Frankfurt am Main, Alemania
8. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/97/030/053
9. FECHA DE LA PRIMERA AUTORIZACIÓN/RENOVACIÓN DE LA AUTORIZACIÓN
Fecha de la primera autorización: 21 Febrero 1997
Fecha de la última revalidación: 21 Febrero 2007
10. FECHA DE LA REVISIÓN DEL TEXTO
La información detallada de este medicamento está disponible en la página web de la Agencia Europea del Medicamento: http://www.ema.europa.eu/
1. NOMBRE DEL MEDICAMENTO
Insuman Implantable 400 UI/ml solución para perfusión.
2. COMPOSICIÓN CUALITATIVA Y CUANTITATIVA
Un mililitro contiene 400 UI de insulina humana* (equivalente a 14 mg).
Un vial de 10 ml contiene una solución de 4.000 UI de insulina. Una UI (Unidad Internacional)
corresponde a 0,035 mg de insulina humana anhidra.
Insuman Implantable es una solución de insulina neutra (insulina regular).
*La insulina humana se obtiene por tecnología de ADN recombinante en Escherichia coli. Para consultar la lista completa de excipientes, ver sección 6.1.
3. FORMA FARMACÉUTICA
Solución para perfusión (perfusión). Solución transparente, incolora.
4. DATOS CLÍNICOS
4.1 Indicaciones terapéuticas
Insuman Implantable está indicada para el tratamiento de pacientes adultos con diabetes mellitus tipo 1, que no pueden ser controlados con el tratamiento de insulina subcutánea (incluyendo la bomba) y que de otra forma, presentan frecuentes e inexplicables hiper- e hipoglucemias graves.
4.2 Posología y forma de administración
La prescripción de este medicamento está restringida a centros certificados por Medtronic con una formación adecuada en el uso de la bomba implantable Medtronic MiniMed.
El uso de Insuman Implantable debe ser supervisado por un médico con experiencia en diabetes y competente a la hora de usar insulina intraperitoneal.
Posología
Los niveles de glucemia deseados y la pauta posológica deben determinarse de manera individual y ajustarse de acuerdo con la dieta, actividad física y estilo de vida del paciente. A veces, durante algunas
semanas después de la implantación de la bomba, se requieren ajustes frecuentes de la dosis de insulina
bajo estricta supervisión médica.
La bomba no está conectada a un glucómetro, y por tanto, se aconseja que los pacientes practiquen un buen autocuidado de la diabetes y controlen por lo menos cuatro veces al día, sus propios niveles de glucosa en sangre para detectar un posible mal funcionamiento de la bomba, monitorizar el control glucémico y determinar las dosis de insulina necesarias.
Dosis diarias y tiempos de administración
No existen reglas fijas sobre la pauta posológica de insulina. Además de infundirse continuamente la dosis diaria de insulina (“velocidad basal”) a través de la bomba implantable, el resto de la dosis diaria de insulina, se administra por el paciente, usando la misma bomba, como un bolo antes de las comidas. Las necesidades metabólicas basales representan el 40 al 60% de las necesidades diarias totales. Los cambios en las dosis basales y en bolo son controladas por medio de una unidad portátil (Comunicador Personal de
la Bomba, CPB) que se comunica con la bomba a través de ondas de radio. Las instrucciones de manejo detalladas sobre la bomba implantable, sus funciones y las precauciones de seguridad detalladas, están descritas en el Manual del Médico, que acompaña a la bomba de perfusión.
Tiempo de recarga de la bomba de insulina
El procedimiento de recarga se debe realizar cada 40 a 45 días. El tiempo entre dos procedimientos de recarga no puede exceder los 45 días por razones de estabilidad e uso de la insulina. Los pacientes pueden requerir procedimientos de recarga más frecuentes en función de sus necesidades de insulina.
Cambio a Insuman Implantable
Pueden ser necesarios ajustes de la pauta posológica cuando los pacientes cambian de una preparación de insulina a otra. Esto aplica, por ejemplo, cuando se cambia de:
una insulina animal (especialmente una insulina bovina) a una insulina humana,
una preparación de insulina humana a otra,
un régimen con insulina regular únicamente a uno con una insulina de larga duración.
La necesidad de un ajuste en la dosis (p.ej. una reducción) se pondrá de manifiesto inmediatamente después de la transferencia.
Alternativamente, puede surgir de forma gradual en un periodo de varias semanas.
Si se cambia de una insulina animal a una insulina humana, la reducción de la dosis puede ser necesaria de forma especial en pacientes que:
ya estaban controlados con niveles de glucosa en sangre relativamente bajos,
tienen una tendencia a la hipoglucemia,
previamente han requerido dosis elevadas de insulina debido a la presencia de anticuerpos anti- insulina.
Se recomienda un estrecho control metabólico durante la transición y durante las semanas iniciales siguientes. En pacientes que requieren dosis altas de insulina debido a la presencia de anticuerpos de insulina, se debe considerar hacer esta transición bajo supervisión médica en un hospital o ambiente similar.
Ajuste secundario de la dosis
La mejora del control metabólico puede dar lugar a una mayor sensibilidad a la insulina, con la reducción consiguiente de las necesidades de ésta. Puede requerirse asimismo un ajuste de la dosis, por ejemplo:
- si se produce un cambio en el peso del paciente,
- si cambia el estilo de vida del paciente,
- si aparecen otras circunstancias que puedan inducir una mayor sensibilidad a la hipo- o hiperglucemia (ver sección 4.4).
Poblaciones especiales
Pacientes de edad avanzada (≥ 65 años)
En pacientes de edad avanzada, el deterioro progresivo de la función renal puede producir una disminución constante de las necesidades de insulina.
Insuficiencia renal
En pacientes con insuficiencia renal, las necesidades de insulina podrían reducirse debido al reducido metabolismo de insulina.
Insuficiencia hepática
En pacientes con insuficiencia hepática grave, las necesidades de insulina podrían disminuir debido a la reducida capacidad para la gluconeogénesis y el reducido metabolismo de insulina.
Población pediátrica
No se dispone de datos. Por tanto, la seguridad y eficacia de Insuman Implantable (uso intraperitoneal) no ha sido establecida en pacientes pediátricos. Insuman Implantable está contraindicado en pacientes que no han alcanzado el tamaño adulto (ver sección 4.3 y 4.4).
Forma de administración
Insuman Implantable será usada sólo con la bomba implantable Medtronic MiniMed.
Insuman Implantable es únicamente para uso intraperitoneal. Están contraindicadas otras rutas de administración (p.ej. inyección).
Insuman Implantable ha sido diseñado solo para uso intreperitoneal con la bomba implantable Medtronic
MiniMed y que libera insulina directamente a la cavidad intraperitoneal.
Insuman Implantable no debe usarse con otro tipo de bombas (externas o implantables) que no sean la bomba implantable Medtronic MiniMed o cualquier otro dispositivo médico incluyendo jeringas (ver
sección 6.6).
Recarga de la bomba
El proceso de llenado de la bomba debe realizarse usando una técnica estéril y debe tener lugar en centros certificados por Medtronic. La recarga del reservorio debe ser realizado por personal formado y
cualificado según las instrucciones suministradas por el fabricante de la bomba. Deben seguirse los
Procedimientos Estériles Normalizados de trabajo de las Instituciones Sanitarias para preparaciones sobre la piel para evitar la contaminación microbiana e infecciones. Antes de llenar el reservorio de la bomba, todas las soluciones que vayan a entrar en la misma serán debidamente desgasificadas para evitar la agregación de insulina y una liberación disminuida. Los viales de insulina deben ser retirados de la nevera y almacenados a temperatura ambiente y dentro del cartonaje externo para protegerlos de la luz, como mínimo 4 horas antes de su uso y no más de 24 horas. La solución de insulina debe ser desgasificada según el procedimiento de desgasificación descrito en el Manual del Médico.
En este proceso de llenado, la insulina restante debe ser retirada de la bomba y ésta debe llenarse con nueva insulina. El reservorio debe ser completamente recargado (aproximadamente 15 ml o 6.000
unidades de Insuman Implantable), independientemente de las necesidades del paciente. La insulina
residual y la nueva insulina se deben pesary apuntar su peso en la hoja de cálculo de la recarga y calcular el criterio preciso de llenado. Para más detalles sobre el manejo, ver la sección 6.6 y las instrucciones suministradas por el Manual del Médico.
Lavado de la bomba
Todas las soluciones que vayan a entrar en la bomba deben ser desgasificadas adecuadamente antes del llenado del reservorio de la bomba para evitar la agregación de insulina y la liberación disminuida.
El proceso de limpieza para disolver los depósitos de insulina, utiliza una solución de hidróxido de sodio
0,1 M, así como un mecanismo de bombeo y el catéter puerto temporal. Se recomienda realizar este proceso de limpieza cada 6 meses.
Este lavado de la bomba puede realizarse antes, por ejemplo si se detecta una liberación inferior en un procedimiento de llenado o si se sospecha de un control insuficiente de glucosa en sangre. Deben
realizarse procedimientos de diagnóstico para comprobar si el problema es debido a la bomba o al catéter.
Cuando una liberación insuficiente de insulina se debe a una oclusión en el catéter, se puede lavar el catéter puerto lateral con 5-10 ml de una solución tampón estéril de lavado.
Cuando una liberación insuficiente se debe a un problema con la bomba, se debe realizar el procedimiento de lavado.
Para más detalles en el manejo, ver la sección 6.6 y las instrucciones que aporta el manual del médico.
Insuman implantable es una formulación de alta concentración de insulina
Insuman implantable contiene 400 UI de insulina en cada ml.
Se debe comprobar antes de su uso, la etiqueta del vial de insulina para asegurarse que es la insulina adecuada para la vía de administración que se pretende usar.
Los pacientes deben ser informados sobre la alta concentración de insulina del Insuman Implantable (400
U.I/ml), comparada con otras insulinas en viales o cartuchos (normalmente 100 UI/ml).
Mezcla de la insulina
Insuman Implantable no debe mezclarse con ninguna otra insulina o análogo a la insulina.
4.3 Contraindicaciones
Insuman Implantable
Hipersensibilidad al principio activo o a cualquiera de los excipientes incluidos en la sección 6.1. Otras rutas de administración (p.ej. inyección).
Bomba implantable Medtronic MiniMed
Hipersensibilidad a la aleación de titanio, polisulfona o materiales de silicona usados en los componentes implantados de la bomba.
El uso de otros medicamentos con insulina en la bomba implantable Medtronic MiniMed.
El uso en pacientes pediátricos que no han alcanzado el tamaño adulto, debido al gran tamaño de la bomba (ver sección 4.2 y 4.4).
La implantación de la bomba en los pacientes que residen permanentemente en altitudes superiores a los
2.439 metros (8.000 pies) (ver sección 4.4).
4.4 Advertencias y precauciones especiales de empleo
Trazabilidad
Con objeto de mejorar la trazabilidad de los medicamentos biológicos, el nombre y el número de lote del medicamento administrado deben estar claramente registrados.
La bomba implantable Medtronic MiniMed no debe ser implantada en pacientes con condiciones médicas o mentales que les haga incapaces de programar modificaciones a la bomba basadas en las lecturas de glucosa o tomar acciones correctivas adecuadas ante problemas con el sistema de la bomba.
Los pacientes implantados con una bomba implantable Medtronic MiniMed deben recibir una formación integral en el uso de la bomba, y en las acciones necesarias en caso de enfermedad, hipoglucemia e hipergucemia, o fallo de la bomba. El paciente debe leer y seguir las instrucciones del Manual del Paciente, que acompaña a la bomba para perfusión. Para más detalles en el manejo, ver sección 6.6.
Técnica de diagnóstico de imagen médica
No se debe implantar la bomba implantable Medtronic MiniMed en pacientes que esperen necesitar IRM
frecuentes o rutinarias o terapias por ultrasonidos.
Hipersensibilidad
Los pacientes con hipersensibilidad a Insuman Implantable para los que no hay un preparado mejor tolerado disponible, sólo deben continuar el tratamiento bajo una estrecha supervisión médica y si es
necesario, en combinación con un tratamiento antialérgico.
Se recomienda a los pacientes con alergia a la insulina animal, que se sometan al test cutáneo
intradérmico previo a su cambio a Insuman Implantable, ya que podrían experimentar reacciones inmunológicas cruzadas.
Si el control de la glucemia es insuficiente o si el paciente muestra tendencia a episodios hiper- o hipoglucémicos, antes de considerar el ajuste de la dosis de insulina se debe revisar el cumplimiento del régimen del tratamiento prescrito por parte del paciente y todos los demás factores relevantes. Hipoglucemia
Puede producirse hipoglucemia si la dosis de insulina es demasiado alta en relación con las necesidades de insulina.
No se observó liberación en exceso de insulina clínicamente relevante durante un periodo de 4 años de evaluación de la bomba implantable Medtronic MiniMed; sin embargo, esto no excluye la posibilidad que ocurra este hecho.
En caso de hipoglucemia severa, los pacientes deben contactar inmediatamente con su médico entrenado para realizar revisiones de la bomba y entonces la bomba debe ser revisada por el médico ante una posible oclusión del catéter, que diera lugar a una acumulación de insulina con la correspondiente liberación de esta insulina acumulada (ver sección 6.6).
Durante el proceso de rellenado, una cantidad muy pequeña de insulina puede depositarse a nivel subcutáneo, resultando posiblemente en hipoglucemia. Los pacientes deben ser informados de monitorizar estrechamente los niveles de glucosa en sangre en los días de rellenado (ver sección 6.6).
Hay que tener especial cuidado, y se recomienda monitorizar estrechamente la glucemia, en pacientes en los cuales los episodios hipoglucémicos puedan tener especial relevancia clínica, como los pacientes con estenosis significativa de las arterias coronarias o de los vasos sanguíneos que irrigan el cerebro (riesgo de complicaciones cardíacas o cerebrales de la hipoglucemia), así como en pacientes con retinopatía proliferativa, especialmente si no se han tratado con fotocoagulación (riesgo de amaurosis transitoria subsiguiente a la hipoglucemia).
Los pacientes deben conocer las circunstancias en que los síntomas de aviso de hipoglucemia se ven reducidos. Los síntomas de aviso de la hipoglucemia pueden verse modificados, ser menos pronunciados o estar ausentes en ciertos grupos de riesgo. Éstos incluyen a los pacientes:
- cuyo control glucémico ha mejorado notablemente,
- en los que la hipoglucemia se desarrolla gradualmente,
- de edad avanzada,
- después de cambiar de una insulina de origen animal a una insulina de origen humano,
- que presentan una neuropatía autónoma,
- con un largo historial de diabetes,
- que padecen una enfermedad psiquiátrica,
- que reciben tratamiento simultáneo con determinados medicamentos (ver sección 4.5). Estas situaciones pueden ocasionar una hipoglucemia grave (y posiblemente la pérdida del
conocimiento) antes de que el paciente sea consciente de su hipoglucemia.
Si se observan valores normales o disminuidos de hemoglobina glucosilada, hay que
considerar la posibilidad de que existan episodios recurrentes e inadvertidos (especialmente nocturnos) de hipoglucemia.
El cumplimiento por parte del paciente de la pauta posológica y el régimen dietético, la correcta administración de insulina y el reconocimiento de los síntomas de hipoglucemia, son esenciales para reducir el riesgo de hipoglucemia. Los factores que incrementan la susceptibilidad a la hipoglucemia requieren una monitorización estrecha particular y pueden necesitar ajuste de la dosis. Entre ellos se cuentan:
- la sensibilidad a la insulina mejorada (p.ej. al eliminar factores de estrés),
- el ejercicio físico desacostumbrado, aumentado o prolongado,
- una enfermedad intercurrente (p.ej. vómitos, diarrea),
- ingesta inadecuada de alimentos,
- omisión de comidas,
- consumo de alcohol,
- ciertos trastornos de descompensación del sistema endocrino (p.ej. hipotiroidismo e insuficiencia adrenocortical o de la pituitaria anterior),
- el tratamiento de forma concomitate con otros medicamentos (ver sección 4.5).
Hiperglucemia
Se sabe que cuando la insulina es sometida a un estrés químico y/o físico (p.ej. un aumento de temperatura y agitación), puede formar agregados, fibrillas y estructuras parecidas a un gel. Esto puede dar lugar a una obstrucción de la bomba implantable y a una liberación inferior de insulina. Si hay un mal funcionamiento del sistema de la bomba, se puede desarrollar en horas hiperglucemia, cetoacidosis o coma. Tan pronto como el paciente note un aumento rápido en los niveles de glucosa en sangre, y que no responda a una dosis en bolo de insulina, un médico entrenado para realizar revisiones de la bomba, debe vigilar la posibilidad de una obstrucción en la bomba.
El paciente debe corregir una hiperglucemia resistente con una dosis estándar de insulina por vía subcutánea.
Lavado de la bomba para evitar la liberación insuficiente de insulina
Para evitar la liberación de una menor cantidad de insulina que puede ocurrir cuando se almacenan depósitos de insulina en el mecanismo de bombeo dentro de la bomba, se recomienda seguir el proceso de enjuague cada 6 meses. El aclaramiento se puede realizar antes, por ejemplo, cuando se sospecha del potencial de liberación insuficiente basado en una precisión calculada de rellenado de menos del 85 %. El riesgo de liberación insuficiente de insulina por la Bomba Implantable Medtronic MiniMed, puede resultar en un aumento en el uso de la insulina diaria programada, en una dificultad para mantener la normoglucemia, en hiperglucemia resistente, y en una disminución constante en la precisión de rellenado. Por favor ver la sección 6.6 y el Manual del Médico, que describen cómo diagnosticar posibles problemas en el sistema de bombeo y que pueden causar una liberación de insulina insuficiente, y cómo corregir y prevenir la misma.
La mayoría de las reacciones adversas asociadas con la Bomba Implantable de Medtronic MiniMed se pueden prevenir mediante el procedimiento de lavado por parte de los médicos. Los pacientes deben practicar un buen autocuidado de la diabetes y comprobar su glucosa en sangre al menos 4 veces al día para detectar y prevenir la hiperglucemia y una posible cetoacidosis diabética debida a la liberación insuficiente de la bomba.
El paciente juega un papel significativo en el diagnóstico y la corrección de la hiperglucemia vinculada a problemas de rendimiento de la bomba. En caso de cambio en el rendimiento de la bomba, el paciente
será capaz de detectar un cambio en los niveles de glucosa en la sangre.
En caso de mal funcionamiento de la bomba, los pacientes deben tener siempre dispositivos de inyección disponibles (jeringa o pluma) e insulina adecuada para la inyección subcutánea.
Viajes
La Bomba Implantable Medtronic MiniMed no está diseñada para usarse a alturas superiores a los 2439 metros (8000 pies) o por debajo de los 7,6 metros (25 pies). El uso de la bomba a estas altitudes puede dar lugar a una liberación de insulina por exceso o liberación insuficiente de insulina.
Los pacientes que residen permanentemente a alturas superiores a los 2439 metros (8000 pies) no deben ser implantados con la bomba (ver sección 4.3).
Los pacientes que planeen residir o viajar (excepto los aviones comerciales a presión) a alturas superiores
a los 2439 metros (8000 pies) o sumergirse por debajo de los 7,6 metros (25 pies), deben ser informados de las acciones a seguir. El depósito de la bomba y el catéter puerto lateral deben ser vaciados de insulina
y los pacientes deben administrarse a sí mismos la insulina a través de inyecciones subcutáneas durante la
duración del viaje y hasta que se vuelva a llenar el depósito de su bomba.
El paciente debe ser informado por el médico sobre lo que se necesita hacer en caso de desplazamiento, por ejemplo, qué hacer en caso de un mal funcionamiento de la bomba, la disponibilidad de la insulina y la facilidad de sustituir la insulina, además de a quién contactar en caso de emergencia. El paciente también debe estar provisto de medios alternativos de suministro de insulina, por ejemplo, proporcionar al paciente con 100 UI / ml de insulina, dispositivos y suministros para inyecciones subcutáneas.
Infección en la cavidad de la bomba
Todos los procesos deben realizarse bajo condiciones de esterilidad. Para evitar la contaminación microbiana e infección, se debe realizar una preparación aséptica de la piel de acuerdo con los
procedimientos de trabajo estériles estándares de las instituciones sanitarias. Además, se requieren
medidas profilácticas con antibiótico antes y después de la implantación de la bomba para reducir el riesgo de infección en la cavidad de la bomba. De no hacerlo así, puede resultar en una infección en la
cavidad de la bomba y su consiguiente extirpación (ver sección 4.8).
Erosión de la piel
La bomba implantable puede erosionar a través de la piel, resultando en una infección en la zona del implante y en una extirpación de la bomba. El riesgo de erosión de la piel en la zona del implantación de
la bomba, puede reducirse seleccionando la zona del implantación apropiada, manteniendo una buena
técnica de esterilidad durante el proceso de implantación, con un tratamiento profiláctico con antibióticos y llevando continuamente una faja abdominal hasta que se haya formado la cápsula (alrededor de un mes) (ver sección 4.8).
Cicatrización anormal
Después de la implantación del dispositivo, puede tener lugar en la zona quirúrgica de incisión, una cicatrización anormal. Esto puede reducirse si se lleva continuamente una faja abdominal hasta que la cápsula se ha formado (alrededor de un mes) y limitando las actividades del paciente inmediatamente después del implante del dispositivo.
Esteatosis hepática focal
Se ha observado esteatosis hepática focal después de la administración de insulina a través de la vía intraperitoneal, cuando el catéter se ha posicionado muy cerca o en la cápsula hepática. Después de
interrumpir la perfusión de insulina o después de la retirada o recolocación del catéter peritoneal, la esteatosis hepática focal parece ser reversible y sin consecuencias clínicas (ver sección 4.8).
Anticuerpos anti-insulina
Se ha notificado la presencia de anticuerpos en pacientes después del tratamiento con la Bomba
Implantable Medtronic MiniMed. La administración de insulina a través de la vía intraperitoneal es probable que cause la formación de anticuerpos anti-insulina. La presencia de dichos
anticuerpos anti-insulina puede necesitar un ajuste en la dosis de insulina para corregir la tendencia a la hiper- o hipoglucemia (ver sección 4.8).
Enfermedades intercurrentes
Las enfermedades intercurrentes requieren una monitorización intensificada del metabolismo. En muchos casos, está indicada la realización de análisis de orina para detectar la presencia de cuerpos cetónicos y a
menudo es necesario ajustar la dosis de insulina, siendo frecuente que aumente la necesidad de la misma.
Los pacientes con diabetes del tipo 1 deben continuar consumiendo al menos una pequeña cantidad de carbohidratos (comida o bebida) de forma periódica, aun cuando sean incapaces de comer o coman sólo
un poco, o padezcan vómitos, etc., y nunca deben omitir completamente la insulina.
Errores de medicación
Se han notificado errores de medicación, implicando confusiones entre formulaciones de Insuman subcutáneas u otras insulinas subcutáneas. Se debe comprobar siempre el etiquetado de insulina antes de cada administración para evitar errores de medicación entre Insuman Implantable y otras insulinas (ver sección 6.6).
Población pediátrica
Debido al gran tamaño de la bomba implantable, el uso de Insuman Implantable está contraindicado en pacientes pediátricos que no han alcanzado el tamaño adulto (ver sección 4.2 y 4.3).
Sodio
Este medicamento contiene menos de 23 mg de sodio (1mmol) por unidad de dosis; esto es, esencialmente “exento de sodio”.
4.5 Interacción con otros medicamentos y otras formas de interacción
Diversas sustancias afectan al metabolismo de la glucosa y pueden requerir el ajuste de la dosis de insulina humana.
Entre las sustancias que pueden intensificar el efecto de disminución de la glucosa en sangre e incrementar la susceptibilidad a la hipoglucemia se incluyen los medicamentos antidiabéticos orales, los inhibidores de la enzima convertidora de angiotensina (ECA), la disopiramida, los fibratos, la fluoxetina, los inhibidores de la enzima monoamino-oxidasa (MAO), la pentoxifilina, el propoxifeno, los salicilatos y los antibióticos del tipo de las sulfonamidas.
Entre las sustancias que pueden reducir el efecto de disminución de la glucosa en sangre se incluyen los corticosteroides, el danazol, el diazóxido, los diuréticos, el glucagón, la isoniazida, los estrógenos y los progestágenos (p.ej. en los anticonceptivos orales), los derivados de fenotiacina, la somatropina, los medicamentos simpaticomiméticos (p.ej. epinefrina [adrenalina], salbutamol, terbutalina), las hormonas tiroideas, los inhibidores de la proteasa y los antipsicóticos atípicos (por ejemplo: olanzapina y clozapina).
Los betabloqueantes, la clonidina, las sales de litio o el alcohol pueden potenciar o debilitar el efecto de disminución de la glucosa en sangre de la insulina. La pentamidina puede provocar hipoglucemia que algunas veces puede ir seguida de una hiperglucemia.
Además, bajo la influencia de medicamentos simpaticolíticos como los betabloqueantes, la clonidina, la guanetidina y la reserpina, los signos de contrarregulación adrenérgica pueden ser reducidos o ausentes.
4.6 Fertilidad, embarazo y lactancia
Embarazo
No se dispone de datos clínicos sobre embarazos expuestos a insulina humana administrada por vía subcutánea. La insulina no atraviesa la barrera placentaria.
No se ha establecido el perfil de seguridad en el embarazo para Insuman Implantable administrado a través de la bomba intraperitoneal.
Las mujeres con posibilidad de quedarse embarazadas, las que tienen implantada una bomba, o las candidatas, deben informar a su médico si contemplan la posibilidad el embarazo.
Se debe prestar atención en la prescripción a mujeres embarazadas. No se debe usar Insuman Implantable durante el embarazo, a no ser que la condición clínica de la mujer requiera tratamiento con Insuman Implantable.
Es esencial que las pacientes con diabetes preexistente o gravídica mantengan un buen control metabólico durante la gestación. Las necesidades de insulina pueden disminuir durante el primer
trimestre y generalmente aumentan durante el segundo y tercer trimestre. Inmediatamente después del parto, las necesidades de insulina disminuyen de forma rápida (aumento del riesgo de hipoglucemia),
siendo esencial una monitorización cuidadosa de la glucosa.
Lactancia
No se espera que se produzcan efectos sobre el lactante. Insuman Implantable se puede utilizar durante el período de lactancia. Las mujeres en periodo de lactancia pueden necesitar ajustes en la dosis de insulina y en la dieta.
Fertilidad
No se dispone de datos clínicos o datos en animales sobre fertilidad de hombres o mujeres con insulina humana.
4.7 Efectos sobre la capacidad para conducir y utilizar máquinas
La capacidad de concentración y de reacción del paciente puede verse afectada como consecuencia de una hipoglucemia o una hiperglucemia o, por ejemplo, como consecuencia de un trastorno visual. Esto puede constituir un riesgo en situaciones en que estas capacidades sean de especial importancia (p.ej. conducir o utilizar máquinas).
Se debe advertir a los pacientes que adopten precauciones para evitar una hipoglucemia mientras conducen. Esto es particularmente importante en aquellos pacientes con ausencia o reducción de la capacidad de percibir los síntomas de aviso de hipoglucemia, o que padecen episodios frecuentes de hipoglucemia. Se debe considerar la conveniencia de conducir o utilizar máquinas en estas circunstancias.
4.8 Reacciones adversas
Resumen del perfil de seguridad
La hipoglucemia, que es, por lo general, la reacción adversa más frecuente de la terapia con insulina, puede producirse si la dosis de insulina es muy elevada en relación con las necesidades de la misma. La
frecuencia de esta reacción varía en función de la población de pacientes y las pautas de dosis.
Tabla de reacciones adversas:
Tras la experiencia adquirida en un estudio comparativo en fase III de 6 meses (HUBIN_L_05335) con Insuman Implantable administrada a través de la Bomba Implantable Medtronic MiniMed en 84 pacientes con edades de 26-80 años (ver sección 5.1) y tras la experiencia clínica con insulina humana 100 UI/ ml y
40 UI/ml, se han observado las siguientes reacciones adversas.
Las siguientes reacciones adversas procedentes de investigaciones clínicas se describen a continuación utilizando la el sistema de clasificación de órgano y en orden decreciente: muy frecuentes (≥1/10); frecuentes (≥1/100 a <1/10); poco frecuentes (≥1/1.000 a <1/100); raras (≥1/10.000 a <1/1.000); muy raras (<1/10.000), no conocidas (no puede estimarse a partir de los datos disponibles).
Las reacciones adversas se presentan en orden decreciente de gravedad dentro de cada frecuencia.
Tabla 1: Reacciones adversas observadas en el estudio HUBIN_L_05335 con insulina humana 400 UI/ml y con la experiencia clínica con insulina humana 100 UI/ ml y 40 UI/ml.
| Clasificación de órganos del sistema MedDRA | Frecuentes | Poco frecuentes | No conocidas |
| Trastornos del sistema inmunológico | Shock | Reacciones inmediatas de tipo alérgico (hipotensión, edema angioneurótico, broncospasmo, reacciones cutáneas generalizadas); Anticuerpos anti-insulina. | |
| Trastornos del metabolismo y de la nutrición | Hiperglucemia; Hipoglucemia; Convulsiones hipoglucémicas, Pérdida de la consciencia hipoglucémica; Cetosis Edema | Retención de sodio | |
| Trastornos del sistema nervioso | Coma hipoglucémico | ||
| Trastornos oculares | Retinopatía proliferativa; Retinopatía diabética; Trastorno visual | ||
| Trastornos hepatobiliares | Esteatosis focal hepática (1) |
(1) Reacción adversa observada con una insulina humana semi-sintética (400UI/ ml).
Las reacciones adversas relacionadas siguientes se han notificado con el uso de la Bomba Implantable
Medtronic MiniMed en dos estudios de fase III (ver sección 5.1).
Tabla 2: Reacciones adversas y reclamaciones técnicas del producto observadas en el sistema de liberación (incluyendo reacciones adversas relacionadas con la cirujía de implantación y/o con el mantenimiento del dispositivo).
| Clasificación de órganos del sistema MedDRA | Frecuentes |
| Infecciones e infestaciones | Infección en el lugar de implante (ver sección 4.4) |
| Trastornos gastrointestinales | Dolor abdominal Hernia umbilical |
| Trastornos de la piel y del tejido subcutáneo | Erosión de la piel en el lugar de implante de la bomba (ver sección 4.4) |
| Trastornos generales y condiciones del lugar de administración | Oclusión del dispositivo Dolor en la zona del catéter |
| Cirujía y procedimientos médicos | Cambio del dispositivo sanitario debido a un mal funcionamiento del dispositivo Obstrucción del dispositivo |
Descripción de una selección de reacciones adversas
Trastornos del sistema inmunológico
Las reacciones inmediatas de tipo alérgico a la insulina o los excipientes pueden ser potencialmente mortales.
Anticuerpos anti-insulina: los datos limitados de un ensayo clínico con la administración intraperitoneal de Insuman Implantable no sugieren que los niveles elevados de anticuerpos anti-insulina se asocien comúnmente con el síndrome de anticuerpos a la insulina o con reacciones adversas graves (ver sección
4.4).
Trastornos del metabolismo y de la nutrición
Las crisis hipoglucémicas graves, especialmente si muestran un patrón recurrente, pueden producir lesiones neurológicas. Los episodios hipoglucémicos prolongados o graves pueden ser potencialmente
mortales.
En muchos pacientes, los signos y síntomas de neuroglucopenia se predicen por signos de contrarregulación adrenérgica. En general, cuanto mayor y más rápido es el descenso de la glucemia, más marcado es el fenómeno de contrarregulación y sus síntomas.
La insulina puede ocasionar retención de sodio y edema, especialmente si el tratamiento insulínico intensivo mejora un control metabólico previo deficiente.
Trastornos oculares
Un cambio importante en el control de la glucemia puede provocar un trastorno visual temporal, debido a la alteración temporal de la turgencia y, por tanto, del índice de refracción del cristalino.
La mejora a largo plazo del control de la glucemia reduce el riesgo de progresión de la retinopatía diabética. Sin embargo, la intensificación de la terapia con insulina, con una mejora brusca del control de la glucemia, puede estar asociada con un deterioro temporal de la retinopatía diabética.
Trastornos hepatobiliares
La esteatosis hepática focal ha sido notificada en unos pocos pacientes que recibieron una insulina humana semi-sintética, cuando el catéter estaba muy cerca del hígado.
Cuando la punta del catéter se fija en la cápsula del hígado, la administración de insulina a través de la vía
intraperitoneal se asocia con un mayor riesgo de esteatosis hepática focal (ver sección 4.4).
Notificación de sospechas de reacciones adversas
Es importante notificar las sospechas de reacciones adversas al medicamento tras su autorización. Ello permite una supervisión continuada de la relación beneficio/riesgo del medicamento. Se invita a los
profesionales sanitarios a notificar las sospechas de reacciones adversas a través del sistema nacional de notificación incluido en el Anexo V.
4.9 Sobredosis
Síntomas
La sobredosis de insulina puede dar lugar a hipoglucemia grave y, en ocasiones, de larga duración y potencialmente mortal.
Medidas
Los episodios leves de hipoglucemia se pueden tratar normalmente con carbohidratos por vía oral, pudiéndose requerir ajustes de la pauta posológica del medicamento, de las pautas dietéticas o del
ejercicio físico.
Los episodios más graves con coma, crisis o trastornos neurológicos se pueden tratar con glucagón intramuscular/subcutáneo o con solución glucosada concentrada por vía intravenosa. Puede ser necesaria una ingesta mantenida de carbohidratos y someter al paciente a observación porque la hipoglucemia puede recurrir tras una aparente recuperación clínica.
El médico debe programar limitaciones específicas para la velocidad de administración de la insulina basal y para la cantidad de liberación de insulina en bolo. Estas limitaciones son necesarias para aportar cierto control sobre la habilidad del paciente en programar su régimen de insulina y evitar la posibilidad de sobredosis. Además, si los pacientes tratan de administrarse más de 2,5 veces de su cantidad máxima programada en bolo en el periodo de una hora, el CPB mostrará el mensaje “SOBREPASADO MAX POR HORA” y así alertar a los pacientes. Las instrucciones detalladas sobre la programación de estas limitaciones están incluidas en el Manual del Médico.
En caso de una hipoglucemia grave, la bomba deber ser revisada por el médico por una posible oclusión del catéter que pudiera dar lugar a una acumulación de insulina, con la consiguiente liberación de esta insulina acumulada (ver sección 4.4 y 6.6).
Durante el proceso de rellenado, una cantidad muy pequeña de insulina puede depositarse a nivel subcutáneo, resultando posiblemente en hipoglucemia. Los pacientes deben ser informados de que deben monitorizar estrechamente los niveles de glucosa en sangre durante los días de rellenado (ver sección
6.6).
5. PROPIEDADES FARMACOLÓGICAS
5.1 Propiedades farmacodinámicas
Grupo farmacoterapéutico: Fármacos usados para la diabetes, insulinas y análogos de acción rápida para inyección. Código ATC: A10AB01.
Mecanismo de acción
La insulina
- reduce los niveles de glucemia y favorece efectos anabólicos, además de reducir los efectos catabólicos,
- aumenta el transporte de glucosa a las células, así como la formación de glucógeno en los músculos y el hígado, y mejora la utilización del piruvato. Inhibe la glucogenólisis y la
gluconeogénesis,
- aumenta la lipogénesis en el hígado y el tejido adiposo e inhibe la lipólisis,
- favorece la captación de aminoácidos por las células y la síntesis de proteínas,
- aumenta la captación de potasio por las células.
Efectos farmacodinámicos
Se realizó un un ensayo clínico de 6 meses, ciego, aleatorizado, controlado (HUBIN_L_05335) para evaluar la eficacia clínica y seguridad de Insuman Implantable a través de la Bomba Implantable Medtronic MiniMed comparado con una insulina humana semi-sintética (400 UI/ ml), en 168 pacientes con diabetes mellitus tipo 1, que previamente habían sido tratados con una insulina humana semi- sintética. Antes de la implantación inicial de la bomba, el 72, 4% de estos pacientes habían sido tratados con una perfusión subcutánea continua de insulina (PSCI) y el 17, 8% con múltiples inyecciones subcutáneas. Las razones para iniciar una perfusión intraperitoneal continua de insulina (PIPCI) fueron diabetes inestable en un 62,7%, hipoglucemia en un 29, 2%, resistencia periférica a la insulina en un 5,
0% e hipoglucemia y diabetes inestable e un 3,1 %. Al inicio del estudio, la mitad de los pacientes fueron cambiados a Insuman Implantable, mientras que la otra mitad siguieron con una insulina humana semi-
sintética. La variable primaria fue el cambio en la HbA1c respecto al inicio y la precisión después de 4
ciclos de rellenado (162 ± 21 días). Según el cambio en los valores de HbA1c respecto al inicio, el control de la glucemia en los pacientes tratados con Insuman Implantable fue similar a la de los pacientes tratados
con insulina humana semi-sintética. (en la población por protocolo: -0,25 frente a -0,12; [95% CI: -0,36;
0,11]). Además, el uso de Insuman Implantable a través de una perfusión intraperitoneal continua de insulina resultó en un control glucémico estable en pacientes con diabetes mellitus tipo 1 (en la población por protocolo: reducción media: -0,25 ± 0,67; [95% CI: -0,36; 0,11]) y sin aumentar el riesgo de hipoglucemia grave, comparado con una insulina humana semi-sintética (14,3% frente a 13,1%). Insuman Implantable administrado a través de una perfusión intraperitoneal continua fue también similar a una insulina humana semi-sintética (400 UI/ ml), tal y como demostró el criterio de precisión de recarga después de 4 ciclos de recarga (en la población por protocolo: diferencia media: -3,15 ± 1,34; [95% CI: -
5,81; 0,50]).
Hubo un estudio controlado adicional de 12 meses, abierto, aleatorizado (MIP 310) para evaluar el efecto sobre el control glucémico y la frecuencia de hipoglucemia grave de la administración intraperitoneal de insulina frente a la administración subcutánea. Todos los pacientes eran nuevos a la insulina intraperitoneal y no habían mejorado su HbA1c en los tres meses de terapia insulínica intensiva con inyecciónes múltiples diarias o con pefusión subcutánea continua de insulina. El valor medio de HbA1c al inicio fue de 8,1 %. Los pacientes que se incluyeron en el grupo de una pefusión intraperitoneal continua de insulina, recibieron una insulina humana semi-sintética 400 UI/ml durante 180 días, seguidos de Insuman Implantable 400 UI/ml durante otros 180 días.
La administración intraperitoneal de insulina fue similar a la administración subcutánea, tal y como se demostró en el cambio del valor de HbA1c desde el inicio (para administración intrapeitoneal continua: el valor medio de HbA1c a día 360 fue 7,78 ± 1,04 frente a 8, 06 ± 0,77 al inicio; para la administración subcutánea: el valor medio de HbA1c a día 360 fue 8,19 ± 0,87 frente a 8,12 ± 0,76 al inicio).
5.2 Propiedades farmacocinéticas
En la literatura científica, las farmacocinéticas de insulina son generalmente descritas como reproducibles en pacientes con diabetes mellitus tipo 1, que reciben una perfusión intraperitoneal de insulina a corto y largo plazo.
La perfusión intraperitoneal continua de insulina resulta en picos de insulina libre en plasma más tempranos, más cortos y más altos, comparados con perfusión subcutánea continua de insulina en pacientes con diabetes mellitus tipo 1 y tipo 2.
La perfusión continua por vía intraperitoneal e intravenosa (datos combinados) resultaron en valores de Cmax de insulina libre en plasma más altos, que con múltiples inyecciones subcutáneas diarias y con una perfusión subcutánea continua de insulina a través de una bomba externa (datos combinados), en pacientes con diabetes mellitus tipo 1.
Todos los resultados sugieren que la perfusión intraperitoneal continua de insulina en pacientes con diabetes mellitus tipo 1, cuando se compara con la perfusión subcutánea continua de insulina y con inyecciones múltiple diarias, es más parecida a la farmacocinética observada de la insulina endógena.
No se espera ningún efecto de la comida en la Cmax, Tmax y en los valores AUC después de la administración PIPCI.
En el estudio en fase III (HUBIN_L_05335) en 10 pacientes con diabetes mellitus tipo 1, se evaluó el perfil farmacocinético de Insuman Implantable después de la administración intraperitoneal de insulina en bolo.
Absorción
Después de la administración intraperitoneal de 0, 15 UI/kg de Insuman Implantable, la Tmax media fue de
0,54 horas y una Cmax sérica de 210 ±129 microUI/ml.
El perfil farmacocinético medio se muestra en la figura 1.

200
150
100
50
0
0 1 2 3 4
T IME - hour
Figura 1: Perfil farmacocinético medio de insulina sérica en pacientes con diabetes mellitus tipo 1, después de una dosis de 0,15 UI/kg de Insuman Implantable.
Eliminación
Después de la administración intraperitoneal de 0,15 UI/kg de Insuman Implantable, la insulina se eliminó del plasma con una semivida media aparente de 2,7 horas.
5.3 Datos preclínicos sobre seguridad
Se estudió la toxicidad aguda tras la administración subcutánea en ratas. No se encontraron pruebas de efectos tóxicos.
No se realizaron ensayos no-clínicos que evaluaran el riesgo de toxicidad con Insuman Implantable 400
UI/ml a través de la vía intraperitoneal. Sin embargo, se realizaron tres estudios en ratas para evaluar el riesgo de toxicidad en la administración de insulina humana a través de la vía intraperitoneal. En un
estudio a dosis única en ratas, se administró una insulina humana semi-sintética en una formulación con
400 UI/ml y con idénticos excipientes a los de la formulación de Insuman Implantable 400 UI/ml a través de una inyección intraperitoneal. No se observaron síntomas clínicos, cambios macroscópicamente
visibles o irritaciones en la cavidad abdominal. En otro estudio, las ratas recibieron también la misma
insulina semi-sintética vía intraperitoneal a través de una mini-bomba de perfusión osmótica durante un periodo de hasta 6 semanas. No se observó esteatosis hepática. En el tercer estudio realizado en ratas diabéticas, la administración de otro tipo de insulina humana con una formulación muy similar a Insuman a través de la inserción de un catéter a la cápsula hepática, mostró que la administración intraperitoneal de una alta concentración local de insulina a nivel de la cápsula hepática, puede inducir una esteatosis hepática focal reversible.
6. DATOS FARMACÉUTICOS
6.1 Lista de excipientes
Fenol,
clorhidrato de zinc, trometamol, poloxámero 171, glicerol,
ácido clorhídrico (para ajuste de pH), hidróxido de sodio (para ajuste de pH),
agua para preparaciones inyectables.
6.2 Incompatibilidades
Este medicamento no debe mezclarse con otros.
Mezcla de insulinas
Insuman Implantable NO se debe mezclar con ninguna otra insulina o con análogos de insulina.
Se debe tener cuidado para evitar que entren alcohol u otros desinfectantes en la solución de insulina.
6.3 Período de validez
2 años.
Periodo de validez en la bomba: Hasta 45 días a 37ºC.
6.4 Precauciones especiales de conservación
Viales sin abrir:
Conservar en nevera (entre 2ºC y 8ºC). No congelar.
No colocar Insuman Implantable cerca del compartimento del congelador o junto a un acumulador de
frío.
Conservar el vial en el cartonaje exterior para protegerlo de la luz.
Periodo de validez en la bomba:
Para la estabilidad en uso, ver sección 6.3.
6.5 Naturaleza y contenido del envase
Vidrio incoloro (tipo 1) sellado con una cápsula de cierre hecha de aluminio, con una pestaña que se desprende y con un disco de seguridad insertado hecho de caucho clorobutílico.
Cada vial contiene 10 ml de solución.
Envases de 1 y 5 viales. Puede que solamente estén comercializados algunos tamaños de envases.
6.6 Precauciones especiales de eliminación y otras manipulaciones
Sólo debe usarse la solución si ésta es transparente, incolora o casi incolora y prácticamente libre de partículas sólidas visibles.
Se debe comprobar siempre la etiqueta de insulina antes de cada administración para evitar errores de medicación entre Insuman Implantable y otras insulinas (ver sección 4.4).
No debe usarse Insuman Implantable con ningún otro tipo de bomba (externa o implantable) que no sea la bomba implantable Medtronic MiniMed o con ningún otro dispositivo médico, incluyendo jeringas (ver sección 4.2).
Todos los procesos deben ser realizados usando una técnica estéril. Debe realizarse una preparación aséptica de la piel de acuerdo con los procedimientos estériles normalizados de trabajo de instituciones sanitarias para así evitar la contaminación microbiana e infección. De no hacerlo, puede tener lugar una infección en la cavidad de la bomba y la consiguiente extirpación de la bomba (ver sección 4.4).
Todas las soluciones que vayan a entrar en la bomba, deben ser adecuadamente desgasificadas antes de llenar el depósito de la bomba para evitar la agregación de insulina y la liberación insuficiente. Los viales de insulina deben ser retirados de la nevera y almacenados a temperatura ambiente en el cartonaje externo para proteger de la luz, durante un mínimo de 4 horas y un máximo de 24 horas antes de su uso, para asegurar la desgasificación eficiente siguiendo el procedimiento descrito en el Manual del Médico. De no desgasificar todos los fluidos adecuadamente, puede introducir aire en la bomba, causando la agregación de insulina una liberación insuficiente.
Recarga de la bomba
El depósito de la bomba almacena sobre 6.000 unidades de insulina y requiere un proceso de recarga cada
40 a 45 días por razones de estabilidad de la insulina en uso en la bomba, o antes en función de las necesidades de los pacientes.
Este proceso debería ser siempre programado por adelantado con el paciente con mensajes como
“depósito bajo” o “depósito vacío” del CPB.
Sólo Insuman Implantable que ha sido específicamente formulado para su uso con la Bomba implantable Medtronic MiniMed debe usarse para rellenar el depósito de la bomba estéril. Se necesitan 2 viales de Insuman Implantable (2 x 10 ml) para recargar completamente el depósito y excluir el aire para que no entre en el depósito de la bomba durante el proceso de recarga.
Cualquier insulina que no ha sido usada, deber ser eliminada según la normativa local y no debe ser reutilizada.
Para recargar el depósito, sólo se debe usar Insuman Implantable con el kit de recarga (jeringa y dispositivo de seguridad), agujas para la recarga, equipo suministrado por Medtronic MiniMed y la solución tampón para aclarado fabricada por Sanofi-Aventis Deutschland GmbH.
Durante el proceso de recarga, nunca empuje el émbolo de la jeringa de recarga para llenar la bomba. Cuando la aguja de recarga se encuentra adecuadamente situada en el orificio de llenado de la bomba, la aspiradora del depósito de la bomba extraerá pasivamente la insulina desde la jeringa al depósito de la bomba. Si la insulina no entra en la bomba, puede indicar que el depósito de la misma esté lleno todavía. También puede indicar que la aguja de recarga no está adecuadamente situada en la válvula de entrada de la bomba. Si forzamos la entrada de insulina, puede dar lugar a una liberación no intencionada al tejido subcutáneo alrededor del orificio de llenado de la bomba.
Durante el proceso de llenado, una cantidad muy pequeña de insulina puede depositarse a nivel subcutáneo, resultando posiblemente en hipoglucemia. Los pacientes deben ser informados de controlar
estrechamente en los días de llenado los niveles de glucosa en sangre.
Durante el proceso de recarga, es importante anotarla en una hoja de cálculo y calcular la precisión de la recarga para evaluar el funcionamiento del sistema. Una precisión de recarga calculada de menos de un
85% es indicativa de una liberación insuficiente de insulina.
En el Manual del Médico, se encuentran instrucciones detalladas sobre el proceso de llenado. Libración insuficiente de insulina
Se sospecha una libración insuficiente de insulina cuando:
El paciente notifica un aumento en el uso de insulina para mantener normoglucemia. Esto se puede verificar comprobando la historia diaria de insulina en el CPB en cada visita.
Si tiene lugar una hiperglucemia resistente.
Se calcula durante el proceso de recarga, una precisión de recarga de menos del 85%.
Si se muestra una liberación insuficiente de insulina o se sospecha durante un control de glucosa en sangre, se deben realizar procesos de diagnóstico para comprobar si el problema es debido a la bomba
(p.ej. mecanismo de bombeo atascado, reflujo) o al catéter (obstrucción del catéter).
El volumen de expulsión es un procedimiento de prueba para comprobar el funcionamiento de la bomba, mientras que el proceso de lavado del catéter, prueba la permeabilidad de dicho catéter. Un volumen de expulsión entre 0,42µ y 0,58 µ sin reflujo, es indicativo de una obstrucción del catéter.
Por otro lado, el volumen de expulsión fuera de los valores de este rango o si se detecta reflujo, es indicativo de un problema con la bomba.
Libración insuficiente de insulina debido a una obstrucción del catéter
Una libración insuficiente de insulina debido a una obstrucción del catéter puerto lateral puede ocurrir de forma abrupta o gradual. El uso de insulina y los síntomas clínicos pueden ser idénticos a los que ocurren por un problema con la bomba. Además, la formación de un biofilm sobre la tapa de catéter puerto lateral puede causar hipoglucemia latente ya que la insulina que está programada para un periodo de tiempo queda atrapada en el biofilm y se libera después de que se haya acumulado un volumen suficiente de insulina. Debe realizarse el proceso de lavado del catéter para limpiar la obstrucción.
El catéter se lava usando 5-10 ml de una solución tampón estéril de lavado.
Para recargar el depósito, sólo debe usarse Insuman Implantable con el kit de recarga (jeringa y dispositivo de seguridad), agujas para la recarga, equipo suministrado por Medtronic MiniMed y la solución tampón para aclarado fabricada por Sanofi-Aventis Deutschland GmbH.
El proceso de lavado del catéter debe sólo realizarse después de confirmar la medida del volumen de expulsión. De no hacerlo así, puede causar un daño permanente en la bomba.
Durante el proceso de lavado del catéter, se introducen manualmente en el catéter 13 unidades de insulina que serán recibidas por el paciente. El paciente debe monitorizarse estrechamente ante una posible hipoglucemia y administrar glucosa intravenosa o glucógeno según sea necesario.
Después de limpiar y recargar la bomba con insulina, sobre 13 unidades de la solución tampón estéril para limpieza quedarán en la parte distal del catéter puerto lateral. Dependiendo de los niveles de glucosa en sangre, debe programarse una cantidad en bolo apropiada de insulina para eliminar la solución tampón estéril para limpieza del catéter.
Los niveles de glucosa en sangre del paciente deben ser monitorizados cada 15 minutos después del aclarado. El paciente deberá ser dado de alta únicamente cuando los niveles de glucosa en sangre son
estables y están dentro del rango de seguridad.
Si el procedimiento de lavado no tiene éxito, se realiza normalmente un reemplazamiento quirúrgico del catéter.
En el Manual del Médico, se encuentran instrucciones detalladas sobre el proceso de lavado del catéter puerto lateral.
Libración insuficiente de insulina debido a un problema con la bomba
Para revertir esta condición, se realiza un proceso de lavado de la bomba.
El objetivo de este procedimiento es disolver los depósitos de insulina dentro del reservorio de la bomba, del mecanismo de bombeo y del catéter puerto lateral usando una solución estéril de 0,1 M de hidróxido de sodio suministrada por Medtronic MiniMed. Se recomienda realizar este proceso de lavado cada 6 meses o cuando sea necesario según el criterio de precisión de recarga.
Para recargar el depósito, sólo debe usarse Insuman Implantable con el kit de recarga (jeringa y llave), agujas para la recarga, ---suministrado por Medtronic MiniMed y la solución tampón para aclarado fabricada por Sanofi-Aventis Deutschland GmbH.
Si el procedimiento de lavado no reestablece el volumen de expulsión y una liberación precisa, se necesitará realizar otro procedimiento de lavado.
En el Manual del Médico, se encuentran instrucciones detalladas sobre el proceso de limpieza del catéter puerto lateral.
7. TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
Sanofi-Aventis Deutschland GmbH, D-65926 Frankfurt am Main, Alemania
8. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/97/030/202
EU/1/97/030/203
9. FECHA DE LA PRIMERA AUTORIZACIÓN/RENOVACIÓN DE LA AUTORIZACIÓN
Date of first authorisation: 21 February 1997
Date of latest renewal: 21 February 2007
10. FECHA DE LA REVISIÓN DEL TEXTO
La información detallada de este medicamento está disponible en la página web de la Agencia Europea del Medicamento: http://www.ema.europa.eu/
ANEXO II
A. FABRICANTE(S) DEL (DE LOS) PRINCIPIO(S) ACTIVO(S) BIOLÓGICO(S) Y FABRICANTE(S) RESPONSABLE(S) DE LA LIBERACIÓN DE LOS LOTES
B. CONDICIONES O RESTRICCIONES DE SUMINISTRO Y USO
C. OTRAS CONDICIONES Y REQUISITOS DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
D. CONDICIONES O RESTRICCIONES EN RELACIÓN CON LA UTILIZACIÓN SEGURA Y EFICAZ DEL MEDICAMENTO
A. FABRICANTE(S) DEL (DE LOS) PRINCIPIO(S) ACTIVO(S) BIOLÓGICO(S) Y FABRICANTE(S) RESPONSABLE(S) DE LA LIBERACIÓN DE LOS LOTES
Nombre y dirección del fabricante del principio activo biológico
Sanofi-Aventis Deutschland GmbH Industriepark Höchst
Brüningstrae 50
D-65926 Frankfurt / Main
Alemania
Nombre y dirección del fabricante responsable de la liberación de los lotes
Sanofi-Aventis Deutschland GmbH Industriepark Höchst
Brüningstrae 50
D-65926 Frankfurt / Main
Alemania
B. CONDICIONES O RESTRICCIONES DE SUMINISTRO Y USO Insuman (todas las presentaciones excepto Insuman implantable):
Medicamento sujeto a prescripción médica.
Presentación de Insuman Implantable 400 UI/ml:
Medicamento sujeto a prescripción médica restringida (Ver Anexo I: Ficha Técnica o resumen de las
Características del Producto, sección 4.2)
C. OTRAS CONDICIONES Y REQUISITOS DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
• Informes periódicos de seguridad (IPSs)
El Titular de la Autorización de Comercialización (TAC) presentará los IPSs para este medicamento de conformidad con las exigencias establecidas en la lista de fechas de referencia de la Unión (lista EURD) prevista en el artículo 107ter, párrafo 7, de la Directiva 2001/83/CE y publicada en el portal web europeo sobre medicamentos.
D. CONDICIONES O RESTRICCIONES EN RELACIÓN CON LA UTILIZACIÓN SEGURA Y EFICAZ DEL MEDICAMENTO
• Plan de Gestión de Riesgos (PGR)
El titular de la autorización realizará las actividades e intervenciones de farmacovigilancia necesarias según lo acordado en la versión del PGR incluido en el Módulo 1.8.2 de la Autorización de Comercialización y en cualquier actualización del PGR que se acuerde posteriormente.
Se debe presentar un PGR actualizado:
• A petición de la Agencia Europea de Medicamentos.
• Cuando se modifique el sistema de gestión de riesgos, especialmente como resultado de nueva información disponible que pueda conllevar cambios relevantes en el perfil beneficio/riesgo, o como
resultado de la consecución de un hito importante (farmacovigilancia o minimización de riesgos).
Si coincide la presentación de un IPS con la actualización del PGR, ambos documentos se pueden presentar conjuntamente.
• Medidas de minimización de riesgo adicionales
Las siguientes condiciones de la AC se refieren a la Insuman Implantable 400 UI /ml solución para perfusión.
El TAC deberá implementar un sistema de distribución controlada para Insuman Implantable 400 UI /ml solución para perfusión 400 UI /ml y asegurar que el medicamento sólo está disponible en centros con certificado vigente de Medtronic, por tener las instalaciones y el personal adecuado, el cual ha recibido una formación adecuada en la el uso de la Bomba Implantable Medtronic MiniMed y el Comunicador personal de la bomba (CPB).
El TAC se asegurará de que el programa de formación para los centros incluye los siguientes elementos clave:
Los componentes del dispositivo
Los criterios de selección de pacientes
Advertencias y precauciones al utilizar una bomba implantable
La programación del dispositivo
Proceso de rellenado
El procedimiento de aclarado y lavado, la medición del volumen de exoulsión y el manejo de la bomba incluyendo la solución de problemas
Las alarmas y los mensajes mostrados por el dispositivo y las acciones apropiadas que se deben tomar
El reconocimiento de los signos y síntomas de una liberación insuficiente o no liberación de la insulina y las acciones que se deben tomar
El reconocimiento de los signos y síntomas de una hipoglucemia severa y las acciones que se deben tomar
La formación de los pacientes e información clave, que los pacientes deben tener en cuenta
Asegurar que cada paciente reciba el manual del paciente, la guía rápida del paciente y el prospecto que es fundamental, para el sistema de bomba de insulina implantable Medtronic MiniMed y la tarjeta de información de emergencia del paciente
La información sobre el plan de gestión de riesgos, los problemas de seguridad y las medidas de minimización de riesgos
Información sobre el registro, incluyendo cómo registrarse y la importancia de registrar a los pacientes en él.
Aspectos quirúrgicos de implantación
El TAC se asegurará de que todos los centros son adecuadamente suministrados con los siguientes materiales en el idioma del país correspondiente (s):
Fichas Técnicas y prospectos
Tarjetas de información de emergencia para el paciente
Los importantes prospectos para el sistema de la bomba implantable de insulina Medtronic MiniMed.
El TAC se asegurará de que los prospectos incluyen los siguientes mensajes clave:
o El sistema no comprueba la glucosa en sangre, por lo que es necesario; comprobar su glucosa en la sangre por lo menos 4 veces al día de acuerdo con el método y la frecuencia recomendada por su médico;
o Usted necesita programar los bolos y las dosis basales temporales con el CPB
o Es necesario reemplazar la pila 1.5V AA del CPB cada 4 semanas.
o Se necesita cada 40 a 45 días, una recarga de insulina en el hospital.
o Si usted piensa que la bomba pudo haber sido dañada por el agua, un incidente deportivo, electroterapia (desfibrilador cardiaco), el ultrasonido diagnóstico o la radiación (rayos X), se necesita realizar un test diagnóstico del sistema de su bomba.
o Es necesario llevar siempre la tarjeta de información de emergencia del Paciente completada con sus datos.
o Es necesario llevar siempre con usted insulina alternativa y los medios para administrarla.
o Es necesario tener algún tipo de azúcar de acción rápida con usted en todo momento.
Sistema de la bomba implantable de insulina: Manuales del paciente
Sistema de la bomba implantable de insulina: Manuales para el médico
Guías rápidas del médico para la programación de funciones principales
Guías rápidas del paciente para la programación de funciones principales
Estos materiales incluirán contenidos muy similares a las maquetas provistas en los anexos del plan de gestión de riesgos aprobados actualmente.
El TAC se asegurará de que todos los pacientes reciben formación en los siguientes elementos clave en relación con la Bomba Insuman Implantable 400 UI /ml:
Las responsabilidades de los pacientes con respecto al tratamiento con insulina, así como la frecuencia de rellenado y el mantenimiento de la bomba como se indica en los mensajes clave del prospecto;
La formación sobre cómo configurar la bomba con el CPB;
Realización de todos los trámites necesarios para el correcto manejo y mantenimiento de la Bomba Implantable Medtronic MiniMed y el CPB, incluido el procedimiento de lavado y las instrucciones en cuanto a cómo manejar mensajes, alarmas y avisos rutinarios emitidos por el CPB;
La posibilidad de complicaciones quirúrgicas y clínicas y sobre cómo responder en caso de que surjan estas complicaciones.
ANEXO III ETIQUETADO Y PROSPECTO
A. ETIQUETADO
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR
CARTONAJE/PARA 100 UI/ml: VIALES DE 5 ml y 10 ml

1. NOMBRE DEL MEDICAMENTO
Insuman Rapid 100 UI/ml solución inyectable en un vial
Insulina humana
2. PRINCIPIO(S) ACTIVO(S)
1 ml contiene 100 UI (3,5 mg) de insulina humana.
Insulina de acción de instauración rápida y de corta duración.
3. LISTA DE EXCIPIENTES
Excipientes: metacresol, dihidrógeno fosfato de sodio dihidrato, glicerol, hidróxido de sodio, ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Solución inyectable.

1 vial de 5 ml
5 viales de 5 ml.
1 vial de 10 ml
5 viales de 10 ml
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Vía subcutánea o intravenosa.
![]()
Leer el prospecto antes de utilizar este medicamento.
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
Usar únicamente soluciones transparentes e incoloras.
8. FECHA DE CADUCIDAD
CAD
Una vez en uso, los viales se pueden conservar hasta 4 semanas. No conservar a temperatura superior a
25oC y proteger de la luz y calor directos.
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Viales sin abrir: Conservar en nevera.

No congelar. Conservar el vial en el embalaje exterior para protegerlo de la luz.
10. PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL MEDICAMENTO NO UTLIZADO Y DE LOS MATERIALES DERIVADOS DE SU USO (CUANDO CORRESPONDA)
11. NOMBRE Y DIRECCIÓN DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
Sanofi-Aventis Deutschland GmbH
D-65926 Frankfurt am Main, Alemania.
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/97/030/028 (1 vial de 5 ml) EU/1/97/030/029 (5 viales de 5 ml) EU/1/97/030/196 (1 vial de 10 ml) EU/1/97/030/197 (5 viales de 10 ml)

13. NÚMERO DE LOTE
Lote:
14. CONDICIONES GENERALES DE DISPENSACIÓN
Medicamento sujeto a prescripción médica.
15. INSTRUCCIONES DE USO
16. BRAILLE
![]()
Insuman Rapid 100
17. IDENTIFICADOR ÚNICO - CÓDIGO DE BARRAS 2D
![]()
Incluido el código de barras 2D que lleva el identificador único.
18. IDENTIFICADOR ÚNICO - INFORMACIÓN EN CARACTERES VISUALES
PC: SN: NN:
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA DEL VIAL

1. NOMBRE DEL MEDICAMENTO Y VÍA(S) DE ADMINISTRACIÓN
Insuman Rapid 100 UI/ml solución inyectable
Insulina humana
Vía subcutánea o intravenosa
2. FORMA DE ADMINISTRACIÓN
3. FECHA DE CADUCIDAD
CAD
4. NÚMERO DE LOTE DEL FABRICANTE
Lote
5. CONTENIDO EN PESO, VOLUMEN O EN UNIDADES
5 ml
10 ml
6. OTROS
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR
CARTONAJE/ PARA 40 UI/ml: VIAL DE 10 ml

1. NOMBRE DEL MEDICAMENTO
Insuman Rapid 40 UI/ml solución inyectable en un vial
Insulina humana
2. PRINCIPIO(S) ACTIVO(S)
1 ml contiene 40 UI (1,4 mg) de insulina humana.
Insulina de acción de instauración rápida y de corta duración.
3. LISTA DE EXCIPIENTES
Excipientes: metacresol, dihidrógeno fosfato de sodio dihidrato, glicerol, hidróxido de sodio, ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Solución inyectable.
1 vial de 10 ml
5 viales de 10 ml
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Vía subcutánea o intravenosa.
![]()
Leer el prospecto antes de utilizar.
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
Usar únicamente soluciones transparentes e incoloras.
8. FECHA DE CADUCIDAD
CAD
Una vez en uso, los viales se pueden conservar hasta 4 semanas. No conservar a temperatura superior a
25oC; y proteger de la luz y calor directos.
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Viales sin abrir: Conservar en nevera.

No congelar. Conservar el vial en el embalaje exterior para protegerlo de la luz.
10. PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL MEDICAMENTO NO UTLIZADO Y DE LOS MATERIALES DERIVADOS DE SU USO (CUANDO CORRESPONDA)
11. NOMBRE Y DIRECCIÓN DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
Sanofi-Aventis Deutschland GmbH
D-65926 Frankfurt am Main, Alemania.
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/97/030/031 (1 vial de 10 ml) EU/1/97/030/032 (5 viales de 10 ml)
![]()
13. NÚMERO DE LOTE DEL FABRICANTE
Lote:
14. CONDICIONES GENERALES DE DISPENSACIÓN
Medicamento sujeto a prescripción médica
15. INSTRUCCIONES DE USO
16. BRAILLE
![]()
Insuman Rapid 40
17. IDENTIFICADOR ÚNICO - CÓDIGO DE BARRAS 2D
![]()
Incluido el código de barras 2D que lleva el identificador único.
19. IDENTIFICADOR ÚNICO - INFORMACIÓN EN CARACTERES VISUALES
PC: SN: NN:
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA DEL VIAL

1. NOMBRE DEL MEDICAMENTO Y VÍA(S) DE ADMINISTRACIÓN
Insuman Rapid 40 UI/ml solución inyectable
Insulina humana
Vía subcutánea o intravenosa
2. FORMA DE ADMINISTRACIÓN
3. FECHA DE CADUCIDAD
CAD
4. NÚMERO DE LOTE DEL FABRICANTE
Lote
5. CONTENIDO EN PESO, VOLUMEN O EN UNIDADES
10 ml
6. OTROS
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR
CARTONAJE/CARTUCHO DE 3 ML

1. NOMBRE DEL MEDICAMENTO
Insuman Rapid 100 UI/ml solución inyectable en un cartucho
Insulina humana
2. PRINCIPIO(S) ACTIVO(S)
1 ml contiene 100 UI (3,5 mg) de insulina humana.
Insulina de acción de instauración rápida y de corta duración.
3. LISTA DE EXCIPIENTES
Excipientes: metacresol, dihidrógeno fosfato de sodio dihidrato, glicerol, hidróxido de sodio, ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Solución inyectable .

3 cartuchos de 3 ml
4 cartuchos de 3 ml
5 cartuchos de 3 ml
6 cartuchos de 3 ml
9 cartuchos de 3 ml
10 cartuchos de 3 ml
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Vía subcutánea.
Los cartuchos de Insuman Rapid deben utilizarse únicamente con las plumas:ClikSTAR, Tactipen, Autopen 24, AllStar, AllStar PRO, JuniorSTAR.
En su país, puede que solamente estén comercializadas algunas de estas plumas.
![]()
Leer el prospecto antes de utilizar este medicamento.
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
Usar únicamente soluciones transparentes e incoloras.
Si la pluma de insulina está dañada, o no funciona correctamente (debido a fallos mecánicos), debe desecharse y utilizar una pluma de insulina nueva.
8. FECHA DE CADUCIDAD
CAD
Una vez en uso, los cartuchos se pueden conservar hasta 4 semanas. No conservar a temperatura superior a 25oC y proteger de la luz y calor directos. Durante su uso (en la pluma) no conservar en nevera.
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Cartuchos sin abrir: Conservar en nevera.

No congelar. Conservar el cartucho en el embalaje exterior para protegerlo de la luz.
10. PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL MEDICAMENTO NO UTLIZADO Y DE LOS MATERIALES DERIVADOS DE SU USO (CUANDO CORRESPONDA)
11. NOMBRE Y DIRECCIÓN DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
Sanofi-Aventis Deutschland GmbH
D-65926 Frankfurt am Main, Alemania.
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/97/030/085 (3 cartuchos de 3 ml) EU/1/97/030/055 (4 cartuchos de 3 ml) EU/1/97/030/030 (5 cartuchos de 3 ml) EU/1/97/030/090 (6 cartuchos de 3 ml) EU/1/97/030/095 (9 cartuchos de 3 ml) EU/1/97/030/056 (10 cartuchos de 3 ml)

13. NÚMERO DE LOTE
Lote:
14. CONDICIONES GENERALES DE DISPENSACIÓN
Medicamento sujeto a prescripción médica.
15. INSTRUCCIONES DE USO
16. BRAILLE
![]()
Insuman Rapid
17. IDENTIFICADOR ÚNICO - CÓDIGO DE BARRAS 2D
![]()
Incluido el código de barras 2D que lleva el identificador único.
18. IDENTIFICADOR ÚNICO - INFORMACIÓN EN CARACTERES VISUALES
PC: SN: NN:
INFORMACIÓN MÍNIMA A INCLUIR EN BLISTERS O TIRAS
TEXTO PARA EL ALUMINIO QUE SE UTILIZA EN EL SELLADO DE LA BANDEJA DE PLÁSTICO TRANSPARENTE QUE CONTIENE EL CARTUCHO

1. NOMBRE DEL MEDICAMENTO
2. NOMBRE DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
3. FECHA DE CADUCIDAD
4. NÚMERO DE LOTE
5. OTROS
Después de insertar un nuevo cartucho:
Debe comprobar que la pluma de insulina funciona correctamente, antes de inyectarse la primera dosis. Si tiene alguna pregunta consulte las instrucciones de su pluma de insulina.
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA DEL CARTUCHO

1. NOMBRE DEL MEDICAMENTO Y VÍA(S) DE ADMINISTRACIÓN
Insuman Rapid 100 UI/ml solución inyectable
Insulina humana
Vía subcutánea
2. FORMA DE ADMINISTRACIÓN
Utilice plumas específicas: ver el prospecto.
3. FECHA DE CADUCIDAD
CAD
4. NÚMERO DE LOTE DEL FABRICANTE
Lote
5. CONTENIDO EN PESO, VOLUMEN O EN UNIDADES
![]()
3 ml
6. OTROS
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR Y EL ACONDICIONAMIENTO PRIMARIO
EMBALAJE EXTERIOR / PLUMA PRECARGADA DE 3 ML SOLOSTAR

1. NOMBRE DEL MEDICAMENTO
![]()
Insuman Rapid SoloStar 100 UI/ml solución inyectable en pluma precargada
![]()
Insulina humana
2. PRINCIPIO(S) ACTIVO(S)
1 ml contiene 100 UI (3,5 mg) de insulina humana
![]()
Insulina de acción de instauración rápida y de corta duración.
3. LISTA DE EXCIPIENTES
![]()
Excipientes: metacresol, dihidrógeno fosfato de sodio dihidrato, glicerol, hidróxido de sodio, ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE

Solución inyectable.3 plumas de 3 ml
4 plumas de 3 ml
5 plumas de 3 ml
6 plumas de 3 ml
9 plumas de 3 ml
![]()
10 plumas de 3 ml
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Vía subcutánea.
![]()
Leer el prospecto antes de utilizar este medicamento.
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
![]()
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
![]()
Usar únicamente soluciones transparentes e incoloras. Utilice sólo las agujas que son compatibles con SoloStar.
8. FECHA DE CADUCIDAD
CAD
Una vez en uso, las plumas se pueden conservar hasta 4 semanas. No conservar a temperatura superior a
25oC y proteger de la luz y calor directos. Durante su uso, no conservar en nevera.
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Plumas sin utilizar: Conservar en nevera.

No congelar. Conservar la pluma en el embalaje exterior para protegerla de la luz.
10. PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL MEDICAMENTO NO UTILIZADO Y DE LOS MATERIALES DERIVADOS DE SU USO (CUANDO CORRESPONDA)
11. NOMBRE Y DIRECCIÓN DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
Sanofi-Aventis Deutschland GmbH
![]()
D-65926 Frankfurt am Main, Alemania.
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
EU/1/97/030/140 3 plumas de 3 ml. EU/1/97/030/141 4 plumas de 3 ml. EU/1/97/030/142 5 plumas de 3 ml. EU/1/97/030/143 6 plumas de 3 ml. EU/1/97/030/144 9 plumas de 3 ml. EU/1/97/030/145 10 plumas de 3 ml.

13. NÚMERO DE LOTE
![]()
Lote
14. CONDICIONES GENERALES DE DISPENSACIÓN
![]()
Medicamento sujeto a prescripción médica.
15. INSTRUCCIONES DE USO
16. INFORMACIÓN EN BRAILLE
![]()
![]()
Insuman Rapid SoloStar
17. IDENTIFICADOR ÚNICO - CÓDIGO DE BARRAS 2D
Incluido el código de barras 2D que lleva el identificador único.
18. IDENTIFICADOR ÚNICO - INFORMACIÓN EN CARACTERES VISUALES
![]()
PC: SN: NN:
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA DE LA PLUMA SOLOSTAR

1. NOMBRE DEL MEDICAMENTO Y VIA DE ADMINISTRACIÓN
Insuman Rapid SoloStar 100 UI/ml solución inyectable
Insulina humana
Vía subcutánea.
2. FORMA DE ADMINISTRACIÓN
3. FECHA DE CADUCIDAD
CAD
4. NÚMERO DE LOTE
Lote
5. CONTENIDO EN PESO, EN VOLUMEN O EN UI
3 ml
6. OTROS
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR
CARTONAJE/PARA 100 UI/ml: VIALES DE 5 ml y 10 ml

1. NOMBRE DEL MEDICAMENTO
Insuman Basal 100 UI/ml suspensión inyectable en un vial
Insulina humana
2. PRINCIPIO(S) ACTIVO(S)
1 ml contiene 100 UI (3,5 mg) de insulina humana.
Insulina de acción de instauración gradual y de larga duración.
3. LISTA DE EXCIPIENTES
Excipientes: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógeno fosfato de sodio dihidrato, glicerol, hidróxido de sodio, ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Suspensión inyectable.

1 vial de 5 ml
5 viales de 5 ml
1 vial de 10 ml
5 viales de 10 ml
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Vía subcutánea
![]()
Leer el prospecto antes de utilizar este medicamento.
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
Mezclar cuidadosamente.
8. FECHA DE CADUCIDAD
CAD
Una vez en uso, los viales se pueden conservar hasta 4 semanas. No conservar a temperatura superior a
25oC y proteger de la luz y calor directos.
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Viales sin abrir: Conservar en nevera.

No congelar. Conservar el vial en el embalaje exterior para protegerlo de la luz.
10. PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL MEDICAMENTO NO UTLIZADO Y DE LOS MATERIALES DERIVADOS DE SU USO (CUANDO CORRESPONDA)
11. NOMBRE Y DIRECCIÓN DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
Sanofi-Aventis Deutschland GmbH
D-65926 Frankfurt am Main, Alemania.
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
EU/1/97/030/033 (1 vial de 5 ml) EU/1/97/030/034 (5 viales de 5 ml) EU/1/97/030/198 (1 vial de 10 ml) EU/1/97/030/199 (5 viales de 10 ml)
13. NÚMERO DE LOTE
Lote
14. CONDICIONES GENERALES DE DISPENSACIÓN
Medicamento sujeto a prescripción médica.
15. INSTRUCCIONES DE USO
16. BRAILLE
![]()
Insuman Basal 100
17. IDENTIFICADOR ÚNICO - CÓDIGO DE BARRAS 2D
![]()
Incluido el código de barras 2D que lleva el identificador único.
18. IDENTIFICADOR ÚNICO - INFORMACIÓN EN CARACTERES VISUALES
PC: SN: NN:
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA DEL VIAL

1. NOMBRE DEL MEDICAMENTO Y VÍA(S) DE ADMINISTRACIÓN
Insuman Basal 100 UI/ml suspensión inyectable
Insulina humana
Vía subcutánea
2. FORMA DE ADMINISTRACIÓN
3. FECHA DE CADUCIDAD
CAD
4. NÚMERO DE LOTE
Lote
5. CONTENIDO EN PESO, VOLUMEN O EN UNIDADES
5 ml
10 ml
6. OTROS
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR
CARTONAJE/PARA 40 UI/ml: VIAL DE 10ml

1. NOMBRE DEL MEDICAMENTO
Insuman Basal 40 UI/ml suspensión inyectable en un vial
Insulina humana
2. PRINCIPIO(S) ACTIVO(S)
1 ml contiene 40 UI (1,4 mg) de insulina humana.
Insulina de acción de instauración gradual y de larga duración
3. LISTA DE EXCIPIENTES
Excipientes: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógeno fosfato de sodio dihidrato, glicerol, hidróxido de sodio, ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Suspensión inyectable.
1 vial de 10 ml
5 viales de 10 ml
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Vía subcutánea
![]()
Leer el prospecto antes de utilizar este medicamento.
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
Mezclar cuidadosamente.
8. FECHA DE CADUCIDAD
CAD
Una vez en uso, los viales se pueden conservar hasta 4 semanas. No conservar a temperatura superior a
25oC y proteger de la luz y calor directos.
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Viales sin abrir: Conservar en nevera.

No congelar. Conservar el vial en el embalaje exterior para protegerlo de la luz.
10. PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL MEDICAMENTO NO UTLIZADO Y DE LOS MATERIALES DERIVADOS DE SU USO (CUANDO CORRESPONDA)
11. NOMBRE Y DIRECCIÓN DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
Sanofi-Aventis Deutschland GmbH
D-65926 Frankfurt am Main, Alemania.
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/97/030/036 (1 vial de 10 ml) EU/1/97/030/037 (5 viales de 10 ml)
![]()
13. NÚMERO DE LOTE
Lote
14. CONDICIONES GENERALES DE DISPENSACIÓN
Medicamento sujeto a prescripción médica.
15. INSTRUCCIONES DE USO
16. BRAILLE
![]()
Insuman Basal 40
17. IDENTIFICADOR ÚNICO - CÓDIGO DE BARRAS 2D
![]()
Incluido el código de barras 2D que lleva el identificador único.
18. IDENTIFICADOR ÚNICO - INFORMACIÓN EN CARACTERES VISUALES
PC: SN: NN:
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA DEL VIAL

1. NOMBRE DEL MEDICAMENTO Y VÍA(S) DE ADMINISTRACIÓN
Insuman Basal 40 UI/ml suspensión inyectable
Insulina humana
Vía subcutánea
2. FORMA DE ADMINISTRACIÓN
3. FECHA DE CADUCIDAD
CAD
4. NÚMERO DE LOTE
Lote
5. CONTENIDO EN PESO, VOLUMEN O EN UNIDADES
10 ml
6. OTROS
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR
CARTONAJE/CARTUCHO DE 3 ML

1. NOMBRE DEL MEDICAMENTO
Insuman Basal 100 UI/ml suspensión inyectable en un cartucho
Insulina humana
2. PRINCIPIO(S) ACTIVO(S)
1 ml contiene 100 UI (3,5 mg) de insulina humana.
Insulina de acción de instauración gradual y de larga duración.
3. LISTA DE EXCIPIENTES
Excipientes: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógeno fosfato de sodio dihidrato, glicerol, hidróxido de sodio, ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE

Suspensión inyectable.3 cartuchos de 3 ml
4 cartuchos de 3 ml
5 cartuchos de 3 ml
6 cartuchos de 3 ml
9 cartuchos de 3 ml
10 cartuchos de 3 ml
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Vía subcutánea.
Leer el prospecto antes de utilizar este medicamento.
Los cartuchos de Insuman Basal deben utilizarse únicamente con las plumas: ClikSTAR, Tactipen, Autopen 24, AllStar, AllStar PRO, JuniorSTAR.
En su país, puede que solamente estén comercializadas algunas de estas plumas.
![]()
Leer el prospecto antes de utilizar este medicamento
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
Mezclar cuidadosamente.
Si la pluma de insulina está dañada, o no funciona correctamente (debido a fallos mecánicos), debe desecharse y utilizar una pluma de insulina nueva.
8. FECHA DE CADUCIDAD
CAD
Una vez en uso, los cartuchos se pueden conservar hasta 4 semanas. No conservar a temperatura superior a 25oC y proteger de la luz y calor directos. Durante su uso (en la pluma) no conservar en nevera.
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Cartuchos sin abrir: Conservar en nevera.

No congelar. Conservar el cartucho en el embalaje exterior para potegerlo de la luz.
10. PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL MEDICAMENTO NO UTLIZADO Y DE LOS MATERIALES DERIVADOS DE SU USO (CUANDO CORRESPONDA)
11. NOMBRE Y DIRECCIÓN DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
Sanofi-Aventis Deutschland GmbH
D-65926 Frankfurt am Main, Alemania.
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/97/030/086 (3 cartuchos de 3 ml) EU/1/97/030/057 (4 cartuchos de 3 ml) EU/1/97/030/035 (5 cartuchos de 3 ml) EU/1/97/030/091 (6 cartuchos de 3 ml) EU/1/97/030/096 (9 cartuchos de 3 ml) EU/1/97/030/058 (10 cartuchos de 3 ml)

13. NÚMERO DE LOTE
Lote
14. CONDICIONES GENERALES DE DISPENSACIÓN
Medicamento sujeto a prescripción médica.
15. INSTRUCCIONES DE USO
16. BRAILLE
Insuman Basal
17. IDENTIFICADOR ÚNICO - CÓDIGO DE BARRAS 2D
![]()
![]()
Incluido el código de barras 2D que lleva el identificador único.
18. IDENTIFICADOR ÚNICO - INFORMACIÓN EN CARACTERES VISUALES
PC: SN: NN:
INFORMACIÓN MÍNIMA A INCLUIR EN BLISTERS O TIRAS
TEXTO PARA EL ALUMINIO QUE SE UTILIZA EN EL SELLADO DE LA BANDEJA DE PLÁSTICO TRANSPARENTE QUE CONTIENE EL CARTUCHO

1. NOMBRE DEL MEDICAMENTO
2. NOMBRE DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
3. FECHA DE CADUCIDAD
4. NÚMERO DE LOTE
5. OTROS
Después de insertar un nuevo cartucho:
Debe comprobar que la pluma de insulina funciona correctamente, antes de inyectarse la primera dosis. Si tiene alguna pregunta consulte las instrucciones de su pluma de insulina.
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA DEL CARTUCHO

1. NOMBRE DEL MEDICAMENTO Y VÍA(S) DE ADMINISTRACIÓN
Insuman Basal 100 UI/ml suspensión inyectable
Insulina humana
Vía subcutánea
2. FORMA DE ADMINISTRACIÓN
Utilice plumas específicas: ver propecto.
3. FECHA DE CADUCIDAD
CAD
4. NÚMERO DE LOTE
Lote
5. CONTENIDO EN PESO, VOLUMEN O EN UNIDADES
3 ml
6. OTROS
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR Y EL ACONDICIONAMIENTO PRIMARIO
EMBALAJE EXTERIOR / PLUMA PRECARGADA. DE 3 ML SOLOSTAR

1. NOMBRE DEL MEDICAMENTO
![]()
![]()
Insuman Basal SoloStar 100 UI/ml suspensión inyectable en pluma precargada. Insulina humana
2. PRINCIPIO(S) ACTIVO(S)
1 ml contiene 100 UI (3,5 mg) de insulina humana
![]()
Insulina de acción de instauración gradual y de larga duración
3. LISTA DE EXCIPIENTES
Excipientes: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógeno fosfato de sodio dihidrato, glicerol, hidróxido de sodio, ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Suspensión inyectable.

3 plumas de 3 ml
4 plumas de 3 ml
5 plumas de 3 ml
6 plumas de 3 ml
9 plumas de 3 ml
10 plumas de 3 ml
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Vía subcutánea.
![]()
Leer el prospecto antes de utilizar este medicamento. Abrir por aquí
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
![]()
Mezclar cuidadosamente.
![]()
Utilice sólo las agujas que son compatibles con SoloStar.
8. FECHA DE CADUCIDAD
CAD
Una vez en uso, las plumas se pueden conservar hasta 4 semanas. No conservar a temperatura superior a
![]()
25oC y proteger de la luz y calor directos. Durante su uso, no conservar en nevera.
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Plumas sin utilizar: Conservar en nevera.

No congelar. Conservar la pluma en el embalaje exterior para protegerla de la luz.
10. PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL MEDICAMENTO NO UTILIZADO Y DE LOS MATERIALES DERIVADOS DE SU USO (CUANDO CORRESPONDA)
11. NOMBRE Y DIRECCIÓN DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
Sanofi-Aventis Deutschland GmbH
![]()
D-65926 Frankfurt am Main, Alemania.
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
EU/1/97/030/146 3 plumas de 3 ml. EU/1/97/030/147 4 plumas de 3 ml. EU/1/97/030/148 5 plumas de 3 ml. EU/1/97/030/149 6 plumas de 3 ml. EU/1/97/030/150 9 plumas de 3 ml. EU/1/97/030/151 10 plumas de 3 ml.

13. NÚMERO DE LOTE
![]()
Lote
14. CONDICIONES GENERALES DE DISPENSACIÓN
![]()
Medicamento sujeto a prescripción médica.
15. INSTRUCCIONES DE USO
16. INFORMACIÓN EN BRAILLE
![]()
![]()
Insuman Basal SoloStar
17. IDENTIFICADOR ÚNICO - CÓDIGO DE BARRAS 2D
![]()
Incluido el código de barras 2D que lleva el identificador único.
18. IDENTIFICADOR ÚNICO - INFORMACIÓN EN CARACTERES VISUALES
PC: SN: NN:
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA DE LA PLUMA SOLOSTAR

1. NOMBRE DEL MEDICAMENTO Y VIA DE ADMINISTRACIÓN
Insuman Basal SoloStar 100 UI/ml suspensión inyectable
Insulina humana
Vía subcutánea.
2. FORMA DE ADMINISTRACIÓN
3. FECHA DE CADUCIDAD
CAD
4. NÚMERO DE LOTE
Lote
5. CONTENIDO EN PESO, EN VOLUMEN O EN UI
3 ml
6. OTROS
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR
CARTONAJE/PARA 100 UI/ml: VIAL DE 5 ml

1. NOMBRE DEL MEDICAMENTO
Insuman Comb 15 100 UI/ml suspensión inyectable en un vial
Insulina humana
15% de insulina disuelta, 85% de insulina protamina cristalina
2. PRINCIPIO(S) ACTIVO(S)
1 ml contiene 100 UI (3,5 mg) de insulina humana.
Insulina de acción de instauración gradual y de larga duración
3. LISTA DE EXCIPIENTES
Excipientes: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógeno fosfato de sodio dihidrato, glicerol, hidróxido de sodio, ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Suspensión inyectable.1 vial de 5 ml
5 viales de 5 ml
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Vía subcutánea.
![]()
Leer el prospecto antes de utilizar este medicamento.
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
Mezclar cuidadosamente.
8. FECHA DE CADUCIDAD
CAD
Una vez en uso, los viales se pueden conservar hasta 4 semanas. No conservar a temperatura superior a
25oC y proteger de la luz y calor directos.
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Viales sin abrir: Conservar en nevera.

No congelar. Conservar el vial en el embalaje exterior para protegerlo de la luz.
10. PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL MEDICAMENTO NO UTLIZADO Y DE LOS MATERIALES DERIVADOS DE SU USO (CUANDO CORRESPONDA)
11. NOMBRE Y DIRECCIÓN DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
Sanofi-Aventis Deutschland GmbH
D-65926 Frankfurt am Main, Alemania.
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/97/030/038 (1 vial de 5 ml) EU/1/97/030/039 (5 viales de 5 ml)
![]()
13. NÚMERO DE LOTE
Lote
14. CONDICIONES GENERALES DE DISPENSACIÓN
Medicamento sujeto a prescripción médica.
15. INSTRUCCIONES DE USO
16. BRAILLE
![]()
Insuman Comb 15 100
17. IDENTIFICADOR ÚNICO - CÓDIGO DE BARRAS 2D
![]()
Incluido el código de barras 2D que lleva el identificador único.
18. IDENTIFICADOR ÚNICO - INFORMACIÓN EN CARACTERES VISUALES
PC: SN: NN:
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA DEL VIAL

1. NOMBRE DEL MEDICAMENTO Y VÍA(S) DE ADMINISTRACIÓN
Insuman Comb 15 100 UI/ml suspensión inyectable
Insulina humana
Vía subcutánea
2. FORMA DE ADMINISTRACIÓN
3. FECHA DE CADUCIDAD
CAD
4. NÚMERO DE LOTE
Lote
5. CONTENIDO EN PESO, VOLUMEN O EN UNIDADES
5 ml
6. OTRAS
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR
CARTONAJE/CARTUCHO DE 3 ML

1. NOMBRE DEL MEDICAMENTO
Insuman Comb 15 100 UI/ml suspensión inyectable en un cartucho
Insulina humana
15% de insulina disuelta, 85% de insulina protamina cristalina
2. PRINCIPIO(S) ACTIVO(S)
1 ml contiene 100 UI (3,5 mg) de insulina humana.
Insulina de acción de instauración gradual y de larga duración.
3. LISTA DE EXCIPIENTES
Excipientes: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógeno fosfato de sodio dihidrato, glicerol, hidróxido de sodio, ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Suspensión inyectable.

3 cartuchos de 3 ml
4 cartuchos de 3 ml
5 cartuchos de 3 ml
6 cartuchos de 3 ml
9 cartuchos de 3 ml
10 cartuchos de 3 ml
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Vía subcutánea.
Los cartuchos de Insuman Comb 15 deben utilizarse únicamente con las plumas: ClikSTAR, Tactipen, Autopen 24 AllStar, AllStar PRO, JuniorSTAR.
En su país, puede que solamente estén comercializadas algunas de estas plumas.
![]()
Leer el prospecto antes de utilizar este medicamento.
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
Mezclar cuidadosamente.
Si la pluma de insulina está dañada, o no funciona correctamente (debido a fallos mecánicos), debe desecharse y utilizar una pluma de insulina nueva.
8. FECHA DE CADUCIDAD
CAD
Una vez en uso, los cartuchos se pueden conservar hasta 4 semanas. No conservar a temperatura superior a 25oC y proteger de la luz y calor directos. Durante su uso (en la pluma), no conservar en nevera.
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Cartuchos sin abrir: Conservar en nevera.

No congelar. Conservar el cartucho en el embalaje exterior para protegerlo de la luz.
10. PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL MEDICAMENTO NO UTLIZADO Y DE LOS MATERIALES DERIVADOS DE SU USO (CUANDO CORRESPONDA)
11. NOMBRE Y DIRECCIÓN DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
Sanofi-Aventis Deutschland GmbH
D-65926 Frankfurt am Main, Alemania.
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/97/030/087 (3 cartuchos de 3 ml) EU/1/97/030/059 (4 cartuchos de 3 ml) EU/1/97/030/040 (5 cartuchos de 3 ml) EU/1/97/030/092 (6 cartuchos de 3 ml) EU/1/97/030/097 (9 cartuchos de 3 ml) EU/1/97/030/060 (10 cartuchos de 3 ml)

13. NÚMERO DE LOTE
Lote
14. CONDICIONES GENERALES DE DISPENSACIÓN
Medicamento sujeto a prescripción médica
15. INSTRUCCIONES DE USO
16. BRAILLE
![]()
Insuman Comb 15
17. IDENTIFICADOR ÚNICO - CÓDIGO DE BARRAS 2D
![]()
Incluido el código de barras 2D que lleva el identificador único.
18. IDENTIFICADOR ÚNICO - INFORMACIÓN EN CARACTERES VISUALES
PC: SN: NN:
INFORMACIÓN MÍNIMA A INCLUIR EN BLISTERS O TIRAS
TEXTO PARA EL ALUMINIO QUE SE UTILIZA EN EL SELLADO DE LA BANDEJA DE PLÁSTICO TRANSPARENTE QUE CONTIENE EL CARTUCHO

1. NOMBRE DEL MEDICAMENTO
2. NOMBRE DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
3. FECHA DE CADUCIDAD
4. NÚMERO DE LOTE
5. OTROS
Después de insertar un nuevo cartucho:
Debe comprobar que la pluma de insulina funciona correctamente, antes de inyectarse la primera dosis. Si tiene alguna pregunta consulte las instrucciones de su pluma de insulina.
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA DEL CARTUCHO

1. NOMBRE DEL MEDICAMENTO Y VÍA(S) DE ADMINISTRACIÓN
Insuman Comb 15 100 UI/ml suspensión inyectable
Insulina humana
Vía subcutánea
2. FORMA DE ADMINISTRACIÓN
Utilice plumas específicas: ver prospecto.
3. FECHA DE CADUCIDAD
CAD
4. NÚMERO DE LOTE
Lote
5. CONTENIDO EN PESO, VOLUMEN O EN UNIDADES
3 ml
6. OTROS
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR Y EL ACONDICIONAMIENTO PRIMARIO
EMBALAJE EXTERIOR / PLUMA PRECARGADA. DE 3 ML SOLOSTAR

1. NOMBRE DEL MEDICAMENTO
![]()
Insuman Comb 15 SoloStar 100 UI/ml suspensión inyectable en pluma precargada
Insulina humana
![]()
15% de insulina disuelta, 85% de insulina protamina cristalina
2. PRINCIPIO(S) ACTIVO(S)
1 ml contiene 100 UI (3,5 mg) de insulina humana
Insulina de acción de instauración gradual y de larga duración
3. LISTA DE EXCIPIENTES
![]()
Excipientes: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógeno fosfato de sodio dihidrato, glicerol, hidróxido de sodio, ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Suspensión inyectable.

3 plumas de 3 ml
4 plumas de 3 ml
5 plumas de 3 ml
6 plumas de 3 ml
9 plumas de 3 ml
![]()
10 plumas de 3 ml
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Vía subcutánea.
![]()
Leer el prospecto antes de utilizar este medicamento. Abrir por aquí
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
![]()
Mezclar cuidadosamente.
![]()
Utilice sólo las agujas que son compatibles con SoloStar.
8. FECHA DE CADUCIDAD
CAD
Una vez en uso, las plumas se pueden conservar hasta 4 semanas. No conservar a temperatura superior a
![]()
25oC y proteger de la luz y calor directos. Durante su uso, no conservar en nevera.
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Plumas sin utilizar: Conservar en nevera.

No congelar. Conservar la pluma en el embalaje exterior para protegerla de la luz.
10. PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL MEDICAMENTO NO UTILIZADO Y DE LOS MATERIALES DERIVADOS DE SU USO (CUANDO CORRESPONDA)
11. NOMBRE Y DIRECCIÓN DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
Sanofi-Aventis Deutschland GmbH
![]()
D-65926 Frankfurt am Main, Alemania.
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
EU/1/97/030/152 3 plumas de 3 ml. EU/1/97/030/153 4 plumas de 3 ml. EU/1/97/030/154 5 plumas de 3 ml. EU/1/97/030/155 6 plumas de 3 ml. EU/1/97/030/156 9 plumas de 3 ml. EU/1/97/030/157 10 plumas de 3 ml.

13. NÚMERO DE LOTE
Lote
14. CONDICIONES GENERALES DE DISPENSACIÓN
![]()
Medicamento sujeto a prescripción médica.
15. INSTRUCCIONES DE USO
16. INFORMACIÓN EN BRAILLE
![]()
![]()
Insuman Comb 15 SoloStar
17. IDENTIFICADOR ÚNICO - CÓDIGO DE BARRAS 2D
![]()
Incluido el código de barras 2D que lleva el identificador único.
18. IDENTIFICADOR ÚNICO - INFORMACIÓN EN CARACTERES VISUALES
PC: SN: NN:
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA DE LA PLUMA SOLOSTAR

1. NOMBRE DEL MEDICAMENTO Y VIA DE ADMINISTRACIÓN
Insuman Comb 15 SoloStar 100 UI/ml suspensión inyectable
Insulina humana
Vía subcutánea.
2. FORMA DE ADMINISTRACIÓN
3. FECHA DE CADUCIDAD
CAD
4. NÚMERO DE LOTE
Lote
5. CONTENIDO EN PESO, EN VOLUMEN O EN UI
3 ml
6. OTROS
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR
CARTONAJE/PARA 100 UI/ml: VIAL DE 5 ml

1. NOMBRE DEL MEDICAMENTO
Insuman Comb 25 100 UI/ml suspensión inyectable en un vial
Insulina humana
25% de insulina disuelta, 75% de insulina protamina cristalina
2. PRINCIPIO(S) ACTIVO(S)
1 ml contiene 100 UI (3,5 mg) de insulina humana.
Insulina de acción de instauración gradual y de larga duración.
3. LISTA DE EXCIPIENTES
Excipientes: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógeno fosfato de sodio dihidrato, glicerol, hidróxido de sodio, ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Suspensión inyectable.
1 vial de 5 ml
5 viales de 5 ml
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Vía subcutánea.
![]()
Leer el prospecto antes de utilizar este medicamento.
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
Mezclar cuidadosamente.
8. FECHA DE CADUCIDAD
CAD
Una vez en uso, los viales se pueden conservar hasta 4 semanas. No conservar a temperatura superior a
25oC y proteger de la luz y calor directos.
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Viales sin abrir: Conservar en nevera.

No congelar. Conservar el vial en el embalaje exterior para protegerlo de la luz.
10. PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL MEDICAMENTO NO UTLIZADO Y DE LOS MATERIALES DERIVADOS DE SU USO (CUANDO CORRESPONDA)
11. NOMBRE Y DIRECCIÓN DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
Sanofi-Aventis Deutschland GmbH
D-65926 Frankfurt am Main, Alemania.
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/97/030/043 (1 vial de 5 ml) EU/1/97/030/044 (5 viales de 5 ml)
![]()
13. NÚMERO DE LOTE
Lote
14. CONDICIONES GENERALES DE DISPENSACIÓN
Medicamento sujeto a prescripción médica.
15. INSTRUCCIONES DE USO
16. BRAILLE
![]()
Insuman Comb 25 100
17. IDENTIFICADOR ÚNICO - CÓDIGO DE BARRAS 2D
![]()
Incluido el código de barras 2D que lleva el identificador único.
18. IDENTIFICADOR ÚNICO - INFORMACIÓN EN CARACTERES VISUALES
PC: SN: NN:
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA DEL VIAL

1. NOMBRE DEL MEDICAMENTO Y VÍA(S) DE ADMINISTRACIÓN
Insuman Comb 25 100 UI/ml suspensión inyectable
Insulina humana
Vía subcutánea
2. FORMA DE ADMINISTRACIÓN
3. FECHA DE CADUCIDAD
CAD
4. NÚMERO DE LOTE
Lote
5. CONTENIDO EN PESO, VOLUMEN O EN UNIDADES
5 ml
6. OTROS
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR
CARTONAJE/PARA 40 UI/ml: VIAL DE 10 ml

1. NOMBRE DEL MEDICAMENTO
Insuman Comb 25 40 UI/ml suspensión inyectable en un vial
Insulina humana
25% de insulina disuelta, 75% de insulina protamina cristalina
2. PRINCIPIO(S) ACTIVO(S)
1 ml contiene 40 UI (1,4 mg) de insulina humana.
Insulina de acción de instauración gradual y de larga duración
3. LISTA DE EXCIPIENTES
Excipientes: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógeno fosfato de sodio dihidrato, glicerol, hidróxido de sodio, ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Suspensión inyectable.
1 vial de 10 ml
5 viales de 10 ml
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Vía subcutánea.
![]()
Leer el prospecto antes de utilizar este medicamento.
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
Mezclar cuidadosamente.
8. FECHA DE CADUCIDAD
CAD
Una vez en uso, los viales se pueden conservar hasta 4 semanas. No conservar a temperatura superior a
25oC y proteger de la luz y calor directos.
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Viales sin abrir: Conservar en nevera.

No congelar. Conservar el vial en el embalaje exterior para protegerlo de la luz.
10. PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL MEDICAMENTO NO UTLIZADO Y DE LOS MATERIALES DERIVADOS DE SU USO (CUANDO CORRESPONDA)
11. NOMBRE Y DIRECCIÓN DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
Sanofi-Aventis Deutschland GmbH
D-65926 Frankfurt am Main, Alemania.
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/97/030/046 (1 vial de 10 ml) EU/1/97/030/047 (5 viales de 10 ml)
![]()
13. NÚMERO DE LOTE
Lote
14. CONDICIONES GENERALES DE DISPENSACIÓN
Medicamento sujeto a prescripción médica.
15. INSTRUCCIONES DE USO
16. BRAILLE
![]()
Insuman Comb 25 40
17. IDENTIFICADOR ÚNICO - CÓDIGO DE BARRAS 2D
![]()
Incluido el código de barras 2D que lleva el identificador único.
18. IDENTIFICADOR ÚNICO - INFORMACIÓN EN CARACTERES VISUALES
PC: SN: NN:
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA DEL VIAL

1. NOMBRE DEL MEDICAMENTO Y VÍA(S) DE ADMINISTRACIÓN
Insuman Comb 25 40 UI/ml suspensión inyectable
Insulina humana
Vía subcutánea
2. FORMA DE ADMINISTRACIÓN
3. FECHA DE CADUCIDAD
CAD
4. NÚMERO DE LOTE
Lote
5. CONTENIDO EN PESO, VOLUMEN O EN UNIDADES
10 ml
6. OTROS
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR
CARTONAJE/CARTUCHO DE 3 ML

1. NOMBRE DEL MEDICAMENTO
Insuman Comb 25 100 UI/ml suspensión inyectable en un cartucho
Insulina humana
25% de insulina disuelta, 75% de insulina protamina cristalina
2. PRINCIPIO(S) ACTIVO(S)
1 ml contiene 100 UI (3,5 mg) de insulina humana.
Insulina de acción de instauración gradual y de larga duración
3. LISTA DE EXCIPIENTES
Excipientes: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógeno fosfato de sodio dihidrato, glicerol, hidróxido de sodio, ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Suspensión inyectable.

3 cartuchos de 3 ml
4 cartuchos de 3 ml
5 cartuchos de 3 ml
6 cartuchos de 3 m
9 cartuchos de 3 m
10 cartuchos de 3 ml
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Vía subcutánea.
Los cartuchos de Insuman Comb 25 deben utilizarse únicamente con las plumas: ClikSTAR, Tactipen, Autopen 24, AllStar, AllStar PRO, JuniorSTAR.
En su país, puede que solamente estén comercializadas algunas de estas plumas.
![]()
Leer el prospecto antes de utilizar este medicamento.
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
Mezclar cuidadosamente.
Si la pluma de insulina está dañada, o no funciona correctamente (debido a fallos mecánicos), debe desecharse y utilizar una pluma de insulina nueva.
8. FECHA DE CADUCIDAD
CAD
Una vez en uso, los cartuchos se pueden conservar hasta 4 semanas. No conservar a temperatura superior a 25oC y proteger de la luz y calor directos. Durante su uso (en la pluma), no conservar en nevera.
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Cartuchos sin abrir: Conservar en nevera.

No congelar. Conservar el cartucho en el embalaje exterior para protegerlo de la luz.
10. PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL MEDICAMENTO NO UTLIZADO Y DE LOS MATERIALES DERIVADOS DE SU USO (CUANDO CORRESPONDA)
11. NOMBRE Y DIRECCIÓN DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
Sanofi-Aventis Deutschland GmbH
D-65926 Frankfurt am Main, Alemania.
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/97/030/088 (3 cartuchos de 3 ml) EU/1/97/030/061 (4 cartuchos de 3 ml) EU/1/97/030/045 (5 cartuchos de 3 ml) EU/1/97/030/093 (6 cartuchos de 3 ml) EU/1/97/030/098 (9 cartuchos de 3 ml) EU/1/97/030/062 (10 cartuchos de 3 ml)

13. NÚMERO DE LOTE
Lote
14. CONDICIONES GENERALES DE DISPENSACIÓN
Medicamento sujeto a prescripción médica.
15. INSTRUCCIONES DE USO
16. BRAILLE
![]()
Insuman Comb 25
17. IDENTIFICADOR ÚNICO - CÓDIGO DE BARRAS 2D
![]()
Incluido el código de barras 2D que lleva el identificador único.
18. IDENTIFICADOR ÚNICO - INFORMACIÓN EN CARACTERES VISUALES
PC: SN: NN:
INFORMACIÓN MÍNIMA A INCLUIR EN BLISTERS O TIRAS
TEXTO PARA EL ALUMINIO QUE SE UTILIZA EN EL SELLADO DE LA BANDEJA DE PLÁSTICO TRANSPARENTE QUE CONTIENE EL CARTUCHO

1. NOMBRE DEL MEDICAMENTO
2. NOMBRE DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
3. FECHA DE CADUCIDAD
4. NÚMERO DE LOTE
5. OTROS
Después de insertar un nuevo cartucho:
Debe comprobar que la pluma de insulina funciona correctamente, antes de inyectarse la primera dosis. Si tiene alguna pregunta consulte las instrucciones de su pluma de insulina.
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA DEL CARTUCHO

1. NOMBRE DEL MEDICAMENTO Y VÍA(S) DE ADMINISTRACIÓN
Insuman Comb 25 100 UI/ml suspensión inyectable
Insulina humana
Vía subcutánea
2. FORMA DE ADMINISTRACIÓN
Utilice plumas específicas: ver prospecto.
3. FECHA DE CADUCIDAD
CAD
4. NÚMERO DE LOTE
Lote
5. CONTENIDO EN PESO, VOLUMEN O EN UNIDADES
3 ml
6. OTROS
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR Y EL ACONDICIONAMIENTO PRIMARIO
EMBALAJE EXTERIOR / PLUMA PRECARGADA. DE 3 ML SOLOSTAR

1. NOMBRE DEL MEDICAMENTO
![]()
Insuman Comb 25 SoloStar 100 UI/ml suspensión inyectable en pluma precargada. Insulina humana
![]()
25% de insulina disuelta, 75% de insulina protamina cristalina
2. PRINCIPIO(S) ACTIVO(S)
1 ml contiene 100 UI (3,5 mg) de insulina humana
Insulina de acción de instauración gradual y de larga duración
3. LISTA DE EXCIPIENTES
![]()
Excipientes: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógeno fosfato de sodio dihidrato, glicerol, hidróxido de sodio, ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Suspensión inyectable.

3 plumas de 3 ml
4 plumas de 3 ml
5 plumas de 3 ml
6 plumas de 3 ml
9 plumas de 3 ml
![]()
10 plumas de 3 ml
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Vía subcutánea.
![]()
Leer el prospecto antes de utilizar este medicamento. Abrir por aquí
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
![]()
Mezclar cuidadosamente.
![]()
Utilice sólo las agujas que son compatibles con SoloStar.
8. FECHA DE CADUCIDAD
CAD
Una vez en uso, las plumas se pueden conservar hasta 4 semanas. No conservar a temperatura superior a
![]()
25oC y proteger de la luz y calor directos. Durante su uso, no conservar en nevera.
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Plumas sin utilizar: Conservar en nevera.

No congelar. Conservar la pluma en el embalaje exterior para protegerla de la luz.
10. PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL MEDICAMENTO NO UTILIZADO Y DE LOS MATERIALES DERIVADOS DE SU USO (CUANDO CORRESPONDA)
11. NOMBRE Y DIRECCIÓN DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
Sanofi-Aventis Deutschland GmbH
![]()
D-65926 Frankfurt am Main, Alemania.
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
EU/1/97/030/158 3 plumas de 3 ml. EU/1/97/030/159 4 plumas de 3 ml. EU/1/97/030/160 5 plumas de 3 ml. EU/1/97/030/161 6 plumas de 3 ml. EU/1/97/030/162 9 plumas de 3 ml. EU/1/97/030/163 10 plumas de 3 ml.

13. NÚMERO DE LOTE
![]()
Lote
14. CONDICIONES GENERALES DE DISPENSACIÓN
![]()
Medicamento sujeto a prescripción médica.
15. INSTRUCCIONES DE USO
16. INFORMACIÓN EN BRAILLE
![]()
![]()
Insuman Comb 25 SoloStar
17. IDENTIFICADOR ÚNICO - CÓDIGO DE BARRAS 2D
![]()
Incluido el código de barras 2D que lleva el identificador único.
18. IDENTIFICADOR ÚNICO - INFORMACIÓN EN CARACTERES VISUALES
PC: SN: NN:
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA DE LA PLUMA SOLOSTAR

1. NOMBRE DEL MEDICAMENTO Y VIA DE ADMINISTRACIÓN
Insuman Comb 25 SoloStar 100 UI/ml suspensión inyectable
Insulina humana
Vía subcutánea.
2. FORMA DE ADMINISTRACIÓN
3. FECHA DE CADUCIDAD
CAD
4. NÚMERO DE LOTE
Lote
5. CONTENIDO EN PESO, EN VOLUMEN O EN UI
3 ml
6. OTROS
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR
CARTONAJE/PARA 100 UI/ml: VIALES DE 5 ml y 10 ml

1. NOMBRE DEL MEDICAMENTO
Insuman Comb 30 100 UI/ml suspensión inyectable en un vial
Insulina humana
30% de insulina disuelta, 70% de insulina protamina cristalina
2. PRINCIPIO(S) ACTIVO(S)
1 ml contiene 100 UI (3,5 mg) de insulina humana.
Insulina de acción de instauración gradual y de larga duración.
3. LISTA DE EXCIPIENTES
Excipientes: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógeno fosfato de sodio dihidrato, glicerol, hidróxido de sodio, ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Suspensión inyectable.

1 vial de 5 ml
5 viales de 5 ml
1 vial de 10 ml
5 viales de 10 ml
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Vía subcutánea.
![]()
Leer el prospecto antes de utilizar este medicamento.
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
Mezclar cuidadosamente.
8. FECHA DE CADUCIDAD
CAD
Una vez en uso, los viales se pueden conservar hasta 4 semanas. No conservar a temperatura superior a
25oC y proteger de la luz y calor directos.
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Viales sin abrir: Conservar en nevera.

No congelar. Conservar el vial en el embalaje exterior para protegerlo de la luz.
10. PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL MEDICAMENTO NO UTLIZADO Y DE LOS MATERIALES DERIVADOS DE SU USO (CUANDO CORRESPONDA)
11. NOMBRE Y DIRECCIÓN DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
Sanofi-Aventis Deutschland GmbH
D-65926 Frankfurt am Main, Alemania.
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/97/030/170 (1 vial de 5 ml) EU/1/97/030/171 (5 viales de 5 ml) EU/1/97/030/200 (1 vial de 10 ml) EU/1/97/030/201 (5 viales de 10 ml)

13. NÚMERO DE LOTE
Lote
14. CONDICIONES GENERALES DE DISPENSACIÓN
Medicamento sujeto a prescripción médica.
15. INSTRUCCIONES DE USO
16. BRAILLE
![]()
Insuman Comb 30 100
17. IDENTIFICADOR ÚNICO - CÓDIGO DE BARRAS 2D
![]()
Incluido el código de barras 2D que lleva el identificador único.
18. IDENTIFICADOR ÚNICO - INFORMACIÓN EN CARACTERES VISUALES
PC: SN: NN:
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA DEL VIAL

1. NOMBRE DEL MEDICAMENTO Y VÍA(S) DE ADMINISTRACIÓN
Insuman Comb 30 100 UI/ml suspensión inyectable
Insulina humana
Vía subcutánea
2. FORMA DE ADMINISTRACIÓN
3. FECHA DE CADUCIDAD
CAD
4. NÚMERO DE LOTE
Lote
5. CONTENIDO EN PESO, VOLUMEN O EN UNIDADES
5 ml
10 ml
6. OTROS
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR
CARTONAJE/CARTUCHO DE 3 ML

1. NOMBRE DEL MEDICAMENTO
Insuman Comb 30 100 UI/ml suspensión inyectable en un cartucho
Insulina humana
30% de insulina disuelta, 70% de insulina protamina cristalina
2. PRINCIPIO(S) ACTIVO(S)
1 ml contiene 100 UI (3,5 mg) de insulina humana.
Insulina de acción de instauración gradual y de larga duración.
3. LISTA DE EXCIPIENTES
Excipientes: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógeno fosfato de sodio dihidrato, glicerol, hidróxido de sodio, ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Suspensión inyectable.

3 cartuchos de 3 ml
4 cartuchos de 3 ml
5 cartuchos de 3 ml
6 cartuchos de 3 m
9 cartuchos de 3 m
10 cartuchos de 3 ml
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Vía subcutánea.
Los cartuchos de Insuman Comb 30 deben utilizarse únicamente con las plumas: ClikSTAR, Tactipen, Autopen 24, AllStar, AllStar Pro, JuniorSTAR.
En su país, puede que solamente estén comercializadas algunas de estas plumas.
![]()
Leer el prospecto antes de utilizar este medicamento.
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
Mezclar cuidadosamente.
Si la pluma de insulina está dañada, o no funciona correctamente (debido a fallos mecánicos), debe desecharse y utilizar una pluma de insulina nueva.
8. FECHA DE CADUCIDAD
CAD
Una vez en uso, los cartuchos se pueden conservar hasta 4 semanas. No conservar a temperatura superior a 25oC y proteger de la luz y calor directos. Durante su uso (en la pluma), no conservar en nevera.
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Cartuchos sin abrir: Conservar en nevera.

No congelar. Conservar el cartucho en el embalaje exterior para protegerlo de la luz.
10. PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL MEDICAMENTO NO UTLIZADO Y DE LOS MATERIALES DERIVADOS DE SU USO (CUANDO CORRESPONDA)
11. NOMBRE Y DIRECCIÓN DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
Sanofi-Aventis Deutschland GmbH
D-65926 Frankfurt am Main, Alemania.
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/97/030/172 (3 cartuchos de 3 ml) EU/1/97/030/173 (4 cartuchos de 3 ml) EU/1/97/030/174 (5 cartuchos de 3 ml) EU/1/97/030/175 (6 cartuchos de 3 ml) EU/1/97/030/176 (9 cartuchos de 3 ml) EU/1/97/030/177 (10 cartuchos de 3 ml)

13. NÚMERO DE LOTE
Lote
14. CONDICIONES GENERALES DE DISPENSACIÓN
Medicamento sujeto a prescripción médica.
15. INSTRUCCIONES DE USO
16. BRAILLE
![]()
Insuman Comb 30
17. IDENTIFICADOR ÚNICO - CÓDIGO DE BARRAS 2D
![]()
Incluido el código de barras 2D que lleva el identificador único.
18. IDENTIFICADOR ÚNICO - INFORMACIÓN EN CARACTERES VISUALES
PC: SN: NN:
INFORMACIÓN MÍNIMA A INCLUIR EN BLISTERS O TIRAS
TEXTO PARA EL ALUMINIO QUE SE UTILIZA EN EL SELLADO DE LA BANDEJA DE PLÁSTICO TRANSPARENTE QUE CONTIENE EL CARTUCHO

1. NOMBRE DEL MEDICAMENTO
2. NOMBRE DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
3. FECHA DE CADUCIDAD
4. NÚMERO DE LOTE
5. OTROS
Después de insertar un nuevo cartucho:
Debe comprobar que la pluma de insulina funciona correctamente, antes de inyectarse la primera dosis. Si tiene alguna pregunta consulte las instrucciones de su pluma de insulina.
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA DEL CARTUCHO

1. NOMBRE DEL MEDICAMENTO Y VÍA(S) DE ADMINISTRACIÓN
Insuman Comb 30 100 UI/ml suspensión inyectable
Insulina humana
Vía subcutánea
2. FORMA DE ADMINISTRACIÓN
Utilice plumas específicas: ver prospecto.
3. FECHA DE CADUCIDAD
CAD
4. NÚMERO DE LOTE
Lote
5. CONTENIDO EN PESO, VOLUMEN O EN UNIDADES
3 ml
6. OTROS
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR Y EL ACONDICIONAMIENTO PRIMARIO
EMBALAJE EXTERIOR / PLUMA PRECARGADA. DE 3 ML SOLOSTAR

1. NOMBRE DEL MEDICAMENTO
![]()
Insuman Comb 30 SoloStar 100 UI/ml suspensión inyectable en pluma precargada
Insulina humana
![]()
30% de insulina disuelta, 70% de insulina protamina cristalina
2. PRINCIPIO(S) ACTIVO(S)
1 ml contiene 100 UI (3,5 mg) de insulina humana
![]()
Insulina de acción de instauración gradual y de larga duración
3. LISTA DE EXCIPIENTES
![]()
Excipientes: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógeno fosfato de sodio dihidrato, glicerol, hidróxido de sodio, ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Suspensión inyectable.

3 plumas de 3 ml
4 plumas de 3 ml
5 plumas de 3 ml
6 plumas de 3 ml
9 plumas de 3 ml
![]()
10 plumas de 3 ml
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Vía subcutánea.
![]()
Leer el prospecto antes de utilizar este medicamento.
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
![]()
Mezclar cuidadosamente.
![]()
Utilice sólo las agujas que son compatibles con SoloStar.
8. FECHA DE CADUCIDAD
CAD
Una vez en uso, las plumas se pueden conservar hasta 4 semanas. No conservar a temperatura superior a
![]()
25oC y proteger de la luz y calor directos. Durante su uso, no conservar en nevera.
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Plumas sin utilizar: Conservar en nevera.

No congelar. Conservar la pluma en el embalaje exterior para protegerla de la luz.
10. PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL MEDICAMENTO NO UTILIZADO Y DE LOS MATERIALES DERIVADOS DE SU USO (CUANDO CORRESPONDA)
11. NOMBRE Y DIRECCIÓN DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
Sanofi-Aventis Deutschland GmbH
![]()
D-65926 Frankfurt am Main, Alemania.
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
EU/1/97/030/190 (3 plumas de 3 ml) EU/1/97/030/191 (4 plumas de 3 ml) EU/1/97/030/192 (5 plumas de 3 ml) EU/1/97/030/193 (6 plumas de 3 ml) EU/1/97/030/194 (9 plumas de 3 ml) EU/1/97/030/195 (10 plumas de 3 ml)

13. NÚMERO DE LOTE
![]()
Lote
14. CONDICIONES GENERALES DE DISPENSACIÓN
![]()
Medicamento sujeto a prescripción médica.
15. INSTRUCCIONES DE USO
16. INFORMACIÓN EN BRAILLE
![]()
![]()
Insuman Comb 30 SoloStar
17. IDENTIFICADOR ÚNICO - CÓDIGO DE BARRAS 2D
![]()
Incluido el código de barras 2D que lleva el identificador único.
18. IDENTIFICADOR ÚNICO - INFORMACIÓN EN CARACTERES VISUALES
PC: SN: NN:
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA DE LA PLUMA SOLOSTAR

1. NOMBRE DEL MEDICAMENTO Y VIA DE ADMINISTRACIÓN
Insuman Comb 30 SoloStar 100 UI/ml suspensión inyectable
Insulina humana
Vía subcutánea.
2. FORMA DE ADMINISTRACIÓN
3. FECHA DE CADUCIDAD
CAD
4. NÚMERO DE LOTE
Lote
5. CONTENIDO EN PESO, EN VOLUMEN O EN UI
3 ml
6. OTROS
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR
CARTONAJE/PARA 100 UI/ml: VIAL DE 5 ml

1. NOMBRE DEL MEDICAMENTO
Insuman Comb 50 100 UI/ml suspensión inyectable en un vial
Insulina humana
50% de insulina disuelta, 50% de insulina protamina cristalina
2. PRINCIPIO(S) ACTIVO(S)
1 ml contiene 100 UI (3,5 mg) de insulina humana.
Insulina de acción de instauración rápida y de duración moderadamente larga.
3. LISTA DE EXCIPIENTES
Excipientes: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógeno fosfato de sodio dihidrato, glicerol, hidróxido de sodio, ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Suspensión inyectable.
1 vial de 5 ml
5 viales de 5 ml
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Vía subcutánea.
![]()
Leer el prospecto antes de utilizar este medicamento.
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
Mezclar cuidadosamente.
8. FECHA DE CADUCIDAD
CAD
Una vez en uso, los viales se pueden conservar hasta 4 semanas. No conservar a temperatura superior a
25oC y proteger de la luz y calor directos.
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Viales sin abrir: Conservar en nevera.

No congelar. Conservar el vial en el embalaje exterior para protegerlo de la luz.
10. PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL MEDICAMENTO NO UTLIZADO Y DE LOS MATERIALES DERIVADOS DE SU USO (CUANDO CORRESPONDA)
11. NOMBRE Y DIRECCIÓN DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
Sanofi-Aventis Deutschland GmbH
D-65926 Frankfurt am Main, Alemania.
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/97/030/048 (1 vial de 5 ml) EU/1/97/030/049 (5 viales de 5 ml)
![]()
13. NÚMERO DE LOTE
Lote
14. CONDICIONES GENERALES DE DISPENSACIÓN
Medicamento sujeto a prescripción médica.
15. INSTRUCCIONES DE USO
16. BRAILLE
![]()
Insuman Comb 50 100
17. IDENTIFICADOR ÚNICO - CÓDIGO DE BARRAS 2D
![]()
Incluido el código de barras 2D que lleva el identificador único.
18. IDENTIFICADOR ÚNICO - INFORMACIÓN EN CARACTERES VISUALES
PC: SN: NN:
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA DEL VIAL

1. NOMBRE DEL MEDICAMENTO Y VÍA(S) DE ADMINISTRACIÓN
Insuman Comb 50 100 UI/ml suspensión inyectable
Insulina humana
Vía subcutánea
2. FORMA DE ADMINISTRACIÓN
3. FECHA DE CADUCIDAD
CAD
4. NÚMERO DE LOTE
Lote
5. CONTENIDO EN PESO, VOLUMEN O EN UNIDADES
5 ml
6. OTROS
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR
CARTONAJE/PARA 40 UI/ml: VIAL DE 10 ml

1. NOMBRE DEL MEDICAMENTO
Insuman Comb 50 40 UI/ml suspensión inyectable en un vial
Insulina humana
50% de insulina disuelta, 50% de insulina protamina cristalina
2. PRINCIPIO(S) ACTIVO(S)
1 ml contiene 40 UI (1,4 mg) de insulina humana.
Insulina de acción de instauración rápida y de duración moderadamente larga.
3. LISTA DE EXCIPIENTES
Excipientes: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógeno fosfato de sodio dihidrato, glicerol, hidróxido de sodio, ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Suspensión inyectable
1 vial de 10 ml
5 viales de 10 ml
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Vía subcutánea.
![]()
Leer el prospecto antes de utilizar este medicamento.
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
Mezclar cuidadosamente.
8. FECHA DE CADUCIDAD
CAD
Una vez en uso, los viales se pueden conservar hasta 4 semanas. No conservar a temperatura superior a
25oC y proteger de la luz y calor directos.
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Viales sin abrir: Conservar en nevera.

No congelar. Conservar el vial en el embalaje exterior para protegerlo de la luz.
10. PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL MEDICAMENTO NO UTLIZADO Y DE LOS MATERIALES DERIVADOS DE SU USO (CUANDO CORRESPONDA)
11. NOMBRE Y DIRECCIÓN DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
Sanofi-Aventis Deutschland GmbH
D-65926 Frankfurt am Main, Alemania.
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/97/030/051 (1 vial de 10 ml) EU/1/97/030/052 (1 vial de 10 ml)
![]()
13. NÚMERO DE LOTE
Lote:
14. CONDICIONES GENERALES DE DISPENSACIÓN
Medicamento sujeto a prescripción médica.
15. INSTRUCCIONES DE USO
16. BRAILLE
![]()
Insuman Comb 50 40
17. IDENTIFICADOR ÚNICO - CÓDIGO DE BARRAS 2D
![]()
Incluido el código de barras 2D que lleva el identificador único.
18. IDENTIFICADOR ÚNICO - INFORMACIÓN EN CARACTERES VISUALES
PC: SN: NN:
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA DEL VIAL

1. NOMBRE DEL MEDICAMENTO Y VÍA(S) DE ADMINISTRACIÓN
Insuman Comb 50 40 UI/ml suspensión inyectable
Insulina humana
Vía subcutánea
2. FORMA DE ADMINISTRACIÓN
3. FECHA DE CADUCIDAD
CAD
4. NÚMERO DE LOTE
Lote
5. CONTENIDO EN PESO, VOLUMEN O EN UNIDADES
10 ml
6. OTROS
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR
CARTONAJE/CARTUCHO DE 3 ML

1. NOMBRE DEL MEDICAMENTO
Insuman Comb 50 100 UI/ml suspensión inyectable en un cartucho
Insulina humana
50% de insulina disuelta, 50% de insulina protamina cristalina
2. PRINCIPIO(S) ACTIVO(S)
1 ml contiene 100 UI (3,5 mg) de insulina humana.
Insulina de acción de instauración rápida y de duración moderadamente larga.
3. LISTA DE EXCIPIENTES
Excipientes: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógeno fosfato de sodio dihidrato, glicerol, hidróxido de sodio, ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Suspensión inyectable.

3 cartuchos de 3 ml
4 cartuchos de 3 ml
5 cartuchos de 3 ml
6 cartuchos de 3 ml
9 cartuchos de 3 ml
10 cartuchos de 3 ml
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Vía subcutánea.
Los cartuchos de Insuman Comb 50 deben utilizarse únicamente con las plumas: ClikSTAR, Tactipen, Autopen 24, AllStar, ALLStar PRO, JuniorSTAR.
En su país, puede que solamente estén comercializadas algunas de estas plumas.
![]()
Leer el prospecto antes de utilizar este medicamento.
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
Mezclar cuidadosamente.
Si la pluma de insulina está dañada, o no funciona correctamente (debido a fallos mecánicos), debe desecharse y utilizar una pluma de insulina nueva.
8. FECHA DE CADUCIDAD
CAD
Una vez en uso, los cartuchos se pueden conservar hasta 4 semanas. No conservar a temperatura superior a 25oC; y proteger de la luz y calor directos. Durante su uso (en la pluma), no conservar en nevera.
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Cartuchos sin abrir: Conservar en nevera.

No congelar. Conservar el cartucho en el embalaje exterior para protegerlo de la luz.
10. PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL MEDICAMENTO NO UTLIZADO Y DE LOS MATERIALES DERIVADOS DE SU USO (CUANDO CORRESPONDA)
11. NOMBRE Y DIRECCIÓN DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
Sanofi-Aventis Deutschland GmbH
D-65926 Frankfurt am Main, Alemania.
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/97/030/089 (3 cartuchos de 3 ml) EU/1/97/030/063 (4 cartuchos de 3 ml) EU/1/97/030/050 (5 cartuchos de 3 ml) EU/1/97/030/094 (6 cartuchos de 3 ml) EU/1/97/030/099 (9 cartuchos de 3 ml) EU/1/97/030/064 (10 cartuchos de 3 ml)

13. NÚMERO DE LOTE
Lote
14. CONDICIONES GENERALES DE DISPENSACIÓN
Medicamento sujeto a prescripción médica.
15. INSTRUCCIONES DE USO
16. BRAILLE
Insuman Comb 50
17. IDENTIFICADOR ÚNICO - CÓDIGO DE BARRAS 2D
![]()
![]()
Incluido el código de barras 2D que lleva el identificador único.
18. IDENTIFICADOR ÚNICO - INFORMACIÓN EN CARACTERES VISUALES
PC: SN: NN:
INFORMACIÓN MÍNIMA A INCLUIR EN BLISTERS O TIRAS
TEXTO PARA EL ALUMINIO QUE SE UTILIZA EN EL SELLADO DE LA BANDEJA DE PLÁSTICO TRANSPARENTE QUE CONTIENE EL CARTUCHO

1. NOMBRE DEL MEDICAMENTO
2. NOMBRE DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
3. FECHA DE CADUCIDAD
4. NÚMERO DE LOTE
5. OTROS
Después de insertar un nuevo cartucho:
Debe comprobar que la pluma de insulina funciona correctamente, antes de inyectarse la primera dosis. Si tiene alguna pregunta consulte las instrucciones de su pluma de insulina.
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA DEL CARTUCHO

1. NOMBRE DEL MEDICAMENTO Y VÍA(S) DE ADMINISTRACIÓN
Insuman Comb 50 100 UI/ml suspensión inyectable
Insulina humana
Vía subcutánea
2. FORMA DE ADMINISTRACIÓN
Utilice plumas específicas: ver prospecto.
3. FECHA DE CADUCIDAD
CAD
4. NÚMERO DE LOTE
Lote
5. CONTENIDO EN PESO, VOLUMEN O EN UNIDADES
3 ml
6. OTROS
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR Y EL ACONDICIONAMIENTO PRIMARIO
EMBALAJE EXTERIOR / PLUMA PRECARGADA DE 3 ML SOLOSTAR

1. NOMBRE DEL MEDICAMENTO
![]()
Insuman Comb 50 SoloStar 100 UI/ml suspensión inyectable en pluma precargada
Insulina humana
![]()
50% de insulina disuelta, 50% de insulina protamina cristalina
2. PRINCIPIO(S) ACTIVO(S)
1 ml contiene 100 UI (3,5 mg) de insulina humana.
Insulina de acción de instauración rápida y de duración moderadamente larga.
3. LISTA DE EXCIPIENTES
![]()
Excipientes: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógeno fosfato de sodio dihidrato, glicerol, hidróxido de sodio, ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Suspensión inyectable.

3 plumas de 3 ml
4 plumas de 3 ml
5 plumas de 3 ml
6 plumas de 3 ml
9 plumas de 3 ml
![]()
10 plumas de 3 ml
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Vía subcutánea.
![]()
Leer el prospecto antes de utilizar este medicamento. Abrir por aquí
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
![]()
Mezclar cuidadosamente.
![]()
Utilice sólo las agujas que son compatibles con SoloStar.
8. FECHA DE CADUCIDAD
CAD
Una vez en uso, las plumas se pueden conservar hasta 4 semanas. No conservar a temperatura superior a
![]()
25oC y proteger de la luz y calor directos. Durante su uso, no conservar en nevera.
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Plumas sin utilizar: Conservar en nevera.

No congelar. Conservar la pluma en el embalaje exterior para protegerla de la luz.
10. PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL MEDICAMENTO NO UTILIZADO Y DE LOS MATERIALES DERIVADOS DE SU USO (CUANDO CORRESPONDA)
11. NOMBRE Y DIRECCIÓN DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
Sanofi-Aventis Deutschland GmbH
![]()
D-65926 Frankfurt am Main, Alemania.
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
EU/1/97/030/164 (3 plumas de 3 ml) EU/1/97/030/165 (4 plumas de 3 ml) EU/1/97/030/166 (5 plumas de 3 ml) EU/1/97/030/167 (6 plumas de 3 ml) EU/1/97/030/168 (9 plumas de 3 ml) EU/1/97/030/169 (10 plumas de 3 ml)

13. NÚMERO DE LOTE
![]()
Lote
14. CONDICIONES GENERALES DE DISPENSACIÓN
Medicamento sujeto a prescripción médica.
15. INSTRUCCIONES DE USO
16. INFORMACIÓN EN BRAILLE
![]()
![]()
Insuman Comb 50 SoloStar
17. IDENTIFICADOR ÚNICO - CÓDIGO DE BARRAS 2D
![]()
Incluido el código de barras 2D que lleva el identificador único.
18. IDENTIFICADOR ÚNICO - INFORMACIÓN EN CARACTERES VISUALES
PC: SN: NN:
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA DE LA PLUMA SOLOSTAR

1. NOMBRE DEL MEDICAMENTO Y VIA DE ADMINISTRACIÓN
Insuman Comb 50 SoloStar 100 UI/ml suspensión inyectable
Insulina humana
Vía subcutánea.
2. FORMA DE ADMINISTRACIÓN
3. FECHA DE CADUCIDAD
CAD
4. NÚMERO DE LOTE
Lote
5. CONTENIDO EN PESO, EN VOLUMEN O EN UI
3 ml
6. OTROS
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR
CARTONAJE/ VIAL DE 10 ML

1. NOMBRE DEL MEDICAMENTO
Insuman Infusat 100 UI/ml solución inyectable en un vial
Insulina humana
2. PRINCIPIO(S) ACTIVO(S)
1 ml contiene 100 UI (3,5 mg) de insulina humana.
3. LISTA DE EXCIPIENTES
Excipientes: fenol, cloruro de zinc, trometamol, glicerol, poloxamero 171, hidróxido de sodio, ácido clorhídrico (para ajuste de pH), agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Solución inyectable.
3 viales de 10 ml
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Vía subcutánea.
![]()
Para uso en bombas de insulina, adecuadas para insulinas conteniendo 100 UI/ ml. Leer el prospecto antes de utilizar este medicamento.
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
Utilizar solo soluciones transparentes e incoloras.
8. FECHA DE CADUCIDAD
CAD
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Viales sin abrir: Conservar en nevera.

No congelar. Conservar el vial en el embalaje exterior para protegerlo de la luz.
10. PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL MEDICAMENTO NO UTLIZADO Y DE LOS MATERIALES DERIVADOS DE SU USO (CUANDO CORRESPONDA)
11. NOMBRE Y DIRECCIÓN DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
Sanofi-Aventis Deutschland GmbH
D-65926 Frankfurt am Main, Alemania.
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/97/030/053
13. NÚMERO DE LOTE
Lote
14. CONDICIONES GENERALES DE DISPENSACIÓN
Medicamento sujeto a prescripción médica.
15. INSTRUCCIONES DE USO
16. BRAILLE
![]()
Insuman Infusat 100
17. IDENTIFICADOR ÚNICO - CÓDIGO DE BARRAS 2D
![]()
Incluido el código de barras 2D que lleva el identificador único.
18. IDENTIFICADOR ÚNICO - INFORMACIÓN EN CARACTERES VISUALES
PC: SN: NN:
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA DEL VIAL

1. NOMBRE DEL MEDICAMENTO Y VÍA(S) DE ADMINISTRACIÓN
Insuman Infusat 100 UI/ml solución inyectable
Insulina humana
Vía subcutánea
2. FORMA DE ADMINISTRACIÓN
3. FECHA DE CADUCIDAD
CAD
4. NÚMERO DE LOTE
Lote
5. CONTENIDO EN PESO, VOLUMEN O EN UNIDADES
10 ml
6. OTROS
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR
CARTONAJE/VIAL DE 10 ML

1. NOMBRE DEL MEDICAMENTO
Insuman Implantable 400 UI/ml solución para perfusión
Insulina humana
2. PRINCIPIO(S) ACTIVO(S)
Un ml contiene 400 UI de insulina humana (equivalente a 14 mg).
3. LISTA DE EXCIPIENTES
Excipientes: fenol, clorhidrato de zinc, trometamol, glicerol, poloxámero 171, hidróxido de sodio, ácido clorhídrico y agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Solución para perfusión
4.000 UI/10ml
1 vial
5 viales
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Usar sólo con la Bomba Implantable Medtronic MiniMed. Vial de un solo uso
![]()
Vía intraperitoneal
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
PRECAUCIÓN DOSIS ALTA
Usar únicamente soluciones transparentes e incoloras. Insulina de acción de instauración rápida y de corta duración.
8. FECHA DE CADUCIDAD
CAD
En la bomba, el medicamento es estable durante 45 días a 37º C.
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Viales sin abrir: Conservar en nevera. No congelar.

Conservar el vial en el embalaje exterior para protegerlo de la luz.
10. PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL MEDICAMENTO NO UTLIZADO Y DE LOS MATERIALES DERIVADOS DE SU USO (CUANDO CORRESPONDA)
11. NOMBRE Y DIRECCIÓN DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
![]()
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main Alemania.
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/97/030/202 (1 vial of 10 ml) EU/1/97/030/203 (5 vials of 10 ml)
![]()
13. NÚMERO DE LOTE
Lote:
14. CONDICIONES GENERALES DE DISPENSACIÓN
15. INSTRUCCIONES DE USO
16. BRAILLE
![]()
Se acepta justificación para no incluir la información en Braille.
17. IDENTIFICADOR ÚNICO - CÓDIGO DE BARRAS 2D
![]()
Incluido el código de barras 2D que lleva el identificador único.
18. IDENTIFICADOR ÚNICO - INFORMACIÓN EN CARACTERES VISUALES
PC: SN: NN:
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA DEL VIAL

1. NOMBRE DEL MEDICAMENTO Y VÍA(S) DE ADMINISTRACIÓN
Insuman Implantable 400 UI/ml perfusión
Insulina humana
Vía intraperitoneal
2. FORMA DE ADMINISTRACIÓN
Usar sólo con la Bomba Implantable Medtronic MiniMed.
3. FECHA DE CADUCIDAD
CAD
4. NÚMERO DE LOTE DEL FABRICANTE
Lote
5. CONTENIDO EN PESO, VOLUMEN O EN UNIDADES
4.000 UI/10 ml
6. OTROS
DOSIS ALTA
B. PROSPECTO
Prospecto: información para el usuario
Insuman Rapid 100 UI/ml solución inyectable en un vial
Insulina humana
Lea todo el prospecto detenidamente antes de empezar a usar el medicamento, porque contiene información importante para usted.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero.
- Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas, aunque tengan los mismos síntomas de enfermedad que usted, ya que puede perjudicarles.
- Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se
trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
Contenido del prospecto:
1. Qué es Insuman Rapid y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Insuman Rapid
3. Cómo usar Insuman Rapid
4. Posibles efectos adversos
5. Conservación de Insuman Rapid
6. Contenido del envase e información adicional
1. Qué es Insuman Rapid y para qué se utiliza
Insuman Rapid contiene insulina humana como principio activo que se obtiene por un proceso de biotecnología, y es idéntica a la insulina del organismo humano.
Insuman Rapid es una solución de insulina con una acción de inicio rápida y de corta duración. Insuman Rapid se utiliza para reducir los niveles elevados de azúcar en sangre de los pacientes que
padecen diabetes mellitus y necesitan tratamiento con insulina. Diabetes mellitus es una enfermedad en la
que su organismo no produce insulina suficiente para controlar el nivel de azúcar en sangre. Insuman
Rapid también puede ser utilizado para tratar el coma hiperglucémico (coma causado por niveles demasiado altos de azúcar en sangre) y cetoacidosis (aumento del ácido en la sangre porque el organismo
degrada las grasas en lugar del azúcar), así como para controlar los niveles de azúcar en sangre antes,
durante y después de una intervención quirúrgica.
2. Qué necesita saber antes de empezar a usar Insuman Rapid
No use Insuman Rapid
Si es alérgico a la insulina o a cualquiera de los demás componentes de este medicamento (incluidos en la sección 6).
Advertencias y precauciones
Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Insuman Rapid.
Siga estrictamente las instrucciones sobre la posología, control (pruebas de sangre y orina), dieta y actividad física (trabajo físico y ejercicio) que ha establecido con su médico.
Consulte a su médico si es alérgico a este medicamento o a las insulinas humanas.
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón o si es anciano, consulte a su médico, ya que podría necesitar una dosis más baja de insulina.
Cambios en la piel en el punto de inyección
Se debe rotar el punto de inyección para evitar cambios en la piel, como bultos bajo la piel. La insulina puede no funcionar muy bien si se inyecta en una zona abultada (ver Cómo usar Insuman Rapid). Póngase en contacto con su médico si actualmente está inyectándose en una zona abultada, antes de comenzar a inyectarse en una zona distinta. Su médico puede indicarle que compruebe sus niveles de azúcar en sangre más de cerca, y que ajuste la insulina o la dosis de sus otras medicaciones antidiabéticas.
Viajes
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre:
- la disponibilidad de insulina en el país al que va a viajar,
- reservas de insulina, jeringas, etc.,
- el almacenamiento correcto de la insulina durante el viaje,
- el horario de las comidas y de la administración de insulina durante el viaje,
- los posibles efectos del traslado a zonas con diferencias horarias,
- los posibles nuevos riesgos para la salud en los países que va a visitar,
- qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo.
Enfermedades y lesiones
El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones:
- Si está enfermo o sufre una lesión grave, puede aumentar su nivel de azúcar en sangre
(hiperglucemia).
- Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia).
En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico.
Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema).
Otros medicamentos e Insuman Rapid
Algunos medicamentos producen cambios en los niveles de azúcar en sangre (un descenso, un aumento o ambos, dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo.
Informe a su médico o farmacéutico si está utilizando, ha utilizado recientemente o podría tener que utilizar cualquier otro medicamento.
Pregunte a su médico antes de usar un medicamento, si éste puede afectar a su nivel de azúcar en sangre y qué medidas debe adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre
(hipoglucemia) se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón, o el aumento de la presión arterial),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizados para reducir los niveles de lípidos en sangre),
- los inhibidores de la monoaminoxidasa (MAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre moderada),
- los antibióticos del grupo de las sulfamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre
(hiperglucemia) se incluyen:
- los corticosteroides (como la “cortisona", utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizado para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizada para tratar la tuberculosis),
- los estrógenos y progestágenos (como en la píldora anticonceptiva utilizada para el control de la natalidad),
- los derivados de la fenotiacina (utilizados para tratar las enfermedades psiquiátricas),
- la somatotropina (hormona del crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina utilizada para tratar el asma),
- las hormonas tiroideas (utilizadas para tratar el mal funcionamiento de la glándula tiroidea)
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticas atípicos (como clozapina, olanzapina).
Su nivel de azúcar en sangre puede subir o bien bajar si usa:
- betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar las enfermedades psiquiátricas).
La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia.
Si no está seguro de si está usando alguna de estas medicinas, pregunte a su médico o farmacéutico.
Insuman Rapid con alcohol
Sus niveles de azúcar en sangre pueden subir o bajar si consume alcohol.
Embarazo y lactancia
Si está embarazada o en periodo de lactancia, o cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su régimen de administración de insulina puede requerir cambios durante el embarazo y tras el parto. Un control especialmente cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé. Sin embargo, no existe ninguna experiencia del uso de Insuman Rapid en mujeres embarazadas.
Si está en el período de lactancia, puede necesitar un ajuste en la dosis de insulina y en su dieta.
Conducción y uso de máquinas
Su capacidad de concentración o de reacción puede verse reducida si:
- tiene hipoglucemia (niveles bajos de azúcar en sangre)
- tiene hiperglucemia (niveles altos de azúcar en sangre)
tiene problemas de visión.
Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para o para otros (como conducir un vehículo o utilizar máquinas). Debe pedir a su médico que le aconseje sobre la capacidad para conducir si:
- tiene frecuentes episodios de hipoglucemia,
- han disminuído o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia.
Información importante sobre algunos de los componentes de Insuman Rapid
Este medicamento contiene menos de 23 mg de sodio por dosis; esto es, esencialmente ”exento de sodio”.
3. Cómo usar Insuman Rapid
Dosis
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico o farmacéutico. En caso de duda, consulte de nuevo a su médico o farmacéutico.
En función de su estilo de vida y los resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento con insulina, su médico:
- determinará la dosis de Insuman Rapid que necesitará cada día,
- le indicará cuándo debe analizar su nivel de azúcar en sangre, y si necesita llevar a cabo análisis de orina,
- le indicará cuándo puede necesitar inyectarse una dosis más alta o más baja de Insuman Rapid.
Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre y para evitar que suba o baje demasiado. Ver el recuadro que aparece al final de este prospecto para más información.
Frecuencia de administración
Insuman Rapid se inyecta bajo la piel 15 a 20 minutos antes de la comida.
Forma de administración
Insuman Rapid es una solución para inyección bajo la piel o, en circunstancias excepcionales, en una vena (vaso sanguíneo).
Su médico le mostrará en qué área de la piel debe inyectarse Insuman Rapid. Con cada inyección, debe cambiar el lugar de la punción dentro del área concreta de piel que esté usando.
La administración de insulina en vena, por ejemplo para tratar una hiperglucemia grave o una cetoacidosis, requiere experiencia y especiales precauciones de seguridad, por lo que debe realizarse en el hospital o en ambiente similar.
No use Insuman Rapid en bombas de insulina. Existen preparados especiales de insulina para usar en estos dispositivos. No lo use tampoco en bombas peristálticas con tubos de silicona.
Cómo manejar los viales
Insuman Rapid contiene 100 UI de insulina por ml. Sólo se deben usar jeringas para inyección diseñadas para esta concentración de insulina (100 UI por ml). Las jeringas para inyección no deben contener otros medicamentos o restos de ellos (por ejemplo, restos de heparina).
Antes de extraer la primera dosis de insulina, debe quitar la tapa extraíble de seguridad del vial.
No utilizar Insuman Rapid si la solución no es transparente, incolora, sin partículas sólidas visibles y con una consistencia acuosa.
No agite con fuerza el vial, porque se podría formar espuma. La espuma puede dificultar la medición de la dosis correcta.
Precauciones especiales antes de la inyección
Antes de la inyección, elimine todas las burbujas de aire. Asegúrese de que la insulina no se contamina con alcohol u otros desinfectantes, ni con otras sustancias. No mezcle la insulina con ningún otro medicamento, excepto con las preparaciones de insulina humana como se detalla a continuación.
Insuman Rapid puede mezclarse con todas las preparaciones de insulina humana, EXCEPTO las diseñadas especialmente para bombas de insulina. Del mismo modo, TAMPOCO debe mezclarse con insulinas de origen animal o análogos de insulina.
Su médico le dirá si tiene que mezclar preparaciones de insulinas humanas. Si necesita inyectar una mezcla, ponga Insuman Rapid en la jeringa para inyección antes de poner la otra insulina. Inyecte en cuanto las haya mezclado. No mezcle insulinas de diferentes concentraciones (por ejemplo, 100 UI/ml y
40 UI/ml).
Si usa más Insuman Rapid del que debiera
-Si se ha inyectado demasiado Insuman Rapid, su nivel de azúcar en sangre puede llegar a ser muy
bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más información sobre el tratamiento de la hipoglucemia, ver el recuadro que aparece al final de este prospecto.
Si olvidó usar Insuman Rapid
- Si ha olvidado una dosis de Insuman Rapid o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, ver el recuadro que aparece al final de este prospecto.
- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Insuman Rapid
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis (aumento del ácido en la sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Insuman Rapid sin consultar con un médico, él le dirá lo que debe hacer.
Si tiene cualquier otra duda sobre el uso de este medicamento, pregunte a su médico, farmacéutico o enfermero.
Confusiones de insulina
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre
Insuman Rapid y otras insulinas.
4. Posibles efectos adversos
Al igual que todos los medicamentos, este medicamento puede producir efectos adversos, aunque no todas las personas los sufran
Efectos adversos más graves
Efectos adversos notificados con poca frecuencia (pueden afectar hasta 1 de cada 100 personas)
Reacciones alérgicas graves con presión sanguínea baja (shock)
Efectos adversos notificados con una frecuencia no conocida (la frecuencia no puede estimarse a partir de los datos disponibles)
El efecto adverso más frecuente es la hipoglucemia (niveles bajos de azúcar en sangre). Una hipoglucemia grave puede provocar daños en el cerebroy puede poner en peligro su vida. Para más información sobre los efectos adversos debidos a niveles bajos o altos de azúcar en sangre, ver el recuadro que aparece al final de este prospecto.
Pueden aparecer reacciones alérgicas graves a la insulina que podrían poner su vida en peligro.
Estas reacciones a la insulina o a los excipientes pueden provocar reacciones cutáneas a gran escala
(erupción cutánea y picor por todo el cuerpo), hinchazón grave de la piel o de las mucosas (edema angioneurótico), dificultad para respirar, un descenso de la tensión arterial con aceleración del latido
cardiaco y sudoración.
Otros efectos adversos
Efectos adversos notificados con frecuencia (pueden afectar hasta 1 de cada 10 personas)
Edema
El tratamiento con insulina puede provocar una retención temporal de agua en el organismo con hinchazón de las pantorrillas y los tobillos.
Reacciones en el lugar de inyección
Efectos adversos notificados con poca frecuencia
Urticaria en el lugar de inyección (erupción cutánea con picor)
Otros efectos adversos notificados con una frecuencia no conocida
Retención de sodio
Reacciones oculares
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede alterar su visión de forma temporal. Si padece retinopatía proliferativa (una enfermedad de los ojos
relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de
la visión.
Cambios en la piel en el punto de inyección.
Si se inyecta insulina con demasiada frecuencia en el mismo lugar, el tejido graso se puede encoger (lipoatrofia) o hacerse más grueso (lipohipertrofia). Los bultos bajo la piel también pueden producirse por la acumulación de una proteína denominada amiloide (amiloidosis cutánea). La insulina puede no funcionar muy bien si se inyecta en una zona abultada. Cambie el punto de inyección para ayudar a evitar estos cambios en la piel. Reacciones de la piel y alérgicas
Pueden aparecer reacciones alérgicas moderadas en el lugar de inyección (como enrojecimiento, dolor especialmente intenso al inyectar, prurito, urticaria, hinchazón o inflamación). Estas reacciones también
pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones leves a las insulinas
se resuelven habitualmente en unos días o en pocas semanas.
Anticuerpos frente a insulina
El tratamiento con insulina puede hacer que el organismo produzca anticuerpos frente a la insulina
(sustancias que actúan contra la insulina). Sin embargo, ésto requerirá modificar su dosis de insulina sólo en raras ocasiones.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos
directamente a través del sistema nacional de notificación incluido en el Anexo V.
Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
5. Conservación de Insuman Rapid
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilizar este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta del vial después de “CAD”. La fecha de caducidad es el último día del mes que se indica.
Viales sin abrir:
Conservar en nevera (entre 2°C y 8°C). No congelar. No colocar Insuman Rapid cerca del compartimento del congelador o junto a un acumulador de frío.
Conservar el vial en el embalaje exterior para protegerlo de la luz.
Viales abiertos:
Una vez en uso, el vial puede conservarse durante un máximo de 4 semanas en el embalaje exterior a una temperatura no superior a 25ºC y protegido del calor directo (por ejemplo al lado de una unidad de calor)
o de la luz directa (luz solar directa o al lado de una lámpara). No utilizar el vial después de este periodo de tiempo. Se recomienda anotar en la etiqueta la fecha de la primera utilización del vial.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que no necesita. De esta forma ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional
Composición de Insuman Rapid
- El principio activo es insulina humana. Un ml de Insuman Rapid contiene 100 UI (Unidades
Internacionales) del principio activo insulina humana.
- Los demás componentes son: metacresol, dihidrógenofosfato de sodio dihidrato, glicerol, hidróxido
de sodio (ver sección 2 sobre “Información importante sobre algunos de los componentes de Insuman
Rapid"), ácido clorhídrico (para ajuste de pH) y agua para preparaciones inyectables.
Aspecto del producto y tamaño del envase
Insuman Rapid es una solución inyectable transparente incolora, sin partículas sólidas visibles y de consistencia acuosa.
Insuman Rapid se proporciona en viales que contienen 5 ml de solución inyectable (equivalentes a 500 UI
de insulina) ó 10 ml de solución inyectable (equivalentes a 1000 UI de insulina). Se presenta en envases de 1 y 5 viales de 5 ml ó de 10 ml. Puede que solamente estén comercializados algunos tamaños de envase.
Titular de la autorización de comercialización y responsable de la fabricación
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
België/Belgique/Belgien
Sanofi Belgium
Tél/Tel : +32 (0)2 710 54 00
Luxembourg/Luxemburg
Sanofi Belgium
Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien)
България
Swixx Biopharma EOOD Тел.: +359 (0)2 4942 480
Magyarország
SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050
Česká republika
Sanofi s.r.o.
Tel: +420 233 086 111
Malta
Sanofi S.r.l.
Tel: +39 02 39394275
Danmark
Sanofi A/S
Tlf: +45 45 16 70 00
Nederland
Sanofi B.V.
Tel: +31 20 245 4000
Deutschland
Sanofi-Aventis Deutschland GmbH Tel: 0800 52 52 010
Tel. Aus dem Ausland: +49 69 305 21 131
Norge
sanofi-aventis Norge AS Tlf: +47 67 10 71 00
Eesti
Swixx Biopharma OÜ Tel: +372 640 10 30
Österreich
sanofi-aventis GmbH Tel: +43 1 80 185 – 0
Ελλάδα
Sanofi-Aventis Μονοπρόσωπη AEBEΤηλ: +30
210 900 16 00
Polska
Sanofi Sp. z o.o.
Tel.: +48 22 280 00 00
España
sanofi-aventis, S.A. Tel: +34 93 485 94 00
Portugal
Sanofi - Produtos Farmacêuticos, Lda
Tel: +351 21 35 89 400
France
Sanofi Winthrop IndustrieTél: 0 800 222 555
Appel depuis l’étranger : +33 1 57 63 23 23
Hrvatska
Swixx Biopharma d.o.o. Tel: +385 1 2078 500
România
Sanofi Romania SRL
Tel: +40 (0) 21 317 31 36
Ireland
sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00
Slovenija
Swixx Biopharma d.o.o. Tel: +386 1 235 51 00
Ísland
Vistor hf.
Sími: +354 535 7000
Slovenská republika Swixx Biopharma s.r.o. Tel: +421 2 208 33 600
Italia
Sanofi S.r.l.
Tel: 800 13 12 12 (domande di tipo tecnico)
800 536389 (altre domande)
Suomi/Finland
Sanofi Oy
Puh/Tel: +358 (0) 201 200 300
Κύπρος
C.A. Papaellinas Ltd. Τηλ: +357 22 741741
Sverige
Sanofi AB
Tel: +46 (0)8 634 50 00
Latvija
Swixx Biopharma SIA Tel: +371 6 616 47 50
United Kingdom (Northern Ireland) sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +44 (0) 800 035 2525
Lietuva
Swixx Biopharma UAB Tel: +370 5 236 91 40
La última revisión de este prospecto fue en
Otras fuentes de información
La información detallada de este medicamento está disponible en la página web de la Agencia Europea del Medicamento: http://www.ema.europa.eu/
HIPERGLUCEMIA E HIPOGLUCEMIA
Lleve siempre consigo algo de azúcar (al menos 20 gramos) Lleve consigo alguna información que indique que es diabético
HIPERGLUCEMIA (niveles altos de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no se haya inyectado suficiente insulina.
¿Por qué le ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, nerviosismo), o sufre una lesión, una operación, infección o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Rapid").
Síntomas de aviso de la hiperglucemia
La sed, un aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
Qué debe hacer si sufre una hiperglucemia
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en la orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave debe ser tratada siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (niveles bajos de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué le ocurre la hipoglucemia?
Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Rapid").
También es más probable que se produzca hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo, del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos de síntomas que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa: sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes que aparezcan los síntomas de bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos de síntomas que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento
agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a
veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo (parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, sensación de desamparo, convulsiones, pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia ("síntomas de aviso") pueden cambiar, atenuarse o faltar por completo si
- es una persona anciana, ha padecido diabetes durante mucho tiempo o sufre cierto tipo de enfermedad nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- ha cambiado recientemente de una insulina animal a una insulina humana como Insuman,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Rapid").
En este caso, puede sufrir una hipoglucemia grave (e incluso perder el conocimiento) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si es necesario, la realización con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si sufre una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: Los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como las bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después, coma algo que aumente su nivel de azúcar en sangre a largo plazo (como pan o pasta). Su médico o enfermera deben haber comentado este tema antes con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indíquele lo siguiente a sus familiares, amigos o personas cercanas:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón (un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
Prospecto: información para el usuario
Insuman Rapid 40 UI/ml solución inyectable en un vial
Insulina humana
Lea todo el prospecto detenidamente antes de empezar a usar el medicamento, porque contiene información importante para usted.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero.
- Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas, aunque tengan los mismos síntomas de enfermedad que usted, ya que puede perjudicarles.
- Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se
trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
Contenido del prospecto:
1. Qué es Insuman Rapid y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Insuman Rapid
3. Cómo usar Insuman Rapid
4. Posibles efectos adversos
5. Conservación de Insuman Rapid
6. Contenido del envase e información adicional
1. Qué es Insuman Rapid y para qué se utiliza
Insuman Rapid contiene insulina humana como principio activo que se obtiene por un proceso de biotecnología, y es idéntica a la insulina del organismo humano.
Insuman Rapid es una solución de insulina con una acción de inicio rápida y de corta duración. Insuman Rapid se utiliza para reducir los niveles elevados de azúcar en sangre de los pacientes que
padecen diabetes mellitus y necesitan tratamiento con insulina. Diabetes mellitus es una enfermedad en la
que su organismo no produce insulina suficiente para controlar el nivel de azúcar en sangre. Insuman
Rapid también puede ser utilizado para tratar el coma hiperglucémico (coma causado por niveles demasiado altos de azúcar en sangre) y cetoacidosis (aumento del ácido en la sangre porque el organismo degrada las grasas en lugar del azúcar), así como para controlar los niveles de azúcar en sangre antes, durante y después de una intervención quirúrgica.
2. Qué necesita saber antes de empezar a usar Insuman Rapid
No use Insuman Rapid
Si es alérgico a la insulina o a cualquiera de los demás componentes de este medicamento (incluidos en la sección 6).
Advertencias y precauciones
Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Insuman Rapid.
Siga estrictamente las instrucciones sobre la posología, control (pruebas de sangre y orina), dieta y actividad física (trabajo físico y ejercicio) que ha establecido con su médico.
Consulte a su médico si es alérgico a este medicamento o a las insulinas humanas.
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón o si es anciano, consulte a su médico, ya que podría necesitar una dosis más baja de insulina.
Cambios en la piel en el punto de inyección
Se debe rotar el punto de inyección para evitar cambios en la piel, como bultos bajo la piel. La insulina puede no funcionar muy bien si se inyecta en una zona abultada (ver Cómo usar Insuman Rapid). Póngase en contacto con su médico si actualmente está inyectándose en una zona abultada, antes de comenzar a inyectarse en una zona distinta. Su médico puede indicarle que compruebe sus niveles de azúcar en sangre más de cerca, y que ajuste la insulina o la dosis de sus otras medicaciones antidiabéticas.Viajes
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre:
- la disponibilidad de insulina en el país al que va a viajar,
- reservas de insulina, jeringas, etc.,
- el almacenamiento correcto de la insulina durante el viaje,
- el horario de las comidas y de la administración de insulina durante el viaje,
- los posibles efectos del traslado a zonas con diferencias horarias,
- los posibles nuevos riesgos para la salud en los países que va a visitar,
- qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo.
Enfermedades y lesiones
El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones:
- Si está enfermo o sufre una lesión grave, puede aumentar su nivel de azúcar en sangre
(hiperglucemia).
- Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia).
En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico.
Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema).
Otros medicamentos e Insuman Rapid
Algunos medicamentos producen cambios en los niveles de azúcar en sangre (un descenso, un aumento o ambos, dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo.
Informe a su médico o farmacéutico si está utilizando, ha utilizado recientemente o podría tener que utilizar cualquier otro medicamento.
Pregunte a su médico antes de usar un medicamento, si éste puede afectar a su nivel de azúcar en sangre y
qué medidas debe adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre
(hipoglucemia) se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón, o el aumento de la presión arterial),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizados para reducir los niveles de lípidos en sangre),
- los inhibidores de la monoaminoxidasa (MAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre moderada),
- los antibióticos del grupo de las sulfamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre
(hiperglucemia) se incluyen:
- los corticosteroides (como la “cortisona", utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizado para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizado para tratar la tuberculosis),
- los estrógenos y progestágenos (como en la píldora anticonceptiva utilizada para el control de la natalidad),
- los derivados de la fenotiacina (utilizado para tratar las enfermedades psiquiátricas),
- la somatotropina (hormona del crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina utilizada para tratar el asma),
- las hormonas tiroideas (utilizado para tratar el mal funcionamiento de la glándula tiroidea),
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticas atípicos (como clozapina, olanzapina).
Su nivel de azúcar en sangre puede subir o bien bajar si usa:
- los betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar las enfermedades psiquiátricas).
La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia.
Si no está seguro de si está usando alguna de estas medicinas, pregunte a su médico o farmacéutico.
Insuman Rapid con alcohol
Sus niveles de azúcar en sangre pueden subir o bajar si consume alcohol.
Embarazo y lactancia
Si está embarazada o en periodo de lactancia, o cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su régimen de administración de insulina puede requerir cambios durante el embarazo y tras el parto. Un control especialmente cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé. Sin embargo, no existe ninguna experiencia del uso de Insuman Rapid en mujeres embarazadas.
Si está en el período de lactancia, puede necesitar un ajuste en la dosis de insulina y en su dieta.
Conducción y uso de máquinas
Su capacidad de concentración o de reacción puede verse reducida si:
- tiene hipoglucemia (niveles bajos de azúcar en sangre)
- tiene hiperglucemia (niveles altos de azúcar en sangre)
- tiene problemas de visión.
Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para o para otros (como conducir un vehículo o utilizar máquinas). Debe pedir a su médico que le aconseje sobre la capacidad para conducir si:
- tiene frecuentes episodios de hipoglucemia,
- han disminuído o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia.
Información importante sobre algunos de los componentes de Insuman Rapid
Este medicamento contiene menos de 23 mg de sodio por dosis; esto es, esencialmente ”exento de sodio”.
3. Cómo usar Insuman Rapid
Dosis
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico o farmacéutico. En caso de duda, consulte de nuevo a su médico o farmacéutico.
En función de su estilo de vida y los resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento con insulina, su médico:
- determinará la dosis de Insuman Rapid que necesitará cada día,
- le indicará cuándo debe analizar su nivel de azúcar en sangre, y si necesita llevar a cabo análisis de orina,
- le indicará cuándo puede necesitar inyectarse una dosis más alta o más baja de Insuman Rapid.
Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre y para evitar que suba o baje demasiado. Ver el recuadro que aparece al final de este prospecto para más información.
Frecuencia de administración
Insuman Rapid se inyecta bajo la piel 15 a 20 minutos antes de la comida.
Forma de administración
Insuman Rapid es una solución para inyección bajo la piel o, en circunstancias excepcionales, en una vena (vaso sanguíneo).
Su médico le mostrará en qué área de la piel debe inyectarse Insuman Rapid. Con cada inyección, debe cambiar el lugar de la punción dentro del área concreta de piel que esté usando.
La administración de insulina en vena, por ejemplo para tratar una hiperglucemia grave o una cetoacidosis, requiere experiencia y especiales precauciones de seguridad, por lo que debe realizarse en el hospital o en ambiente similar.
No use Insuman Rapid en bombas de insulina. Existen preparados especiales de insulina para usar en estos dispositivos. No lo use tampoco en bombas peristálticas con tubos de silicona.
Cómo manejar los viales
Insuman Rapid contiene 40 UI de insulina por ml. Sólo se deben usar jeringas para inyección diseñadas para esta concentración de insulina (40 UI por ml). Las jeringas para inyección no deben contener otros medicamentos o restos de ellos (por ejemplo, restos de heparina).
Antes de extraer la primera dosis de insulina, debe quitar la tapa extraíble de seguridad del vial.
No utilizar Insuman Rapid si la solución no es transparente, incolora, sin partículas sólidas visibles y con una consistencia acuosa.
No agite con fuerza el vial, porque se podría formar espuma. La espuma puede dificultar la medición de la dosis correcta.
Precauciones especiales antes de la inyección
Antes de la inyección, elimine todas las burbujas de aire. Asegúrese de que la insulina no se contamina con alcohol u otros desinfectantes, ni con otras sustancias. No mezcle la insulina con ningún otro medicamento, excepto con las preparaciones de insulina humana como se detalla a continuación.
Insuman Rapid puede mezclarse con todas las preparaciones de insulina humana, EXCEPTO las diseñadas especialmente para bombas de insulina. Del mismo modo, TAMPOCO debe mezclarse con insulinas de origen animal o análogos de insulina.
Su médico le dirá si tiene que mezclar preparaciones de insulinas humanas. Si necesita inyectar una mezcla, ponga Insuman Rapid en la jeringa para inyección antes de poner la otra insulina. Inyecte en cuanto las haya mezclado. No mezcle insulinas de diferentes concentraciones (por ejemplo, 100 UI/ml y
40 UI/ml).
Si usa más Insuman Rapid del que debiera
- Si se ha inyectado demasiado Insuman Rapid, su nivel de azúcar en sangre puede llegar a ser muy bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para
prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más
información sobre el tratamiento de la hipoglucemia, ver el recuadro que aparece al final de este prospecto.
Si olvidó usar Insuman Rapid
- Si ha olvidado una dosis Insuman Rapid o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre
frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, ver el recuadro que
aparece al final de este prospecto.
- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Insuman Rapid
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis
(aumento del ácido en la sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Insuman Rapid sin consultar con un médico, él le dirá lo que debe hacer.
Si tiene cualquier otra duda sobre el uso de estemedicamento, pregunte a su médico o farmacéutico o enfermero.
Confusiones de insulina
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre
Insuman Rapid y otras insulinas.
4. Posibles efectos adversos
Al igual que todos los medicamentos, este medicamento puede producir efectos adversos, aunque no todas las personas los sufran.
Efectos adversos más graves
Efectos adversos notificados con poca frecuencia (pueden afectar hasta 1 de cada 100 personas)
Reacciones alérgicas graves con presión sanguínea baja (shock)
Efectos adversos con una frecuencia no conocida (la frecuencia no puede estimarse a partir de los datos disponibles)
El efecto adverso más frecuente es la hipoglucemia (niveles bajos de azúcar en sangre). Una hipoglucemia grave puede provocar daños en el cerebro y puede poner en peligro su vida. Para más información sobre los efectos adversos debidos a niveles bajos o altos de azúcar en sangre, ver el recuadro que aparece al final de este prospecto.
Pueden aparecer reacciones alérgicas graves a la insulina que podrían poner su vida en peligro.
Estas reacciones a la insulina o a los excipientes pueden provocar reacciones cutáneas a gran escala
(erupción cutánea y picor por todo el cuerpo), hinchazón grave de la piel o de las mucosas (edema angioneurótico), dificultad para respirar, un descenso de la tensión arterial con aceleración del latido cardiaco y sudoración.
Otros efectos adversos
Efectos adversos notificados con frecuencia (pueden afectar hasta 1 de cada 10 personas)
Edema
El tratamiento con insulina puede provocar una retención temporal de agua en el organismo con hinchazón de las pantorrillas y los tobillos
Reacciones en el lugar de inyección
Efectos adversos notificados con poca frecuencia
Urticaria en el lugar de inyección (erupción cutánea con picor)
Otrose fectos adversos con una frecuencia no conocida
Retención de sodio
Reacciones oculares
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede alterar su visión de forma temporal. Si padece retinopatía proliferativa (una enfermedad de los ojos
relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de
la visión.
Cambios en la piel en el punto de inyección.
Si se inyecta insulina con demasiada frecuencia en el mismo lugar, el tejido graso se puede encoger (lipoatrofia) o hacerse más grueso (lipohipertrofia). Los bultos bajo la piel también pueden producirse por la acumulación de una proteína denominada amiloide (amiloidosis cutánea). La insulina puede no funcionar muy bien si se inyecta en una zona abultada. Cambie el punto de inyección para ayudar a evitar estos cambios en la piel. Reacciones de la piel y alérgicas
Pueden aparecer reacciones alérgicas moderadas en el lugar de inyección (como enrojecimiento, dolor especialmente intenso al inyectar, prurito, urticaria, hinchazón o inflamación). Estas reacciones también pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones leves a las insulinas se resuelven habitualmente en unos días o en pocas semanas.
Anticuerpos frente a insulina
tratamiento con insulina puede hacer que el organismo produzca anticuerpos frente a la insulina (sustancias que actúan contra la insulina). Sin embargo, ésto requerirá modificar su dosis de insulina sólo en raras ocasiones.
Comunicación de efectos adversos
Si experimenta efectos adversos, consulte a su médico, farmaceútico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos directamente a través del sistema nacional de notificación incluido en el Anexo V.
Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
5. Conservación de Insuman Rapid
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilizar este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta del vial después de “CAD”. La fecha de caducidad es el último día del mes que se indica.
Viales sin abrir:
Conservar en nevera (entre 2°C y 8°C). No congelar. No colocar Insuman Rapid cerca del compartimento del congelador o de un acumulador de frío.
Conservar el vial en el embalaje exterior para protegerlo de la luz.
Viales abiertos:
Una vez en uso, el vial puede conservarse durante un máximo de 4 semanas en el embalaje exterior a una temperatura no superior a 25ºC y protegido del calor directo (por ejemplo al lado de una unidad de calor)
o de la luz directa (luz solar directa o al lado de una lámpara). No utilizar el vial después de este periodo
de tiempo. Se recomienda anotar en la etiqueta la fecha de la primera utilización del vial.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que no necesita. De esta forma ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional
Composición de Insuman Rapid
- El principio activo es insulina humana. Un ml de Insuman Rapid contiene 40 UI (Unidades
Internacionales) del principio activo insulina humana.
- Los demás componentes son: metacresol, dihidrógenofosfato de sodio dihidrato, glicerol, hidróxido
de sodio (ver sección 2 sobre “Información importante sobre algunos de los componentes de Insuman
Rapid"), ácido clorhídrico (para ajuste de pH) y agua para preparaciones inyectables.
Aspecto del producto y tamaño del envase
Insuman Rapid es una solución inyectable transparente incolora, sin partículas sólidas visibles y de consistencia acuosa.
Insuman Rapid se presenta en viales que contienen 10 ml de solución (400 UI). Se presenta en envases de
1 y 5 viales de 10 ml. Puede que solamente estén comercializados algunos tamaños de envases.
Titular de la autorización de comercialización y responsable de la fabricación
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
België/Belgique/Belgien
Sanofi Belgium
Tél/Tel : +32 (0)2 710 54 00
Luxembourg/Luxemburg
Sanofi Belgium
Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien)
България
Swixx Biopharma EOOD Тел.: +359 (0)2 4942 480
Magyarország
SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050
Česká republika
Sanofi s.r.o.
Tel: +420 233 086 111
Malta
Sanofi S.r.l.
Tel: +39 02 39394275
Danmark
Sanofi A/S
Tlf: +45 45 16 70 00
Nederland
Sanofi B.V.
Tel: +31 20 245 4000
Deutschland
Sanofi-Aventis Deutschland GmbH Tel: 0800 52 52 010
Tel. Aus dem Ausland: +49 69 305 21 131
Norge
sanofi-aventis Norge AS Tlf: +47 67 10 71 00
Eesti
Swixx Biopharma OÜ Tel: +372 640 10 30
Österreich
sanofi-aventis GmbH Tel: +43 1 80 185 – 0
Ελλάδα
Sanofi-Aventis Μονοπρόσωπη AEBE Τηλ: +30 210 900 16 00
Polska
Sanofi Sp. z o.o.
Tel.: +48 22 280 00 00
España
sanofi-aventis, S.A. Tel: +34 93 485 94 00
Portugal
Sanofi - Produtos Farmacêuticos, Lda
Tel: +351 21 35 89 400
France
Sanofi Winthrop IndustrieTél: 0 800 222 555
Appel depuis l’étranger : +33 1 57 63 23 23
Hrvatska
Swixx Biopharma d.o.o. Tel: +385 1 2078 500
România
Sanofi Romania SRL
Tel: +40 (0) 21 317 31 36
Ireland
sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00
Slovenija
Swixx Biopharma d.o.o. Tel: +386 1 235 51 00
Ísland
Vistor hf.
Sími: +354 535 7000
Slovenská republika Swixx Biopharma s.r.o. Tel: +421 2 208 33 600
Italia
Sanofi S.r.l.
Tel: 800 13 12 12 (domande di tipo tecnico)
800 536389 (altre domande)
Suomi/Finland
Sanofi Oy
Puh/Tel: +358 (0) 201 200 300
Κύπρος
C.A. Papaellinas Ltd. Τηλ: +357 22 741741
Sverige
Sanofi AB
Tel: +46 (0)8 634 50 00
Latvija
Swixx Biopharma SIA Tel: +371 6 616 47 50
United Kingdom (Northern Ireland) sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +44 (0) 800 035 2525
Lietuva
Swixx Biopharma UAB Tel: +370 5 236 91 40
Fecha de la última revisión de este prospecto: Otras fuentes de información
La información detallada de este medicamento está disponible en la página web de la Agencia Europea del Medicamento: http://www.ema.europa.eu/
HIPERGLUCEMIA E HIPOGLUCEMIA
Lleve siempre consigo algo de azúcar (al menos 20 gramos) Lleve consigo alguna información que indique que es diabético
HIPERGLUCEMIA (niveles altos de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no se haya inyectado suficiente insulina.
¿Por qué le ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, nerviosismo), o sufre
una lesión, una operación, infección o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Rapid").
Síntomas de aviso de la hiperglucemia
La sed, un aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué debe hacer si sufre una hiperglucemia?
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en la orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave debe ser tratada siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (niveles bajos de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué le ocurre la hipoglucemia?
Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, “Otros medicamentos e Insuman
Rapid”).
También es más probable que se produzca hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo, del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos de síntomas que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa: sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes que aparezcan los síntomas de bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos de síntomas que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento
agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo
(parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, sensación de desamparo, convulsiones, pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia ("síntomas de aviso") pueden cambiar, atenuarse o faltar por completo si
- es una persona anciana, ha padecido diabetes durante mucho tiempo o sufre cierto tipo de enfermedad nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- ha cambiado recientemente de una insulina animal a una insulina humana como Insuman,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Rapid").
En este caso, puede sufrir una hipoglucemia grave (e incluso perder el conocimiento) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si es necesario, la realización con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si sufre una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: Los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como las bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después, coma algo que aumente su nivel de azúcar en sangre a largo plazo (como pan o pasta). Su médico o enfermera deben haber comentado este tema antes con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indíquele lo siguiente a sus familiares, amigos o personas cercanas:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón
(un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
Prospecto: información para el usuario
Insuman Rapid 100 UI/ml solución inyectable en un cartucho
Insulina humana
Lea todo el prospecto detenidamente antes de empezar a usar el medicamento, porque contiene información importante para usted. Las instrucciones de uso de la pluma de insulina se proporcionan con su pluma de insulina. Consúltelas antes de utilizar su medicamento.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico, farmacéutico, o enfermero.
- Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas, aunque tengan los mismos síntomas de enfermedad que usted, ya que puede perjudicarles.
- Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
Contenido del prospecto:
1. Qué es Insuman Rapid y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Insuman Rapid
3. Cómo usar Insuman Rapid
4. Posibles efectos adversos
5. Conservación de Insuman Rapid
6. Contenido del envase e información adicional
1. Qué es Insuman Rapid y para qué se utiliza
Insuman Rapid contiene insulina humana como principio activo que se obtiene por un proceso de biotecnología, y es idéntica a la insulina del organismo humano.
Insuman Rapid es una solución de insulina con una acción de inicio rápida y de corta duración. Insuman Rapid se utiliza para reducir los niveles elevados de azúcar en sangre de los pacientes que
padecen diabetes mellitus. y necesitan tratamiento con insulina Diabetes mellitus es una enfermedad en la
que su organismo no produce insulina suficiente para controlar el nivel de azúcar en sangre.
2. Qué necesita saber antes de empezar a usar Insuman Rapid
No use Insuman Rapid
Si es alérgico a la insulina o a cualquiera de los demás componentes de de este medicamento (incluidos en la sección 6).
Advertencias y precauciones
Insuman Rapid en cartuchos sólo está indicado para inyectarse justo debajo de la piel con una pluma reutilizable (ver también sección 3). Consulte con su médico si necesita inyectarse la insulina por otro
método.
Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Insuman Rapid.
Siga estrictamente las instrucciones sobre la posología, control (pruebas de sangre y orina), dieta y actividad física (trabajo físico y ejercicio) que ha establecido con su médico.
Consulte a su médico si es alérgico a este medicamento o a las insulinas humanas.
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón o si es anciano, consulte a su médico, ya que podría necesitar una dosis más baja de insulina.
Cambios en la piel en el punto de inyección
Se debe rotar el punto de inyección para evitar cambios en la piel, como bultos bajo la piel. La insulina puede no funcionar muy bien si se inyecta en una zona abultada (ver Cómo usar Insuman Rapid). Póngase en contacto con su médico si actualmente está inyectándose en una zona abultada, antes de comenzar a inyectarse en una zona distinta. Su médico puede indicarle que compruebe sus niveles de azúcar en sangre más de cerca, y que ajuste la insulina o la dosis de sus otras medicaciones antidiabéticas.
Viajes
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre:
- la disponibilidad de insulina en el país al que va a viajar,
- reservas de insulina, agujas, etc.,
- el almacenamiento correcto de la insulina durante el viaje,
- el horario de las comidas y de la administración de insulina durante el viaje,
- los posibles efectos del traslado a zonas con diferencias horarias,
- los posibles nuevos riesgos para la salud en los países que va a visitar,
- qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo.
Enfermedades y lesiones
El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones:
- Si está enfermo o sufre una lesión grave, puede aumentar su nivel de azúcar en sangre
(hiperglucemia).
- Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia).
En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico.
Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema).
Otros medicamentos e Insuman Rapid
Algunos medicamentos producen cambios en los niveles de azúcar en sangre (un descenso, un aumento o ambos, dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo.
Informe a su médico o farmacéutico si está utilizando, ha utilizado recientemente o podría tener que utilizar cualquier otro medicamento.
Pregunte a su médico antes de usar un medicamento, si éste puede afectar a su nivel de azúcar en sangre y qué medidas debe adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre
(hipoglucemia) se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón, o el aumento de la presión arterial),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizados para reducir los niveles de lípidos en sangre),
- los inhibidores de la monoaminoxidasa (MAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre moderada),
- los antibióticos del grupo de las sulfamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre
(hiperglucemia) se incluyen:
- los corticosteroides (como la “cortisona", utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizado para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizado para tratar la tuberculosis),
- los estrógenos y progestágenos (como en la píldora anticonceptiva utilizada para el control de la natalidad),
- los derivados de la fenotiacina (utilizado para tratar las enfermedades psiquiátricas),
- la somatotropina (hormona de crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina] , el salbutamol, la terbutalina utilizada para tratar el asma),
- las hormonas tiroideas (utilizado para tratar el mal funcionamiento de la glándula tiroidea),
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticas atípicos (como clozapina, olanzapina).
Su nivel de azúcar en sangre puede subir o bien bajar si usa:
- los betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar las enfermedades psiquiátricas).
La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primero síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia.
Si no está seguro de si está usando alguna de estas medicinas, pregunte a su médico o farmacéutico.
Insuman Rapid con alcohol
Sus niveles de azúcar en sangre pueden subir o bajar si consume alcohol.
Embarazo y lactancia
Si está embarazada o en periodo de lactancia, o cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su régimen de administración de insulina puede requerir cambios durante el embarazo y tras el parto. Un control especialmente cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé. Sin embargo, no existe ninguna experiencia del uso de Insuman Rapid en mujeres embarazadas.
Si está en el período de lactancia, puede necesitar un ajuste en la dosis de insulina y en su dieta.
Conducción y uso de máquinas
Su capacidad de concentración o de reacción puede verse reducida si:
- tiene hipoglucemia (niveles bajos de azúcar en sangre)
- tiene hiperglucemia (niveles altos de azúcar en sangre)
- tiene problemas de visión.
Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para o para otros (como conducir un vehículo o utilizar máquinas). Debe pedir a su médico que le
aconseje sobre la capacidad para conducir si:
- tiene frecuentes episodios de hipoglucemia,
- han disminuído o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia.
Información importante sobre algunos de los componentes de Insuman Rapid
Este medicamento contiene menos de 23 mg de sodio por dosis; esto es, esencialmente ”exento de sodio”.
3. Cómo usar Insuman Rapid
Dosis
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico o farmacéutico. En caso de duda, consulte de nuevo a su médico o farmacéutico.
En función de su estilo de vida y los resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento con insulina, su médico:
- determinará la dosis de Insuman Rapid que necesitará cada día,
- le indicará cuándo debe analizar su nivel de azúcar en sangre, y si necesita llevar a cabo análisis de orina,
- le indicará cuándo puede necesitar inyectarse una dosis más alta o más baja de Insuman Rapid .
Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre y para evitar que suba o baje demasiado. Ver el recuadro que aparece al final de este prospecto para más información.
Frecuencia de administración
Insuman Rapid se inyecta bajo la piel 15 a 20 minutos antes de la comida.
Forma de administración
Insuman Rapid es una solución para inyección bajo la piel.
Su médico le mostrará en qué área de la piel debe inyectarse Insuman Rapid. Con cada inyección, debe cambiar el lugar de la punción dentro del área concreta de piel que esté usando.
No use Insuman Rapid en bombas de insulina. Existen preparados especiales de insulina para usar en estos dispositivos. No lo use tampoco en bombas peristálticas con tubos de silicona.
Cómo manejar los cartuchos
Insuman Rapid en cartuchos sólo está indicado para inyectarse justo debajo de la piel con una pluma reutilizable (ver también sección 3). Consulte con su médico si necesita inyectarse la insulina por otro método.
Para asegurar que obtiene la dosis exacta, los cartuchos de Insuman Rapid deben utilizarse únicamente con las siguientes plumas:
- JuniorSTAR que libera dosis en pasos de 0,5 unidades
- ClikSTAR, Tactipen, Autopen 24, AllStar o AllStar PRO que liberan dosis en pasos de 1 unidad
- En su país, puede que solamente estén comercializadas algunas de estas plumas.
La pluma debe utilizarse tal y como se recomienda en la información facilitada por el fabricante del dispositivo. Las instrucciones del fabricante para el uso de la pluma deben seguirse cuidadosamente al cargar el cartucho, insertar la aguja para inyección y administrar la inyección de insulina.
Mantenga el cartucho a temperatura ambiente durante 1 a 2 horas antes de insertarlo en la pluma. Examine el cartucho antes de utilizarlo. Utilícelo sólo si la solución es transparente, incolora, sin
partículas sólidas visibles y con una consistencia acuosa.
Precauciones especiales antes de la inyección
Antes de la inyección, elimine todas las burbujas de aire (ver instrucciones de uso de la pluma). Asegúrese de que la insulina no se contamina con alcohol u otros desinfectantes, ni con otras sustancias.
- No rellene ni reutilice los cartuchos vacíos.
- No añada ninguna otra insulina al cartucho.
- No mezcle la insulina con ningún otro medicamento.
¿Problemas con la pluma?
Consulte las instrucciones de uso del fabricante para la pluma
Si su pluma de insulina está dañada, o no funciona correctamente (debido a problemas mecánicos)
debe desecharse y utilizar una pluma de insulina nueva.
Si usa más Insuman Rapid del que debiera
- Si se ha inyectado demasiado Insuman Rapid, su nivel de azúcar en sangre puede llegar a ser muy bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más información sobre el tratamiento de la hipoglucemia, ver el recuadro que aparece al final de este prospecto.
Si olvidó usar Insuman Rapid
- Si ha olvidado una dosis de Insuman Rapid o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre
frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, ver el recuadro que
aparece al final de este prospecto.
- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Insuman Rapid
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis
(aumento del ácido en la sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Insuman Rapid sin consultar con un médico, él le dirá lo que debe hacer.
Si tiene cualquier otra duda sobre el uso de este medicamento, pregunte a su médico,farmacéutico o enfermero.
Confusiones de insulina
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre
Insuman Rapid y otras insulinas.
4. Posibles efectos adversos
Al igual que todos los medicamentos, este medicamento puede producir efectos adversos, aunque no todas las personas los sufran.
Efectos adversos más graves
Efectos adversos notificados con poca frecuencia(pueden afectar hasta 1 de cada 100 personas)
Reacciones alérgicas graves con presión sanguínea baja (shock)
Efectos adversos notificados con una frecuencia no conocida (la frecuencia no puede estimarse a partir de los datos disponibles)
El efecto adverso más frecuente es la hipoglucemia (niveles bajos de azúcar en sangre). Una hipoglucemia grave puede provocar daños en el cerebro y puede poner en peligro su vida. Para más información sobre los efectos adversos debidos a niveles bajos o altos de azúcar en sangre, ver el recuadro que aparece al final de este prospecto.
Pueden aparecer reacciones alérgicas graves a la insulina que podrían poner su vida en peligro.
Estas reacciones a la insulina o a los excipientes pueden provocar reacciones cutáneas a gran escala
(erupción cutánea y picor por todo el cuerpo), hinchazón grave de la piel o de las mucosas (edema angioneurótico), dificultad para respirar, un descenso de la tensión arterial con aceleración del latido cardiaco y sudoración.
Otros efectos adversos
Efectos adversos observados con frecuencia (pueden afectar hasta 1 de cada 10 personas)
Edema
El tratamiento con insulina puede provocar una retención temporal de agua en el organismo con hinchazón de las pantorrillas y los tobillos
Reacciones en el lugar de inyección
Efectos adversos observados con poca frecuencia
Urticaria en el lugar de inyección (erupción cutánea con picor)
Otros efectos adversos con una frecuencia no conocida
Retención de sodio
Reacciones oculares
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede alterar su visión de forma temporal. Si padece retinopatía proliferativa (una enfermedad de los ojos
relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de
la visión.
Cambios en la piel en el punto de inyección.
Si se inyecta insulina con demasiada frecuencia en el mismo lugar, el tejido graso se puede encoger
(lipoatrofia) o hacerse más grueso (lipohipertrofia). Los bultos bajo la piel también pueden producirse por la acumulación de una proteína denominada amiloide (amiloidosis cutánea). La insulina puede no
funcionar muy bien si se inyecta en una zona abultada. Cambie el punto de inyección para ayudar a evitar
estos cambios en la piel.
Reacciones de la piel y alérgicas
Pueden aparecer reacciones alérgicas moderadas en el lugar de inyección (como enrojecimiento, dolor especialmente intenso al inyectar, prurito, urticaria, hinchazón o inflamación). Estas reacciones también
pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones leves a las insulinas se resuelven habitualmente en unos días o en pocas semanas.
Anticuerpos frente a insulina
El tratamiento con insulina puede hacer que el organismo produzca anticuerpos frente a la insulina
(sustancias que actúan contra la insulina). Sin embargo, ésto requerirá modificar su dosis de insulina sólo en raras ocasiones.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos
directamente a través del sistema nacional de notificación incluido en el Anexo V.
Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
5. Conservación de Insuman Rapid
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilizar este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta del cartucho después de “CAD”. La fecha de caducidad es el último día del mes que se indica.
Cartuchos sin abrir:
Conservar en nevera (2°C - 8°C). No congelar. No colocar Insuman Rapid cerca del compartimento del
congelador o junto a un acumulador de frío. Conservar el cartucho en el embalaje exterior para protegerlo de la luz.
Cartuchos en uso:
Los cartuchos en uso (en la pluma de insulina) o transportados como repuesto, se pueden conservar durante un máximo de 4 semanas en el embalaje exterior a una temperatura no superior a 25ºC y protegidos del calor directo (por ejemplo al lado de una unidad de calor) o de la luz directa (luz solar directa o al lado de una lámpara) El cartucho en uso no debe conservarse en nevera. No utilizar después de este periodo de tiempo.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que no necesita. De esta forma ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional
Composición de Insuman Rapid
- El principio activo es insulina humana. Un ml de Insuman Rapid contiene 100 UI (Unidades
Internacionales) del principio activo insulina humana.
- Los demás componentes son: metacresol, dihidrógenofosfato de sodio dihidrato, glicerol, hidróxido
de sodio (ver sección 2 sobre “Información importante sobre algunos de los componentes de Insuman
Rapid"), ácido clorhídrico (para ajuste de pH) y agua para preparaciones inyectables.
Aspecto del producto y tamaño del envase
Insuman Rapid es una solución inyectable transparente incolora, sin partículas sólidas visibles y de consistencia acuosa.
Insuman Rapid se presenta en cartuchos que contienen 3 ml de solución (300 UI). Se presenta en envases de 3, 4, 5, 6, 9 y 10 cartuchos de 3 ml. Puede que solamente estén comercializados algunos tamaños de envases.
Titular de la autorización de comercialización y responsable de la fabricación
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main
Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
België/Belgique/Belgien
Sanofi Belgium
Tél/Tel : +32 (0)2 710 54 00
Luxembourg/Luxemburg
Sanofi Belgium
Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien)
България
Swixx Biopharma EOOD Тел.: +359 (0)2 4942 480
Magyarország
SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050
Česká republika
Sanofi s.r.o.
Tel: +420 233 086 111
Malta
Sanofi S.r.l.
Tel: +39 02 39394275
Danmark
Sanofi A/S
Tlf: +45 45 16 70 00
Nederland
Sanofi B.V.
Tel: +31 20 245 4000
Deutschland
Sanofi-Aventis Deutschland GmbH Tel: 0800 52 52 010
Tel. Aus dem Ausland:+49 69 305 21 131
Norge
sanofi-aventis Norge AS Tlf: +47 67 10 71 00
Eesti
Swixx Biopharma OÜ Tel: +372 640 10 30
Österreich
sanofi-aventis GmbH Tel: +43 1 80 185 – 0
Ελλάδα
Sanofi-Aventis Μονοπρόσωπη AEBEΤηλ: +30
210 900 16 00
Polska
Sanofi Sp. z o.o.
Tel.: +48 22 280 00 00
España
sanofi-aventis, S.A. Tel: +34 93 485 94 00
Portugal
Sanofi - Produtos Farmacêuticos, Lda
Tel: +351 21 35 89 400
France
Sanofi Winthrop Industrie Tél: 0 800 222 555
Appel depuis l’étranger : +33 1 57 63 23 23
Hrvatska
Swixx Biopharma d.o.o. Tel: +385 1 2078 500
România
Sanofi Romania SRL
Tel: +40 (0) 21 317 31 36
Ireland
sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00
Slovenija
Swixx Biopharma d.o.o. Tel: +386 1 235 51 00
Ísland
Vistor hf.
Sími: +354 535 7000
Slovenská republika Swixx Biopharma s.r.o. Tel: +421 2 208 33 600
Italia
Sanofi S.r.l.
Tel: 800 13 12 12 (domande di tipo tecnico)
800 536389 (altre domande)
Suomi/Finland
Sanofi Oy
Puh/Tel: +358 (0) 201 200 300
Κύπρος
C.A. Papaellinas Ltd. Τηλ: +357 22 741741
Sverige
Sanofi AB
Tel: +46 (0)8 634 50 00
Latvija
Swixx Biopharma SIA Tel: +371 6 616 47 50
United Kingdom (Northern Ireland) sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +44 (0) 800 035 2525
Lietuva
Swixx Biopharma UAB Tel: +370 5 236 91 40
Fecha de la última revisión de este prospecto:
Otras fuentes de información
La información detallada de este medicamento está disponible en la página web de la Agencia Europea del Medicamento: http://www.ema.europa.eu/
HIPERGLUCEMIA E HIPOGLUCEMIA
Lleve siempre consigo algo de azúcar (al menos 20 gramos) Lleve consigo alguna información que indique que es diabético
HIPERGLUCEMIA (niveles altos de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no se haya inyectado suficiente insulina.
¿Por qué le ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, nerviosismo), o sufre
una lesión, una operación, infección o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Rapid").
Síntomas de aviso de la hiperglucemia
La sed, un aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué debe hacer si sufre una hiperglucemia?
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en la orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave debe ser tratada siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (niveles bajos de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué le ocurre la hipoglucemia?
Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes
artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Rapid ").
También es más probable que se produzca hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo, del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos de síntomas que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa: sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes que aparezcan los síntomas de bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos de síntomas que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento
agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo
(parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, sensación de desamparo, convulsiones, pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia ("síntomas de aviso") pueden cambiar, atenuarse o faltar por completo si
- es una persona anciana, ha padecido diabetes durante mucho tiempo o sufre cierto tipo de enfermedad nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla
gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- ha cambiado recientemente de una insulina animal a una insulina humana como Insuman,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Rapid ").
En este caso, puede sufrir una hipoglucemia grave (e incluso perder el conocimiento) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si es necesario, la realización con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si sufre una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: Los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como las bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después, coma algo que aumente su nivel de azúcar en sangre a largo plazo (como pan o pasta). Su médico o enfermera deben haber comentado este tema antes con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indíquele lo siguiente a sus familiares, amigos o personas cercanas:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón
(un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
Prospecto: información para el usuario
Insuman Rapid SoloStar 100 UI/ml solución inyectable en pluma precargada
Insulina humana
Lea detenidamente todo el prospecto, incluyendo las Instrucciones de Uso para Insuman Rapid SoloStar, pluma precargada, antes de empezar a usar el medicamento, porque contiene información importante para usted.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero.
- Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas, aunque tengan los mismos síntomas de enfermedad que usted, ya que puede perjudicarles.
- Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se
trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
Contenido del prospecto:
1. Qué es Insuman Rapid y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Insuman Rapid
3. Cómo usar Insuman Rapid
4. Posibles efectos adversos
5. Conservación de Insuman Rapid
6. Contenido del envase e información adicional
1. Qué es Insuman Rapid y para qué se utiliza
Insuman Rapid contiene insulina humana como principio activo que se obtiene por un proceso de biotecnología, y es idéntica a la insulina del organismo humano.
Insuman Rapid es una solución de insulina con una acción de inicio rápida y de corta duración. Se presenta en cartuchos sellados en un inyector de pluma desechable, SoloStar.
Insuman Rapid se utiliza para reducir los niveles elevados de azúcar en sangre de los pacientes que padecen diabetes mellitus y necesitan tratamiento con insulina. Diabetes mellitus es una enfermedad en la que su organismo no produce insulina suficiente para controlar el nivel de azúcar en sangre.
2. Qué necesita saber antes de empezar a usar Insuman Rapid
No use Insuman Rapid
Si es alérgico a insulina humana o a cualquiera de los demás componentes de este medicamento
(incluidos en la sección 6).
Advertencias y precauciones
Insuman Rapid en pluma precargada sólo está indicado para inyectarse justo debajo de la piel (ver también sección 3). Consulte con su médico si necesita inyectarse la insulina por otro método.
Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Insuman Rapid.
Siga estrictamente las instrucciones sobre la posología, control (pruebas de sangre y orina), dieta y actividad física (trabajo físico y ejercicio) y técnica de inyección que ha establecido con su médico.
Consulte a su médico si es alérgico a este medicamento o a las insulinas humanas.
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón o si es anciano, consulte a su médico, ya que podría necesitar una dosis más baja de insulina.
Cambios en la piel en el punto de inyección
Se debe rotar el punto de inyección para evitar cambios en la piel, como bultos bajo la piel. La insulina puede no funcionar muy bien si se inyecta en una zona abultada (ver Cómo usar Insuman Rapid). Póngase en contacto con su médico si actualmente está inyectándose en una zona abultada, antes de comenzar a inyectarse en una zona distinta. Su médico puede indicarle que compruebe sus niveles de azúcar en sangre más de cerca, y que ajuste la insulina o la dosis de sus otras medicaciones antidiabéticas.
Viajes
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre:
- la disponibilidad de insulina en el país al que va a viajar,
- reservas de insulina, agujas, etc.,
- el almacenamiento correcto de la insulina durante el viaje,
- el horario de las comidas y de la administración de insulina durante el viaje,
- los posibles efectos del traslado a zonas con diferencias horarias,
- los posibles nuevos riesgos para la salud en los países que va a visitar,
- qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo.
Enfermedades y lesiones
El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones:
- Si está enfermo o sufre una lesión grave, puede aumentar su nivel de azúcar en sangre
(hiperglucemia).
- Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia).
En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico.
Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema).
Otros medicamentos e Insuman Rapid
Algunos medicamentos producen una modificación de los niveles de azúcar en sangre (un descenso, un aumento o ambos, dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo.
Informe a su médico o farmacéutico si está utilizando, ha utilizado recientemente o podría tener que utilizar cualquier otro medicamento.
Pregunte a su médico antes de usar un medicamento, si éste puede afectar a su nivel de azúcar en sangre y qué medidas debe adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre
(hipoglucemia) se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o el aumento de la presión arterial),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizados para reducir los niveles de lípidos en sangre),
- los inhibidores de la monoaminoxidasa (IMAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre moderada),
- los antibióticos del grupo de las sulfamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre
(hiperglucemia) se incluyen:
- los corticosteroides (como la “cortisona", utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizada para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizada para tratar la tuberculosis),
- los estrógenos y progestágenos (como en la píldora anticonceptiva utilizada para el control de la natalidad),
- los derivados de la fenotiacina (utilizados para tratar las enfermedades psiquiátricas),
- la somatotropina (hormona del crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina utilizada para tratar el asma),
- las hormonas tiroideas (utilizadas para tratar el mal funcionamiento de la glándula tiroidea),
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticas atípicos (como clozapina, olanzapina).
Su nivel de azúcar en sangre puede subir o bien bajar si usa:
- los betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar las enfermedades psiquiátricas).
La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia.
Si no está seguro de si está usando alguna de estas medicinas, pregunte a su médico o farmacéutico.
Insuman Rapid con alcohol
Sus niveles de azúcar en sangre pueden subir o bajar si consume alcohol.
Embarazo y lactancia
Si está embarazada o en periodo de lactancia, o cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su régimen de administración de insulina puede requerir cambios durante el embarazo y tras el parto. Un control especialmente cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé. Sin embargo, no existe ninguna experiencia del uso de Insuman Rapid en mujeres embarazadas.
Si está en el período de lactancia, puede necesitar un ajuste en la dosis de insulina y en su dieta.
Conducción y uso de máquinas
Su capacidad de concentración o de reacción puede verse reducida si:
- tiene hipoglucemia (niveles bajos de azúcar en sangre)
- tiene hiperglucemia (niveles altos de azúcar en sangre)
- tiene problemas de visión.
Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para o para otros (como conducir un vehículo o utilizar máquinas). Debe pedir a su médico que le
aconseje sobre la capacidad para conducir si:
- tiene frecuentes episodios de hipoglucemia,
- han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia
Información importante sobre algunos de los componentes de Insuman Rapid
Este medicamento contiene menos de 23 mg de sodio por dosis; esto es, esencialmente ”exento de sodio”.
3. Cómo usar Insuman Rapid
Dosis
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico o farmacéutico. En caso de duda, consulte de nuevo a su médico o farmacéutico.
En función de su estilo de vida y los resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento con insulina, su médico:
- determinará la dosis de Insuman Rapid que necesitará cada día,
- le indicará cuándo debe analizar su nivel de azúcar en sangre, y si necesita llevar a cabo análisis de orina,
- le indicará cuándo puede necesitar inyectarse una dosis más alta o más baja de Insuman Rapid.
Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre y para evitar que suba o baje
demasiado. Ver el recuadro que aparece al final de este prospecto para más información.
Frecuencia de administración
Insuman Rapid se inyecta bajo la piel 15 a 20 minutos antes de la comida.
Forma de administración
Insuman Rapid es una solución para inyección bajo la piel.
SoloStar libera dosis de insulina desde 1 hasta 80 unidades en pasos de 1 unidad. Cada pluma contiene varias dosis.
Su médico le mostrará en qué área de la piel debe usted inyectarse su insulina. Con cada inyección, debe cambiar el lugar de la punción dentro del área concreta de la piel que esté usando.
Cómo manejar SoloStar
SoloStar es una pluma precargada desechable que contiene insulina humana. Insuman Rapid en pluma precargada sólo está indicada para inyectarse justo debajo de la piel. Consulte con su médico si necesita inyectarse la insulina por otro método.
Lea cuidadosamente las “Instrucciones de Uso de Insuman SoloStar” incluidas en este prospecto. Usted debe utilizar la pluma tal y como se describe en estas Instrucciones de Uso.
Antes de cada utilización debe insertar una aguja nueva. Sólo utilice las agujas que han sido autorizadas para usar con SoloStar.
Antes de cada inyección debe realizar una prueba de seguridad.
Inspeccione el cartucho antes de utilizar la pluma. No use Insuman Rapid si observa partículas en su interior. Sólo utilice Insuman Rapid si la solución es transparente, incolora y acuosa.
Utilice siempre una pluma nueva si nota que su control de azúcar en sangre empeora de manera inexplicable. Si usted piensa que podría tener un problema con SoloStar, consulte con su médico, farmacéutico o enfermero.
Para prevenir la posible transmisión de enfermedades, cada pluma debe ser utilizada exclusivamente por un sólo paciente.
Precauciones especiales antes de la inyección
Asegúrese de que la insulina no se contamina con alcohol u otros desinfectantes, ni con otras sustancias. No mezcle la insulina con ningún otro medicamento. Insuman Rapid SoloStar pluma precargada, no
está diseñada para permitir la mezcla de ninguna otra insulina en el cartucho.
Las plumas vacías no deben rellenarse y se deben desechar de forma segura.
Si su SoloStar está dañada, o no funciona correctamente (debido a fallos mecánicos), debe desecharse y utilizar una SoloStar nueva.
Si usa más Insuman Rapid del que debiera
- Si se ha inyectado demasiado Insuman Rapid, su nivel de azúcar en sangre puede llegar a ser muy bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más información sobre el tratamiento de la hipoglucemia, ver el recuadro que aparece al final de este prospecto.
Si olvidó usar Insuman Rapid
- Si ha olvidado una dosis de Insuman Rapid o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, ver el recuadro que aparece al final de este prospecto.
- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Insuman Rapid
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis
(aumento del ácido en la sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Insuman Rapid sin consultar con un médico, él le dirá lo que debe hacer.
Si tiene cualquier otra duda sobre el uso de este medicamento, pregunte a su médico, farmacéutico o enfermero.
Confusiones de insulina
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre
Insuman Rapid y otras insulinas.
4. Posibles efectos adversos
Al igual que todos los medicamentos, este medicamento puede producir efectos adversos, aunque no todas las personas los sufran.
Efectos adversos más graves
Efectos adversos notificados con poca frecuencia (pueden afectar hasta 1 de cada 100 personas)
Reacciones alérgicas graves con presión sanguínea baja (shock)
Efectos adversos notificados con una frecuencia no conocida (la frecuencia no puede estimarse a partir de los datos disponibles)
El efecto adverso más frecuente es la hipoglucemia (niveles bajos de azúcar en sangre). Una hipoglucemia grave puede provocar daños en el cerebro y puede poner en peligro su vida. Para más información sobre los efectos adversos debidos a niveles bajos o altos de azúcar en sangre, ver el recuadro que aparece al final de este prospecto.
Pueden aparecer reacciones alérgicas graves a la insulina que podrían poner su vida en peligro.
Estas reacciones a la insulina o a los excipientes pueden provocar reacciones cutáneas a gran escala (erupción cutánea y picor por todo el cuerpo), hinchazón grave de la piel o de las mucosas
(edema angioneurótico), dificultad para respirar, un descenso de la tensión arterial con
aceleración del latido cardiaco y sudoración.
Otros efectos adversos
Efectos adversos notificados con frecuencia (pueden afectar hasta 1 de cada 10 personas)
Edema
El tratamiento con insulina puede provocar una retención temporal de agua en el organismo con hinchazón de las pantorrillas y los tobillos
Reacciones en el lugar de inyección
Efectos adversos notificados con poca frecuencia
Urticaria en el lugar de inyección (erupción cutánea con picor)
Otros efectos adversos notificados con una frecuencia no conocida
Retención de sodio
Reacciones oculares
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede alterar su visión de forma temporal. Si padece retinopatía proliferativa (una enfermedad de los ojos
relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de
la visión.
Cambios en la piel en el punto de inyección.
Si se inyecta insulina con demasiada frecuencia en el mismo lugar, el tejido graso se puede encoger (lipoatrofia) o hacerse más grueso (lipohipertrofia). Los bultos bajo la piel también pueden producirse por la acumulación de una proteína denominada amiloide (amiloidosis cutánea). La insulina puede no funcionar muy bien si se inyecta en una zona abultada. Cambie el punto de inyección para ayudar a evitar estos cambios en la piel. Reacciones de la piel y alérgicas
Pueden aparecer reacciones alérgicas moderadas en el lugar de inyección (como enrojecimiento, dolor especialmente intenso al inyectar, prurito, urticaria, hinchazón o inflamación). Estas reacciones también pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones leves a las insulinas se resuelven habitualmente en unos días o en pocas semanas.
Anticuerpos frente a insulina
El tratamiento con insulina puede hacer que el organismo produzca anticuerpos frente a la insulina (sustancias que actúan contra la insulina). Sin embargo, ésto requerirá modificar su dosis de insulina sólo en raras ocasiones.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos directamente a través del sistema nacional de notificación incluido en el Anexo V.
Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
5. Conservación de Insuman Rapid
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilizar este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta de la pluma después de “CAD”. La fecha de caducidad es el último día del mes que se indica.
Plumas sin utilizar
Conservar en nevera (entre 2°C y 8°C). No congelar. No colocar la pluma precargada cerca del compartimento del congelador o junto a un acumulador de frío.
Conservar la pluma precargada en el embalaje exterior para protegerla de la luz.
Plumas en uso
Las plumas precargadas en uso o transportadas como repuesto, se pueden conservar durante un máximo de 4 semanas en el embalaje exterior a una temperatura por debajo de 25ºC y protegidas del calor directo
(por ejemplo al lado de una unidad de calor) o de la luz directa (luz solar directa o al lado de una lámpara)
La pluma en uso no debe conservarse en nevera. No utilizar después de este periodo de tiempo.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que no necesita. De esta forma ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional
Composición de Insuman Rapid
- El principio activo es insulina humana. Un ml de Insuman Rapid contiene 100 UI (Unidades
Internacionales) del principio activo insulina humana.
- Los demás componentes son: metacresol, dihidrógenofosfato de sodio dihidrato, glicerol, hidróxido
de sodio (ver sección 2 sobre “Información importante sobre algunos de los componentes de Insuman
Rapid"),, ácido clorhídrico (para ajuste de pH) y agua para preparaciones inyectables.
Aspecto del producto y tamaño del envase
Insuman Rapid es una solución inyectable transparente incolora, sin partículas sólidas visibles y de consistencia acuosa.
Insuman Rapid se presenta en plumas precargadas, SoloStar, que contienen 3 ml de solución (300 UI). Se presenta en envases de 3, 4, 5, 6, 9 y 10 plumas de 3 ml. Puede que solamente estén comercializados algunos tamaños de envases.
Titular de la autorización de comercialización y responsable de la fabricación
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
België/Belgique/Belgien
Sanofi Belgium
Tél/Tel : +32 (0)2 710 54 00
Luxembourg/Luxemburg
Sanofi Belgium
Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien)
България
Swixx Biopharma EOOD Тел.: +359 (0)2 4942 480
Magyarország
SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050
Česká republika
Sanofi s.r.o.
Tel: +420 233 086 111
Malta
Sanofi S.r.l.
Tel: +39 02 39394275
Danmark
Sanofi A/S
Tlf: +45 45 16 70 00
Nederland
Sanofi B.V.
Tel: +31 20 245 4000
Deutschland
Sanofi-Aventis Deutschland GmbH Tel: 0800 52 52 010
Tel. Aus dem Ausland:+49 69 305 21 131
Norge
sanofi-aventis Norge AS Tlf: +47 67 10 71 00
Eesti
Swixx Biopharma OÜ Tel: +372 640 10 30
Österreich
sanofi-aventis GmbH Tel: +43 1 80 185 – 0
Ελλάδα
Sanofi-Aventis Μονοπρόσωπη AEBE Τηλ: +30 210 900 16 00
Polska
Sanofi Sp. z o.o.
Tel.: +48 22 280 00 00
España
sanofi-aventis, S.A. Tel: +34 93 485 94 00
Portugal
Sanofi - Produtos Farmacêuticos, Lda
Tel: +351 21 35 89 400
France
Sanofi Winthrop IndustrieTél: 0 800 222 555
Appel depuis l’étranger : +33 1 57 63 23 23
Hrvatska
Swixx Biopharma d.o.o. Tel: +385 1 2078 500
România
Sanofi Romania SRL Tel: +40 (0) 21 317 31 36
Ireland
sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00
Slovenija
Swixx Biopharma d.o.o. Tel: +386 1 235 51 00
Ísland
Vistor hf.
Sími: +354 535 7000
Slovenská republika Swixx Biopharma s.r.o. Tel: +421 2 208 33 600
Italia
Sanofi S.r.l.
Tel: 800 13 12 12 (domande di tipo tecnico)
800 536389 (altre domande)
Suomi/Finland
Sanofi Oy
Puh/Tel: +358 (0) 201 200 300
Κύπρος
C.A. Papaellinas Ltd. Τηλ: +357 22 741741
Sverige
Sanofi AB
Tel: +46 (0)8 634 50 00
Latvija
Swixx Biopharma SIA Tel: +371 6 616 47 50
United Kingdom (Northern Ireland) sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +44 (0) 800 035 2525
Lietuva
Swixx Biopharma UAB Tel: +370 5 236 91 40
Fecha de la última revisión de este prospecto: Otras fuentes de información
La información detallada de este medicamento está disponible en la página web de la Agencia Europea del Medicamento: http://www.ema.europa.eu/
HIPERGLUCEMIA E HIPOGLUCEMIA
Lleve siempre consigo algo de azúcar (al menos 20 gramos) Lleve consigo alguna información que indique que es diabético
HIPERGLUCEMIA (niveles altos de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no se haya inyectado suficiente insulina.
¿Por qué le ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, nerviosismo), o sufre una lesión, una operación, infección o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Rapid ").
Síntomas de aviso de la hiperglucemia
La sed, un aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué debe hacer si sufre una hiperglucemia?
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en la orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave debe ser tratada siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (niveles bajos de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su
vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué le ocurre la hipoglucemia?
Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes
artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Rapid ").
También es más probable que se produzca hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo, del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos de síntomas que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa:
sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes que aparezcan los síntomas de
bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos de síntomas que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento
agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a
veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo (parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, sensación de desamparo, convulsiones, pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia ("síntomas de aviso") pueden cambiar, atenuarse o faltar por completo si
- es una persona anciana, ha padecido diabetes durante mucho tiempo o sufre cierto tipo de enfermedad nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- ha cambiado recientemente de una insulina animal a una insulina humana como Insuman,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Rapid ").
En este caso, puede sufrir una hipoglucemia grave (e incluso perder el conocimiento) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si es necesario, la realización con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder
reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a usted o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si sufre una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: Los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como las bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después, coma algo que aumente su nivel de azúcar en sangre a largo plazo (como pan o pasta). Su médico o enfermera deben haber comentado este tema antes con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indíquele lo siguiente a sus familiares, amigos o personas cercanas:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón (un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
Insuman Rapid SoloStar solución inyectable en pluma precargada. Instrucciones de Uso
SoloStar es una pluma precargada para inyectar insulina. Su médico ha decidido que SoloStar es apropiado para usted, basándose en su habilidad para manejar SoloStar. Antes de usar SoloStar, hable con su médico, farmacéutico o enfermero sobre la técnica de inyección adecuada.
Lea estas instrucciones detenidamente antes de usar su SoloStar. Si usted no está capacitado para usar SoloStar o seguir completamente las instrucciones por sí solo, debe usar SoloStar sólo si cuenta con la ayuda de una persona que pueda seguir las instrucciones por completo. Sostenga la pluma tal como se muestra en este prospecto. Para asegurarse de que lee la dosis de forma correcta, sostenga la pluma horizontalmente, con la aguja a la izquierda y el selector de dosis a la derecha, tal como se muestra en la figura a continuación.
Siga estrictamente estas instrucciones cada vez que utiliza SoloStar, para asegurarse de que obtiene una dosis exacta. Si no sigue completamente estas instrucciones, podría administrarse demasiada insulina o demasiado poca, lo que podría afectar a su nivel de glucosa en sangre.
Usted puede fijar dosis desde 1 hasta 80 unidades en pasos de 1 unidad. Cada pluma contiene varias dosis.
Guarde este prospecto para futuras consultas.
Si usted tiene preguntas sobre SoloStar o su diabetes, pregunte a su médico, farmacéutico o enfermero o contacte con el representante local del Titular de la Autorizacion de Comercialización que aparece al principio de este prospecto.
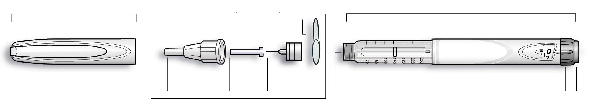
Capuchón de la pluma Aguja de la pluma (no incluida) Cuerpo de la pluma
Sello protector
Depósito de insulina
Ventana de la dosis
Protector externo de la aguja
Protector interno de la aguja
Aguja Sello de goma
Selector de la dosis Botón de inyección
Diagrama esquemático de la pluma
Información importante para la utilización de SoloStar:
Inserte siempre una aguja nueva antes de cada uso. Utilice sólo agujas compatibles para utilizar con
SoloStar.
No seleccione una dosis y/o presione el botón de inyección sin una aguja insertada.
Antes de cada inyección, realice siempre la prueba de seguridad (ver Paso 3).
Esta pluma es únicamente para su uso. No lo comparta con nadie más.
Si su inyección la realiza otra persona, se debe tener especial precaución para evitar accidentes con la aguja y la transmisión de infecciones.
Nunca utilice SoloStar si está estropeado o si no está seguro de que funciona correctamente.
Disponga siempre de un SoloStar de reserva, por si su SoloStar se pierde o estropea.
Paso 1. Comprobación de la insulina
A. Compruebe la etiqueta de su SoloStar para asegurarse de que contiene la insulina correcta. Insuman SoloStar es blanco con un botón de inyección en color. El color del botón de inyección varía según la formulación de Insuman utilizada. Las figuras a continuación son únicamente ilustrativas.
B. Retire el capuchón de la pluma.
C. Compruebe el aspecto de su insulina:
Si está utilizando insulina transparente (Insuman Rapid), no utilice esta pluma si la insulina es turbia, con color o contiene partículas.
Paso 2. Colocación de la aguja
Utilice siempre una aguja nueva y estéril para cada inyección. Esto ayuda a prevenir contaminaciones y posibles bloqueos de la aguja.
Antes de utilizar la aguja, lea detenidamente las “Instrucciones de Uso” que vienen con las agujas. Atención: Las agujas que se muestran son únicamente ilustrativas.
A. Retire el sello protector de la nueva aguja.
B. Alinee la aguja con la pluma, y manténgala recta mientras la inserta (enrósquela o empújela dependiendo del tipo de aguja).
Si la aguja no se mantiene recta mientras se inserta, el sello de goma puede romperse y dar lugar a pérdidas o a la rotura de la aguja.
Paso 3. Prueba de seguridad
Antes de cada inyección realice siempre la prueba de seguridad. Esta garantiza que usted recibe la dosis exacta ya que:
se asegura que la pluma y la aguja funcionan perfectamente
se eliminan las burbujas de aire
A. Seleccione una dosis de 2 unidades girando el selector de la dosis.
B. Retire el protector exterior de la aguja y guárdelo para retirar la aguja utilizada después de cada inyección. Retire el protector interior de la aguja y deséchelo.
Guardar Desechar
C. Sujete la pluma con la aguja apuntando hacia arriba.
D. Golpee ligeramente el depósito de insulina para que las burbujas de aire suban hacia la aguja.
E. Presione el botón de inyección completamente. Compruebe que la insulina aparece en el extremo de la aguja.
Es posible que tenga que realizar la prueba de seguridad varias veces hasta que aparezca insulina.
Si no sale insulina, compruebe las burbujas de aire y repita la prueba de seguridad dos veces más hasta eliminarlas.
Si aún así no sale insulina, la aguja podría estar bloqueada. Cambie de aguja e inténtelo de nuevo.
Si no sale insulina después de cambiar la aguja, su SoloStar podría estar estropeado. No use este
SoloStar.
Paso 4. Selección de la dosis
Puede seleccionar la dosis en pasos de 1 unidad, desde un mínimo de 1 unidad hasta un máximo de 80 unidades. Si usted necesita una dosis superior a 80 unidades, deberá administrarse dos o más inyecciones.
A. Compruebe que en la ventana de la dosis aparece “0” después de la prueba de seguridad.
B. Seleccione su dosis (en el siguiente ejemplo, la dosis seleccionada es de 30 unidades). Si usted gira demasiado el selector de la dosis, puede volver hacia atrás.
No presione el botón de inyección mientras gira, ya que la insulina podría salir.
No podrá girar el selector de la dosis si el número de unidades supera las que quedan en la pluma.
No fuerce el selector de la dosis. En este caso, usted puede inyectarse lo que queda en la pluma y completar su dosis con un nuevo SoloStar o utilizar un SoloStar nuevo para la dosis completa.
Paso 5. Inyección de la dosis
A. Utilice el método de inyección que le enseñó sumédico, farmacéutico o enfermero. B. Inserte la aguja en la piel.

C. Libere la dosis presionando el botón de inyección por completo. El número que aparece en la ventana de la dosis volverá a “0” cuando se inyecte.
10 seg
 D. Mantenga el botón de inyección presionado por completo. Lentamente cuente hasta 10 antes de retirar la aguja de la piel. Esto garantiza que se libera la dosis completa. El émbolo de la pluma se mueve con cada dosis. El émbolo alcanzará el final del cartucho cuando se hayan utilizado un total de 300 unidades de insulina. Paso 6. Retirada y eliminación de la aguja Después de cada inyección retire siempre la aguja y conserve SoloStar sin la aguja. Esto ayuda a prevenir: ? Contaminaciones y/o infecciones. ? Entrada de aire en el depósito de insulina y pérdida de insulina, que puede dar lugar a una dosis inexacta. A. Coloque el protector exterior de la aguja en la aguja, y utilícelo para desenroscar la aguja de la pluma. Para reducir el riesgo de accidentes con la aguja, no coloque nunca el protector interior de nuevo. ? Si su inyección la realiza otra persona, o si usted va a poner una inyección a otra persona, debe tener especial precaución cuando elimine y deseche la aguja. Siga las instrucciones de seguridad recomendadas para eliminar y desechar la aguja (p. ej. contacte con sumédico, farmacéutico o enfermero), para reducir el riesgo de accidentes y la transmisión de enfermedades infecciosas. B. Deseche la aguja con seguridad. C. Coloque el capuchón de la pluma siempre después de cada inyección y guarde la pluma hasta su próxima inyección. Instrucciones de Conservación Revise la parte de atrás de este prospecto para seguir las instrucciones de cómo conservar SoloStar. Si SoloStar está conservado en frío, debe sacarse de 1 a 2 horas antes de la inyección para dejar que se atempere. La inyección de insulina fría es más dolorosa. SoloStar debe desecharse tal y como indiquen sus autoridades locales. Mantenimiento Proteja SoloStar del polvo y la suciedad. Puede limpiar la parte exterior de su SoloStar con un paño húmedo. No ponga en remojo, lave o lubrique la pluma, ya que podría dañarla. SoloStar está diseñado para funcionar con precisión y seguridad. Debe manipularse con cuidado. Evite situaciones en las que SoloStar pudiera estropearse. Si le preocupa que su SoloStar pueda estar estropeado, utilice uno nuevo. Prospecto: información para el usuario Insuman Basal 100 UI/ml suspensión inyectable en un vial Insulina humana Lea todo el prospecto detenidamente antes de empezar a usar el medicamento, porque contiene información importante para usted. - Conserve este prospecto, ya que puede tener que volver a leerlo. - Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero. - Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas, aunque tengan los mismos síntomas de enfermedad que usted, ya que puede perjudicarles. - Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se trata de efectos adversos que no aparecen en este prospecto. Ver sección 4. Contenido del prospecto: 1. Qué es Insuman Basal y para qué se utiliza 2. Qué necesita saber antes de empezar a usar Insuman Basal 3. Cómo usar Insuman Basal 4. Posibles efectos adversos 5. Conservación de Insuman Basal 6. Contenido del envase e información adicional 1. Qué es Insuman Basal y para qué se utiliza Insuman Basal contiene insulina humana como principio activo que se obtiene por un proceso de biotecnología, y es idéntica a la insulina del organismo humano. Insuman Basal es una preparación de insulina con una acción de inicio gradual y de larga duración. La insulina está presente en forma de pequeños cristales de insulina protamina. Insuman Basal se utiliza para reducir los niveles elevados de azúcar en sangre de los pacientes que padecen diabetes mellitus y necesitan tratamiento con insulina. Diabetes mellitus es una enfermedad en la que su organismo no produce insulina suficiente para controlar el nivel de azúcar en sangre. 2. Qué necesita saber antes de empezar a usar Insuman Basal No use Insuman Basal Si es alérgico a la insulina o a cualquiera de los demás componentes de este medicamento (incluidos en la sección 6). Advertencias y precauciones Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Insuman Basal Siga estrictamente las instrucciones sobre la posología, control (pruebas de sangre y orina), dieta y actividad física (trabajo físico y ejercicio) que ha establecido con su médico. Consulte a su médico si es alérgico a este medicamento o a las insulinas humanas. Grupos especiales de pacientes Si tiene problemas de hígado o riñón o si es anciano, consulte a su médico, ya que podría necesitar una dosis más baja de insulina. Cambios en la piel en el punto de inyección Se debe rotar el punto de inyección para evitar cambios en la piel, como bultos bajo la piel. La insulina puede no funcionar muy bien si se inyecta en una zona abultada (ver Cómo usar Insuman Basal). Póngase en contacto con su médico si actualmente está inyectándose en una zona abultada, antes de comenzar a inyectarse en una zona distinta. Su médico puede indicarle que compruebe sus niveles de azúcar en sangre más de cerca, y que ajuste la insulina o la dosis de sus otras medicaciones antidiabéticas. Viajes Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre: - la disponibilidad de insulina en el país al que va a viajar, - reservas de insulina, jeringas, etc., - el almacenamiento correcto de la insulina durante el viaje, - el horario de las comidas y de la administración de insulina durante el viaje, - los posibles efectos del traslado a zonas con diferencias horarias, - los posibles nuevos riesgos para la salud en los países que va a visitar, - qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo. Enfermedades y lesiones El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones: - Si está enfermo o sufre una lesión grave, puede aumentar su nivel de azúcar en sangre (hiperglucemia). - Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia). En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico. Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina. Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema). Otros medicamentos e Insuman Basal Algunos medicamentos producen una de los niveles de azúcar en sangre (un descenso, un aumento o ambos, dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo. Informe a su médico o farmacéutico si está utilizando, ha utilizado recientemente o podría tener que utilizar cualquier otro medicamento. Pregunte a su médico antes de usar un medicamento, si éste puede afectar a su nivel de azúcar en sangre y qué medidas debe adoptar, en su caso. Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre (hipoglucemia) se incluyen: - todos los demás medicamentos para tratar la diabetes, - los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o el aumento de la presión arterial), - la disopiramida (utilizada para tratar ciertas enfermedades del corazón), - la fluoxetina (utilizada para tratar la depresión), - los fibratos (utilizados para reducir los niveles de lípidos en sangre), - los inhibidores de la monoaminoxidasa (MAO) (utilizados para tratar la depresión), - la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre moderada), - los antibióticos del grupo de las sulfamidas. Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre (hiperglucemia) se incluyen: - los corticosteroides (como la “cortisona", utilizada para tratar la inflamación), - el danazol (medicamento que actúa sobre la ovulación), - el diazóxido (utilizado para tratar la hipertensión), - los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos), - el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave), - la isoniazida (utilizada para tratar la tuberculosis), - los estrógenos y progestágenos (como en la píldora anticonceptiva utilizada para el control de la natalidad), - los derivados de la fenotiacina (utilizado para tratar las enfermedades psiquiátricas), - la somatotropina (hormona de crecimiento), - los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina utilizada para tratar el asma), - las hormonas tiroideas (utilizadas para tratar el mal funcionamiento de la glándula tiroidea), - inhibidores de la proteasa (utilizados para tratar el VIH), - medicamentos antipsicóticas atípicos (como clozapina, olanzapina). Su nivel de azúcar en sangre puede subir o bien bajar si usa: - betabloqueantes (utilizados para tratar la hipertensión), - clonidina (utilizada para tratar la hipertensión), - sales de litio (utilizadas para tratar las enfermedades psiquiátricas). La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia. Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primero síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia. Si no está seguro de si está usando alguna de estas medicinas, pregunte a su médico o farmacéutico. Insuman Basal con alcohol Sus niveles de azúcar en sangre pueden subir o bajar si consume alcohol. Embarazo y lactancia Si está embarazada o en periodo de lactancia, o cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento. Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su régimen de administración de insulina puede requerir cambios durante el embarazo y tras el parto. Un control especialmente cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé. Sin embargo, no existe ninguna experiencia del uso de Insuman Basal en mujeres embarazadas. Si está en el período de lactancia, puede necesitar un ajuste en la dosis de insulina y en su dieta. Conducción y uso de máquinas Su capacidad de concentración o de reacción puede verse reducida si: - tiene hipoglucemia (niveles bajos de azúcar en sangre) - tiene hiperglucemia (niveles altos de azúcar en sangre) - tiene problemas de visión. Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para o para otros (como conducir un vehículo o utilizar máquinas). Debe pedir a su médico que le aconseje sobre la capacidad para conducir si: - tiene frecuentes episodios de hipoglucemia, - han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia Información importante sobre algunos de los componentes de Insuman Basal Este medicamento contiene menos de 23 mg de sodio por dosis; esto es, esencialmente ”exento de sodio”. 3. Cómo usar Insuman Basal Dosis Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico o farmacéutico. En caso de duda, consulte de nuevo a su médico o farmacéutico. En función de su estilo de vida y los resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento con insulina, su médico: - determinará la dosis de Insuman Basal que necesitará cada día, - le indicará cuándo debe analizar su nivel de azúcar en sangre, y si necesita llevar a cabo análisis de orina,
D. Mantenga el botón de inyección presionado por completo. Lentamente cuente hasta 10 antes de retirar la aguja de la piel. Esto garantiza que se libera la dosis completa. El émbolo de la pluma se mueve con cada dosis. El émbolo alcanzará el final del cartucho cuando se hayan utilizado un total de 300 unidades de insulina. Paso 6. Retirada y eliminación de la aguja Después de cada inyección retire siempre la aguja y conserve SoloStar sin la aguja. Esto ayuda a prevenir: ? Contaminaciones y/o infecciones. ? Entrada de aire en el depósito de insulina y pérdida de insulina, que puede dar lugar a una dosis inexacta. A. Coloque el protector exterior de la aguja en la aguja, y utilícelo para desenroscar la aguja de la pluma. Para reducir el riesgo de accidentes con la aguja, no coloque nunca el protector interior de nuevo. ? Si su inyección la realiza otra persona, o si usted va a poner una inyección a otra persona, debe tener especial precaución cuando elimine y deseche la aguja. Siga las instrucciones de seguridad recomendadas para eliminar y desechar la aguja (p. ej. contacte con sumédico, farmacéutico o enfermero), para reducir el riesgo de accidentes y la transmisión de enfermedades infecciosas. B. Deseche la aguja con seguridad. C. Coloque el capuchón de la pluma siempre después de cada inyección y guarde la pluma hasta su próxima inyección. Instrucciones de Conservación Revise la parte de atrás de este prospecto para seguir las instrucciones de cómo conservar SoloStar. Si SoloStar está conservado en frío, debe sacarse de 1 a 2 horas antes de la inyección para dejar que se atempere. La inyección de insulina fría es más dolorosa. SoloStar debe desecharse tal y como indiquen sus autoridades locales. Mantenimiento Proteja SoloStar del polvo y la suciedad. Puede limpiar la parte exterior de su SoloStar con un paño húmedo. No ponga en remojo, lave o lubrique la pluma, ya que podría dañarla. SoloStar está diseñado para funcionar con precisión y seguridad. Debe manipularse con cuidado. Evite situaciones en las que SoloStar pudiera estropearse. Si le preocupa que su SoloStar pueda estar estropeado, utilice uno nuevo. Prospecto: información para el usuario Insuman Basal 100 UI/ml suspensión inyectable en un vial Insulina humana Lea todo el prospecto detenidamente antes de empezar a usar el medicamento, porque contiene información importante para usted. - Conserve este prospecto, ya que puede tener que volver a leerlo. - Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero. - Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas, aunque tengan los mismos síntomas de enfermedad que usted, ya que puede perjudicarles. - Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se trata de efectos adversos que no aparecen en este prospecto. Ver sección 4. Contenido del prospecto: 1. Qué es Insuman Basal y para qué se utiliza 2. Qué necesita saber antes de empezar a usar Insuman Basal 3. Cómo usar Insuman Basal 4. Posibles efectos adversos 5. Conservación de Insuman Basal 6. Contenido del envase e información adicional 1. Qué es Insuman Basal y para qué se utiliza Insuman Basal contiene insulina humana como principio activo que se obtiene por un proceso de biotecnología, y es idéntica a la insulina del organismo humano. Insuman Basal es una preparación de insulina con una acción de inicio gradual y de larga duración. La insulina está presente en forma de pequeños cristales de insulina protamina. Insuman Basal se utiliza para reducir los niveles elevados de azúcar en sangre de los pacientes que padecen diabetes mellitus y necesitan tratamiento con insulina. Diabetes mellitus es una enfermedad en la que su organismo no produce insulina suficiente para controlar el nivel de azúcar en sangre. 2. Qué necesita saber antes de empezar a usar Insuman Basal No use Insuman Basal Si es alérgico a la insulina o a cualquiera de los demás componentes de este medicamento (incluidos en la sección 6). Advertencias y precauciones Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Insuman Basal Siga estrictamente las instrucciones sobre la posología, control (pruebas de sangre y orina), dieta y actividad física (trabajo físico y ejercicio) que ha establecido con su médico. Consulte a su médico si es alérgico a este medicamento o a las insulinas humanas. Grupos especiales de pacientes Si tiene problemas de hígado o riñón o si es anciano, consulte a su médico, ya que podría necesitar una dosis más baja de insulina. Cambios en la piel en el punto de inyección Se debe rotar el punto de inyección para evitar cambios en la piel, como bultos bajo la piel. La insulina puede no funcionar muy bien si se inyecta en una zona abultada (ver Cómo usar Insuman Basal). Póngase en contacto con su médico si actualmente está inyectándose en una zona abultada, antes de comenzar a inyectarse en una zona distinta. Su médico puede indicarle que compruebe sus niveles de azúcar en sangre más de cerca, y que ajuste la insulina o la dosis de sus otras medicaciones antidiabéticas. Viajes Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre: - la disponibilidad de insulina en el país al que va a viajar, - reservas de insulina, jeringas, etc., - el almacenamiento correcto de la insulina durante el viaje, - el horario de las comidas y de la administración de insulina durante el viaje, - los posibles efectos del traslado a zonas con diferencias horarias, - los posibles nuevos riesgos para la salud en los países que va a visitar, - qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo. Enfermedades y lesiones El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones: - Si está enfermo o sufre una lesión grave, puede aumentar su nivel de azúcar en sangre (hiperglucemia). - Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia). En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico. Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina. Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema). Otros medicamentos e Insuman Basal Algunos medicamentos producen una de los niveles de azúcar en sangre (un descenso, un aumento o ambos, dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo. Informe a su médico o farmacéutico si está utilizando, ha utilizado recientemente o podría tener que utilizar cualquier otro medicamento. Pregunte a su médico antes de usar un medicamento, si éste puede afectar a su nivel de azúcar en sangre y qué medidas debe adoptar, en su caso. Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre (hipoglucemia) se incluyen: - todos los demás medicamentos para tratar la diabetes, - los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o el aumento de la presión arterial), - la disopiramida (utilizada para tratar ciertas enfermedades del corazón), - la fluoxetina (utilizada para tratar la depresión), - los fibratos (utilizados para reducir los niveles de lípidos en sangre), - los inhibidores de la monoaminoxidasa (MAO) (utilizados para tratar la depresión), - la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre moderada), - los antibióticos del grupo de las sulfamidas. Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre (hiperglucemia) se incluyen: - los corticosteroides (como la “cortisona", utilizada para tratar la inflamación), - el danazol (medicamento que actúa sobre la ovulación), - el diazóxido (utilizado para tratar la hipertensión), - los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos), - el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave), - la isoniazida (utilizada para tratar la tuberculosis), - los estrógenos y progestágenos (como en la píldora anticonceptiva utilizada para el control de la natalidad), - los derivados de la fenotiacina (utilizado para tratar las enfermedades psiquiátricas), - la somatotropina (hormona de crecimiento), - los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina utilizada para tratar el asma), - las hormonas tiroideas (utilizadas para tratar el mal funcionamiento de la glándula tiroidea), - inhibidores de la proteasa (utilizados para tratar el VIH), - medicamentos antipsicóticas atípicos (como clozapina, olanzapina). Su nivel de azúcar en sangre puede subir o bien bajar si usa: - betabloqueantes (utilizados para tratar la hipertensión), - clonidina (utilizada para tratar la hipertensión), - sales de litio (utilizadas para tratar las enfermedades psiquiátricas). La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia. Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primero síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia. Si no está seguro de si está usando alguna de estas medicinas, pregunte a su médico o farmacéutico. Insuman Basal con alcohol Sus niveles de azúcar en sangre pueden subir o bajar si consume alcohol. Embarazo y lactancia Si está embarazada o en periodo de lactancia, o cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento. Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su régimen de administración de insulina puede requerir cambios durante el embarazo y tras el parto. Un control especialmente cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé. Sin embargo, no existe ninguna experiencia del uso de Insuman Basal en mujeres embarazadas. Si está en el período de lactancia, puede necesitar un ajuste en la dosis de insulina y en su dieta. Conducción y uso de máquinas Su capacidad de concentración o de reacción puede verse reducida si: - tiene hipoglucemia (niveles bajos de azúcar en sangre) - tiene hiperglucemia (niveles altos de azúcar en sangre) - tiene problemas de visión. Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para o para otros (como conducir un vehículo o utilizar máquinas). Debe pedir a su médico que le aconseje sobre la capacidad para conducir si: - tiene frecuentes episodios de hipoglucemia, - han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia Información importante sobre algunos de los componentes de Insuman Basal Este medicamento contiene menos de 23 mg de sodio por dosis; esto es, esencialmente ”exento de sodio”. 3. Cómo usar Insuman Basal Dosis Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico o farmacéutico. En caso de duda, consulte de nuevo a su médico o farmacéutico. En función de su estilo de vida y los resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento con insulina, su médico: - determinará la dosis de Insuman Basal que necesitará cada día, - le indicará cuándo debe analizar su nivel de azúcar en sangre, y si necesita llevar a cabo análisis de orina,
- le indicará cuándo puede necesitar inyectarse una dosis más alta o más baja de Insuman Basal.
Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre y para evitar que suba o baje demasiado. Ver el recuadro que aparece al final de este prospecto para más información.
Frecuencia de administración
Insuman Basal se inyecta bajo la piel 45 a 60 minutos antes de la comida.
Forma de administración
Insuman Basal es un líquido (suspensión) para inyección bajo la piel. NO se inyecte Insuman Basal en una vena (vaso sanguíneo).
Su médico le mostrará en qué área de la piel debe inyectarse Insuman Basal. Con cada inyección, debe cambiar el lugar de la punción dentro del área concreta de piel que esté usando.
No lo use en bombas de insulina o en otras bombas de infusión. Existen preparados especiales de insulina para usar en estos dispositivos
Cómo manejar los viales
Insuman Basal contiene 100 UI de insulina por ml. Sólo se deben usar jeringas para inyección diseñadas para esta concentración de insulina (100 UI por ml). Las jeringas para inyección no deben contener otros medicamentos o restos de ellos (por ejemplo, restos de heparina).
Antes de extraer la primera dosis de insulina, debe quitar la tapa extraíble de seguridad del vial. Inmediatamente antes de cada inyección mezcle bien la insulina. La mejor manera de hacerlo es hacer
girar el vial inclinado entre las palmas de las manos. No agite con fuerza el vial, porque se podría formar
espuma. La espuma puede dificultar la medición de la dosis correcta.
Después de la mezcla, la suspensión debe tener un aspecto blanco lechoso uniforme. No debe usarse si sigue transparente o, por ejemplo, existen grumos, copos, floculación o agrupaciones similares en la suspensión o a los lados o en el fondo del vial. En tal caso, debe utilizarse otro vial con una suspensión uniforme después de la mezcla.
También se utilizará un vial nuevo si observa que el control de su azúcar en sangre está empeorando de forma inesperada. Esto se produce porque la insulina puede haber perdido parte de su eficacia. Si cree que puede tener algún problema con su insulina, haga que la compruebe su médico o su farmacéutico.
Precauciones especiales antes de la inyección
Antes de la inyección, elimine todas las burbujas de aire. Asegúrese de que la insulina no se contamina con alcohol u otros desinfectantes, ni con otras sustancias. No mezcle la insulina con ningún otro medicamento, excepto con las preparaciones de insulina humana como se detalla a continuación.
Insuman Basal puede mezclarse con todas las preparaciones de insulina humana, EXCEPTO las diseñadas especialmente para bombas de insulina. Del mismo modo, TAMPOCO debe mezclarse con insulinas de origen animal o análogos de insulina.
Su médico le dirá si tiene que mezclar preparaciones de insulinas humanas . Si necesita inyectar una mezcla, ponga Insuman Basal en la jeringa para inyección antes de poner la otra insulina. Inyecte en cuanto las haya mezclado. No mezcle insulinas de diferentes concentraciones (por ejemplo, 100 UI/ml y
40 UI/ml).
Si usa más Insuman Basal del que debiera
- Si se ha inyectado demasiado Insuman Basal, su nivel de azúcar en sangre puede llegar a ser muy bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más información sobre el tratamiento de la hipoglucemia, ver el recuadro que aparece al final de este prospecto.
Si olvidó usar Insuman Basal
- Si ha olvidado una dosis de Insuman Basal o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, ver el recuadro que aparece al final de este prospecto.
- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Insuman Basal
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis
(aumento del ácido en la sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Insuman Basal sin consultar con un médico, él le dirá lo que debe hacer.
Si tiene cualquier otra duda sobre el uso de este medicamento, pregunte a su médico, farmacéutico o enfermero.
Confusiones de insulina
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre
Insuman Basal y otras insulinas.
4. Posibles efectos adversos
Al igual que todos los medicamentos, este medicamento puede producir efectos adversos, aunque no todas las personas los sufran.
Efectos adversos más graves
Efectos adversos notificados con poca frecuencia (pueden afectar hasta 1 de cada 100 personas)
Reacciones alérgicas graves con presión sanguínea baja (shock)
Efectos adversos notificados con una frecuencia no conocida (la frecuencia no puede estimarse a partir de los datos disponibles)
El efecto adverso más frecuente es la hipoglucemia (niveles bajos de azúcar en sangre). Una hipoglucemia grave puede provocar daños en el cerebro y puede poner en peligro su vida. Para más información sobre los efectos adversos debidos a niveles bajos o altos de azúcar en sangre, ver el recuadro que aparece al final de este prospecto.
Pueden aparecer reacciones alérgicas graves a la insulina que podrían poner su vida en peligro.
Estas reacciones a la insulina o a los excipientes pueden provocar reacciones cutáneas a gran escala (erupción cutánea y picor por todo el cuerpo), hinchazón grave de la piel o de las mucosas
(edema angioneurótico), dificultad para respirar, un descenso de la tensión arterial con aceleración del latido cardiaco y sudoración.
Otros efectos adversos
Efectos adversos notificados con frecuencia (pueden afectar hasta 1 de cada 10 personas)
Edema
El tratamiento con insulina puede provocar una retención temporal de agua en el organismo con hinchazón de las pantorrillas y los tobillos
Reacciones en el lugar de inyección
Efectos adversos notificados con poca frecuencia
Urticaria en el lugar de inyección (erupción cutánea con picor)
Otros efectos adversos notificados con una frecuencia no conocida
Retención de sodio
Reacciones oculares
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede alterar su visión de forma temporal. Si padece retinopatía proliferativa (una enfermedad de los ojos
relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de la visión.
Cambios en la piel en el punto de inyección.
Si se inyecta insulina con demasiada frecuencia en el mismo lugar, el tejido graso se puede encoger (lipoatrofia) o hacerse más grueso (lipohipertrofia). Los bultos bajo la piel también pueden producirse por la acumulación de una proteína denominada amiloide (amiloidosis cutánea). La insulina puede no
funcionar muy bien si se inyecta en una zona abultada. Cambie el punto de inyección para ayudar a evitar estos cambios en la piel.
Reacciones de la piel y alérgicas
Pueden aparecer reacciones alérgicas moderadas en el lugar de inyección (como enrojecimiento, dolor especialmente intenso al inyectar, prurito, urticaria, hinchazón o inflamación). Estas reacciones también pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones leves a las insulinas
se resuelven habitualmente en unos días o en pocas semanas.
Anticuerpos frente a insulina
El tratamiento con insulina puede hacer que el organismo produzca anticuerpos frente a la insulina (sustancias que actúan contra la insulina). Sin embargo, ésto requerirá modificar su dosis de insulina sólo en raras ocasiones.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos directamente a través del sistema nacional de notificación incluido en el Anexo V.
Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
5. Conservación de Insuman Basal
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilizar este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta del vial después de “CAD”. La fecha de caducidad es el último día del mes que se indica.
Viales sin abrir
Conservar en nevera (entre 2°C y 8°C). No congelar. No colocar Insuman Basal cerca del compartimento del congelador o junto a un acumulador de frío.
Conservar el vial en el embalaje exterior para protegerlo de la luz.
Viales abiertos
Una vez en uso, el vial puede conservarse durante un máximo de 4 semanas en el embalaje exterior a una temperatura no superior a 25ºC y protegido del calor directo (por ejemplo al lado de una unidad de calor) o de la luz directa (luz solar directa o al lado de una lámpara). No utilizar el vial después de este periodo de tiempo. Se recomienda anotar en la etiqueta la fecha de la primera utilización del vial.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que no necesita. De esta forma ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional
Composición de Insuman Basal
- El principio activo es insulina humana. Un ml de Insuman Basal contiene 100 UI (Unidades
Internacionales) del principio activo insulina humana.
- Los demás componentes son: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógenofosfato de sodio dihidrato, glicerol, hidróxido de sodio (ver sección 2 sobre “Información importante sobre algunos de los componentes de Insuman Basal"), ácido clorhídrico (para ajuste de pH) y agua para preparaciones inyectables.
Aspecto del producto y tamaño del envase
Después de la mezcla, Insuman Basal es un líquido lechoso y uniforme (suspensión inyectable), sin grumos, partículas o floculización visible.
Insuman Basal se presenta en viales que contienen 5 ml de suspensión inyectable (equivalentes a 500 UI de insulina) ó 10 ml de suspensión inyectable (equivalentes a 1000 UI de insulina). Se presenta en envases de 1 y 5 viales de 5 ml o de 10 ml. Puede que solamente estén comercializados algunos tamaños de envases.
Titular de la autorización de comercialización y responsable de la fabricación
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
België/Belgique/Belgien
Sanofi Belgium
Tél/Tel : +32 (0)2 710 54 00
Luxembourg/Luxemburg
Sanofi Belgium
Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien)
България
Swixx Biopharma EOOD Тел.: +359 (0)2 4942 480
Magyarország
SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050
Česká republika
Sanofi s.r.o.
Tel: +420 233 086 111
Malta
Sanofi S.r.l.
Tel: +39 02 39394275
Danmark
Sanofi A/S
Tlf: +45 45 16 70 00
Nederland
Sanofi B.V.
Tel: +31 20 245 4000
Deutschland
Sanofi-Aventis Deutschland GmbH Tel: 0800 52 52 010
Tel. Aus dem Ausland:+49 69 305 21 131
Norge
sanofi-aventis Norge AS Tlf: +47 67 10 71 00
Eesti
Swixx Biopharma OÜ Tel: +372 640 10 30
Österreich
sanofi-aventis GmbH Tel: +43 1 80 185 – 0
Ελλάδα
Sanofi-Aventis Μονοπρόσωπη AEBE Τηλ: +30 210 900 16 00
Polska
Sanofi Sp. z o.o.
Tel.: +48 22 280 00 00
España
sanofi-aventis, S.A. Tel: +34 93 485 94 00
Portugal
Sanofi - Produtos Farmacêuticos, Lda
Tel: +351 21 35 89 400
France
Sanofi Winthrop Industrie
Tél: 0 800 222 555
Appel depuis l’étranger : +33 1 57 63 23 23
Hrvatska
Swixx Biopharma d.o.o. Tel: +385 1 2078 500
România
Sanofi Romania SRL
Tel: +40 (0) 21 317 31 36
Ireland
sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00
Slovenija
Swixx Biopharma d.o.o. Tel: +386 1 235 51 00
Ísland
Vistor hf.
Sími: +354 535 7000
Slovenská republika Swixx Biopharma s.r.o. Tel: +421 2 208 33 600
Italia
Sanofi S.r.l.
Tel: 800 13 12 12 (domande di tipo tecnico)
800 536389 (altre domande)
Suomi/Finland
Sanofi Oy
Puh/Tel: +358 (0) 201 200 300
Κύπρος
C.A. Papaellinas Ltd. Τηλ: +357 22 741741
Sverige
Sanofi AB
Tel: +46 (0)8 634 50 00
Latvija
Swixx Biopharma SIA Tel: +371 6 616 47 50
United Kingdom (Northern Ireland) sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +44 (0) 800 035 2525
Lietuva
Swixx Biopharma UAB Tel: +370 5 236 91 40
Fecha de la última revisión de este prospecto:
Otras fuentes de información
La información detallada de este medicamento está disponible en la página web de la Agencia Europea del Medicamento: http://www.ema.europa.eu/
HIPERGLUCEMIA E HIPOGLUCEMIA
Lleve siempre consigo algo de azúcar (al menos 20 gramos) Lleve consigo alguna información que indique que es diabético
HIPERGLUCEMIA (niveles altos de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no se haya inyectado suficiente insulina
¿Por qué le ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, nerviosismo), o sufre una lesión, una operación, infección o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (2, "Otros medicamentos e Insuman Basal").
Síntomas de aviso de la hiperglucemia
La sed, un aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué debe hacer si sufre una hiperglucemia?
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en la orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave debe ser tratada siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (niveles bajos de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué le ocurre la hipoglucemia?
Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes
artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Basal ").
También es más probable que se produzca hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo, del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos de síntomas que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa:
sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes que aparezcan los síntomas de bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos de síntomas que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo (parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, sensación de desamparo, convulsiones, pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia ("síntomas de aviso") pueden cambiar, atenuarse o faltar por completo si
- es una persona anciana, ha padecido diabetes durante mucho tiempo o sufre cierto tipo de enfermedad
nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- ha cambiado recientemente de una insulina animal a una insulina humana como Insuman,- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman Basal
").
En este caso, puede sufrir una hipoglucemia grave (e incluso perder el conocimiento) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si es necesario, la realización
con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si sufre una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: Los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como las bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después, coma algo que aumente su nivel de azúcar en sangre a largo plazo (como ppan o pasta). Su médico o enfermera deben haber comentado este tema antes con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indíquele lo siguiente a sus familiares, amigos o personas cercanas:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón
(un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
Prospecto: información para el usuario
Insuman Basal 40 UI/ml suspensión inyectable en un vial
Insulina humana
Lea todo el prospecto detenidamente antes de empezar a usar el medicamento, porque contiene información importante para usted.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero.
- Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas, aunque tengan los mismos síntomas de enfermedad que usted, ya que puede perjudicarles.
- Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se
trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
Contenido del prospecto:
1. Qué es Insuman Basal y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Insuman Basal
3. Cómo usar Insuman Basal
4. Posibles efectos adversos
5. Conservación de Insuman Basal
6. Contenido del envase e información adicional
1. Qué ES Insuman Basal y para qué se utiliza
Insuman Basal contiene insulina humana como principio activo que se obtiene por un proceso de biotecnología, y es idéntica a la insulina del organismo humano.
Insuman Basal es una preparación de insulina con una acción de inicio gradual y de larga duración. La insulina está presente en forma de pequeños cristales de insulina protamina.
Insuman Basal se utiliza para reducir los niveles elevados de azúcar en sangre de los pacientes que padecen diabetes mellitus y necesitan tratamiento con insulina. Diabetes mellitus es una enfermedad en la que su organismo no produce insulina suficiente para controlar el nivel de azúcar en sangre.
2. Qué necesita saber antes de empezar a usar Insuman Basal
No use Insuman Basal
Si es alérgico a la insulina o a cualquiera de los demás componentes de este medicamento (incluidos en la sección 6).
Advertencias y precauciones
Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Insuman Basal
Siga estrictamente las instrucciones sobre la posología, control (pruebas de sangre y orina), dieta y actividad física (trabajo físico y ejercicio) que ha establecido con su médico.
Consulte a su médico si es alérgico a este medicamento o a las insulinas humanas.
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón o si es anciano, consulte a su médico, ya que podría necesitar una dosis más baja de insulina.
Cambios en la piel en el punto de inyección
Se debe rotar el punto de inyección para evitar cambios en la piel, como bultos bajo la piel. La insulina puede no funcionar muy bien si se inyecta en una zona abultada (ver Cómo usar Insuman Basal). Póngase en contacto con su médico si actualmente está inyectándose en una zona abultada, antes de comenzar a inyectarse en una zona distinta. Su médico puede indicarle que compruebe sus niveles de azúcar en sangre más de cerca, y que ajuste la insulina o la dosis de sus otras medicaciones antidiabéticas.
Viajes
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre:
- la disponibilidad de insulina en el país al que va a viajar,
- reservas de insulina, jeringas, etc.,
- el almacenamiento correcto de la insulina durante el viaje,
- el horario de las comidas y de la administración de insulina durante el viaje,
- los posibles efectos del traslado a zonas con diferencias horarias,
- los posibles nuevos riesgos para la salud en los países que va a visitar,
- qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo.
Enfermedades y lesiones
El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones:
- Si está enfermo o sufre una lesión grave, puede aumentar su nivel de azúcar en sangre
(hiperglucemia).
- Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia).
En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico.
Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema).
Otros medicamentos e Insuman Basal
Algunos medicamentos producen cambios en los niveles de azúcar en sangre (un descenso, un aumento o ambos, dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo.
Informe a su médico o farmacéutico si está utilizando, ha utilizado recientemente o podría tener que utilizar cualquier otro medicamento.
Pregunte a su médico antes de usar un medicamento, si éste puede afectar a su nivel de azúcar en sangre y qué medidas debe adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre
(hipoglucemia) se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o el aumento de la presión arterial),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizados para reducir los niveles de lípidos en sangre),
- los inhibidores de la monoaminoxidasa (MAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre moderada),
- los antibióticos del grupo de las sulfamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre
(hiperglucemia) se incluyen:
- los corticosteroides (como la “cortisona", utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizado para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizada para tratar la tuberculosis),
- los estrógenos y progestágenos (como en la píldora anticonceptiva utilizada para el control de la natalidad),
- los derivados de la fenotiacina (utilizados para tratar las enfermedades psiquiátricas),
- la somatotropina (hormona de crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina utilizada para tratar el asma),
- las hormonas tiroideas (utilizadas para tratar el mal funcionamiento de la glándula tiroidea),
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticas atípicos (como clozapina, olanzapina).
Su nivel de azúcar en sangre puede subir o bien bajar si usa:
- betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar las enfermedades psiquiátricas).
La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia.
Si no está seguro de si está usando alguna de estas medicinas, pregunte a su médico o farmacéutico.
Insuman Basal con alcohol
Sus niveles de azúcar en sangre pueden subir o bajar si consume alcohol.
Embarazo y lactancia
Si está embarazada o en periodo de lactancia, o cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su régimen de administración de insulina puede requerir cambios durante el embarazo y tras el parto. Un control especialmente cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé. Sin embargo, no existe ninguna experiencia del uso de Insuman Basal en mujeres embarazadas.
Si está en el período de lactancia, puede necesitar un ajuste en la dosis de insulina y en su dieta.
Conducción y uso de máquinas
Su capacidad de concentración o de reacción puede verse reducida si
- tiene hipoglucemia (niveles bajos de azúcar en sangre)
- tiene hiperglucemia (niveles altos de azúcar en sangre)
- tiene problemas de visión.
Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para o para otros (como conducir un vehículo o utilizar máquinas). Debe pedir a su médico que le aconseje sobre la capacidad de conducir si:
- tiene frecuentes episodios de hipoglucemia,
- han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia.
Información importante sobre algunos de los componentes de Insuman Basal
Este medicamento contiene menos de 23 mg de sodio por dosis; esto es, esencialmente ”exento de sodio”.
3. Cómo usar Insuman Basal
Dosis
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico o farmacéutico. En caso de duda, consulte de nuevo a su médico o farmacéutico.
En función de su estilo de vida y sus resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento con insulina, su médico:
- determinará la dosis de Insuman Basal que necesitará cada día,
- le indicará cuándo debe analizar su nivel de azúcar en sangre, y si necesita llevar a cabo análisis de orina,
- le indicará cuándo puede necesitar inyectarse una dosis más alta o más baja de Insuman Basal.
Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre y para evitar que suba o baje demasiado. Ver el recuadro que aparece al final de este prospecto para más información.
Frecuencia de administración
Insuman Basal se inyecta bajo la piel 45 a 60 minutos antes de la comida.
Forma de administración
Insuman Basal es un líquido (suspensión) para inyección bajo la piel. NO se inyecte Insuman Basal en una vena(vaso sanguíneo).
Su médico le mostrará en qué área de la piel debe inyectarse Insuman Basal. Con cada inyección, debe cambiar el lugar de la punción dentro del área concreta de piel que esté usando.
No lo use en bombas de insulina.u otras bombas de infusión. Existen preparados especiales de insulina para usar en estos dispositivos
Cómo manejar los viales
Insuman Basal contiene 40 UI de insulina por ml. Sólo se deben usar jeringas para inyección diseñadas para esta concentración de insulina (40 UI por ml). Las jeringas para inyección no deben contener otros medicamentos o restos de ellos (por ejemplo, restos de heparina).
Antes de extraer la primera dosis de insulina, debe quitar la tapa extraíble de seguridad del vial. Inmediatamente antes de cada inyección mezcle bien la insulina. La mejor manera de hacerlo es hacer
girar el vial inclinado entre las palmas de las manos. No agite con fuerza el vial, porque se podría formar
espuma. La espuma puede dificultar la medición de la dosis correcta.
Después de la mezcla, la suspensión debe tener un aspecto blanco lechoso uniforme. No debe usarse si sigue transparente o, por ejemplo, existen grumos, copos, floculación o agrupaciones similares en la suspensión o a los lados o en el fondo del vial. En tal caso, debe utilizarse otro vial con una suspensión uniforme después de la mezcla.
También se utilizará un vial nuevo si observa que el control de su azúcar en sangre está empeorando de forma inesperada. Esto se produce porque la insulina puede haber perdido parte de su eficacia. Si cree que puede tener algún problema con su insulina, haga que la compruebe su médico o su farmacéutico.
Precauciones especiales antes de la inyección
Antes de la inyección, elimine todas las burbujas de aire. Asegúrese de que la insulina no se contamina con alcohol u otros desinfectantes, ni con otras sustancias. No mezcle la insulina con ningún otro medicamento excepto con las preparaciones de insulina humana como se detalla a continuación.
Insuman Basal puede mezclarse con todas las preparaciones de insulina humana, EXCEPTO las diseñadas especialmente para bombas de insulina. Del mismo modo, TAMPOCO debe mezclarse con insulinas de origen animal o análogos de insulina.
Su médico le dirá si tiene que mezclar preparaciones de insulinas humanas. Si necesita inyectar una mezcla, ponga Insuman Basal en la jeringa para inyección antes de poner la otra insulina. Inyecte en cuanto las haya mezclado. No mezcle insulinas de diferentes concentraciones (por ejemplo, 100 UI/ml y
40 UI/ml).
Si usa más Insuman Basal del que debiera
- Si se ha inyectado demasiad Insuman Basal, su nivel de azúcar en sangre puede llegar a ser muy bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más información sobre el tratamiento de la hipoglucemia, ver el recuadro que aparece al final de este prospecto.
Si olvidó usar Insuman Basal
- Si ha olvidado una dosis de Insuman Basal o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre
frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, ver el recuadro que
aparece al final de este prospecto.
- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Insuman Basal
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis
(aumento del ácido en la sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Insuman Basal sin consultar inmediatamente con un médico, que
determinará si es realmente alérgico y le dirá lo que debe hacer.
Si tiene cualquier otra duda sobre el uso de este medicamento, pregunte a su médico, farmacéutico o enfermero.
Confusiones de insulina
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre
Insuman Basal y otras insulinas.
4. Posibles efectos adversos
Al igual que todos los medicamentos, este medicamento puede producir efectos adversos, aunque no todas las personas los sufran.
Efectos adversos más graves
Efectos adversos notificados con poca frecuencia (pueden afectar hasta 1 de cada 100 personas)
Reacciones alérgicas graves con presión sanguínea baja (shock)
Efectos adversos notificados con una frecuencia no conocida (la frecuencia no puede estimarse a partir de los datos disponibles)
El efecto adverso más frecuente es la hipoglucemia (niveles bajos de azúcar en sangre). Una hipoglucemia grave puede provocar daños en el cerebro y puede poner en peligro su vida. Para más información sobre los efectos adversos debidos a niveles bajos o altos de azúcar en sangre, ver el recuadro que aparece al final de este prospecto.
Pueden aparecer reacciones alérgicas graves a la insulina que podrían poner su vida en peligro.
Estas reacciones a la insulina o a los excipientes pueden provocar reacciones cutáneas a gran escala (erupción cutánea y picor por todo el cuerpo), hinchazón grave de la piel o de las mucosas
(edema angioneurótico), dificultad para respirar, un descenso de la tensión arterial con aceleración del latido cardiaco y sudoración.
Otros efectos adversos
Efectos adversos notificados con frecuencia (pueden afectar hasta 1 de cada 10 personas)
Edema
El tratamiento con insulina puede provocar una retención temporal de agua en el organismo con hinchazón de las pantorrillas y los tobillos
Reacciones en el lugar de inyección
Efectos adversos notificados con poca frecuencia
Urticaria en el lugar de inyección (erupción cutánea con picor)
Otros efectos adversos notificados con una frecuencia no conocida
Retención de sodio
Reacciones oculares
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede alterar su visión de forma temporal. Si padece retinopatía proliferativa (una enfermedad de los ojos
relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de la visión.
Cambios en la piel en el punto de inyección.
Si se inyecta insulina con demasiada frecuencia en el mismo lugar, el tejido graso se puede encoger
(lipoatrofia) o hacerse más grueso (lipohipertrofia). Los bultos bajo la piel también pueden producirse por la acumulación de una proteína denominada amiloide (amiloidosis cutánea). La insulina puede no
funcionar muy bien si se inyecta en una zona abultada. Cambie el punto de inyección para ayudar a evitar
estos cambios en la piel.
Reacciones de la piel y alérgicas
Pueden aparecer reacciones alérgicas moderadas en el lugar de inyección (como enrojecimiento, dolor especialmente intenso al inyectar, prurito, urticaria, hinchazón o inflamación). Estas reacciones también
pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones leves a las insulinas se resuelven habitualmente en unos días o en pocas semanas.
Anticuerpos frente a insulina
El tratamiento con insulina puede hacer que el organismo produzca anticuerpos frente a la insulina (sustancias que actúan contra la insulina). Sin embargo, ésto requerirá modificar su dosis de insulina sólo en raras ocasiones.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos directamente a través del sistema nacional de notificación incluido en el Anexo V.
Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
5. Conservación de Insuman Basal
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilizar este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta del vial después de “CAD”. La fecha de caducidad es el último día del mes que se indica.
Viales sin abrir
Conservar en nevera (entre 2°C y 8°C). No congelar. No colocar Insuman Basal cerca del compartimento del congelador o junto a un acumulador de frío.
Conservar el vial en el embalaje exterior para protegerlo de la luz.
Viales abiertos
Una vez en uso, el vial puede conservarse durante un máximo de 4 semanas en el embalaje exterior a una temperatura no superior a 25ºC y protegido del calor directo (por ejemplo al lado de una unidad de calor) o de la luz directa (luz solar directa o al lado de una lámpara). No utilizar el vial después de este periodo de tiempo. Se recomienda anotar en la etiqueta la fecha de la primera utilización del vial.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que no necesita. De esta forma ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional
Composición de Insuman Basal
- El principio activo es insulina humana. Un ml de Insuman Basal contiene 40 UI (Unidades
Internacionales) del principio activo insulina humana.
- Los demás componentes son: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógenofosfato de sodio dihidrato, glicerol, hidróxido de sodio(ver sección 2 sobre “Información importante sobre algunos de los componentes de Insuman Basal"), ácido clorhídrico (para ajuste de pH) y agua para preparaciones inyectables.
Aspecto del producto y tamaño del envase
Después de la mezcla, Insuman Basal es un líquido lechoso y uniforme (suspensión inyectable), sin grumos, partículas o floculización visible.
Insuman Basal se presenta en viales que contienen 10 ml de suspensión (400 UI). Se presenta en envases de 1 y 5 viales de 10 ml. Puede que solamente estén comercializados algunos tamaños de envases.
Titular de la autorización de comercialización y responsable de la fabricación
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main
Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
België/Belgique/Belgien
Sanofi Belgium
Tél/Tel : +32 (0)2 710 54 00
Luxembourg/Luxemburg
Sanofi Belgium
Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien)
България
Swixx Biopharma EOOD Тел.: +359 (0)2 4942 480
Magyarország
SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050
Česká republika
Sanofi s.r.o.
Tel: +420 233 086 111
Malta
Sanofi S.r.l.
Tel: +39 02 39394275
Danmark
Sanofi A/S
Tlf: +45 45 16 70 00
Nederland
Sanofi B.V.
Tel: +31 20 245 4000
Deutschland
Sanofi-Aventis Deutschland GmbH Tel: 0800 52 52 010
Tel. Aus dem Ausland:+49 69 305 21 131
Norge
sanofi-aventis Norge AS Tlf: +47 67 10 71 00
Eesti
Swixx Biopharma OÜ Tel: +372 640 10 30
Österreich
sanofi-aventis GmbH Tel: +43 1 80 185 – 0
Ελλάδα
Sanofi-Aventis Μονοπρόσωπη AEBE Τηλ: +30 210 900 16 00
Polska
Sanofi Sp. z o.o.
Tel.: +48 22 280 00 00
España
sanofi-aventis, S.A. Tel: +34 93 485 94 00
Portugal
Sanofi - Produtos Farmacêuticos, Lda
Tel: +351 21 35 89 400
France
Sanofi Winthrop Industrie
Tél: 0 800 222 555
Appel depuis l’étranger : +33 1 57 63 23 23
Hrvatska
Swixx Biopharma d.o.o. Tel: +385 1 2078 500
România
sanofi-aventis România S.R.L. Tel: +40 (0) 21 317 31 36
Ireland
sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00
Slovenija
Swixx Biopharma d.o.o. Tel: +386 1 235 51 00
Ísland
Vistor hf.
Sími: +354 535 7000
Slovenská republika Swixx Biopharma s.r.o. Tel: +421 2 208 33 600
Italia
Sanofi S.r.l.
Tel: 800 13 12 12 (domande di tipo tecnico)
800 536389 (altre domande)
Κύπρος
C.A. Papaellinas Ltd. Τηλ: +357 22 741741
Suomi/Finland
sanofi-aventis Oy
Puh/Tel: +358 (0) 201 200 300
Sverige
sanofi-aventis AB
Tel: +46 (0)8 634 50 00
Latvija
Swixx Biopharma SIA Tel: +371 6 616 47 50
United Kingdom (Northern Ireland) sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +44 (0) 800 035 2525
Lietuva
Swixx Biopharma UAB Tel: +370 5 236 91 40
Fecha de la última revisión de este prospecto: Otras fuentes de información
La información detallada de este medicamento está disponible en la página web de la Agencia Europea del Medicamento: http://www.ema.europa.eu/
HIPERGLUCEMIA E HIPOGLUCEMIA
Lleve siempre consigo algo de azúcar (al menos 20 gramos) Lleve consigo alguna información que indique que es diabético
HIPERGLUCEMIA (niveles altos de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no se haya inyectado suficiente insulina.
¿Por qué le ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, nerviosismo), o sufre una lesión, una operación, infección o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Basal").
Síntomas de aviso de la hiperglucemia
La sed, un aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué debe hacer si sufre una hiperglucemia?
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en la orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave debe ser tratada siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (niveles bajos de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su
vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué le ocurre la hipoglucemia?
Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Basal").
También es más probable que se produzca hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo, del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos de síntomas que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa:
sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes que aparezcan los síntomas de bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos de síntomas que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo (parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, sensación de desamparo, convulsiones, pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia ("síntomas de aviso") pueden cambiar, atenuarse o faltar por completo si
- es una persona anciana, ha padecido diabetes durante mucho tiempo o sufre cierto tipo de enfermedad
nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- ha cambiado recientemente de una insulina animal a una insulina humana como Insuman,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Basal").
En este caso, puede sufrir una hipoglucemia grave (e incluso perder el conocimiento) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si es necesario, la realización con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder
reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si sufre una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: Los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como las bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después, coma algo que aumente su nivel de azúcar en sangre a largo plazo (como ppan o pasta). Su médico o enfermera deben haber comentado este tema antes con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indíquele lo siguiente a sus familiares, amigos o personas cercanas:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón (un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
Prospecto: información para el usuario
Insuman Basal 100 UI/ml suspensión inyectable en un cartucho
Insulina humana
Lea todo el prospecto detenidamente antes de empezar a usar el medicamento, porque contiene información importante para usted. Las instrucciones de uso de la pluma de insulina se proporcionan con su pluma de insulina. Consúltelas antes de utilizar su medicamento.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero.
- Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas, aunque tengan los mismos síntomas de enfermedad que usted, ya que puede perjudicarles.
- Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se
trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
Contenido del prospecto:
1. Qué es Insuman Basal y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Insuman Basal
3. Cómo usar Insuman Basal
4. Posibles efectos adversos
5. Conservación de Insuman Basal
6. Contenido del envase e información adicional
1. Qué es Insuman Basal y para qué se utiliza
Insuman Basal contiene insulina humana como principio activo que se obtiene por un proceso de biotecnología, y es idéntica a la insulina del organismo humano.
Insuman Basal es una preparación de insulina con una acción de inicio gradual y de larga duración. La insulina está presente en forma de pequeños cristales de insulina protamina.
Insuman Basal se utiliza para reducir los niveles elevados de azúcar en sangre de los pacientes que padecen diabetes mellitus y necesitan tratamiento con insulina. Diabetes mellitus es una enfermedad en la que su organismo no produce insulina suficiente para controlar el nivel de azúcar en sangre.
2. Qué necesita saber antes de empezar a usar Insuman Basal
No use Insuman Basal
Si es alérgico a la insulina o a cualquiera de los demás componentes de este medicamento (incluidos en la sección 6).
Advertencias y precauciones
Insuman Basal en cartuchos sólo está indicado para inyectarse justo debajo de la piel con una pluma reutilizable (ver también sección 3). Consulte con su médico si necesita inyectarse la insulina por otro método.
Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Insuman Basal.
Siga estrictamente las instrucciones sobre la posología, control (pruebas de sangre y orina), dieta y actividad física (trabajo físico y ejercicio) que ha establecido con su médico.
Consulte a su médico si es alérgico a este medicamento o a las insulinas humanas.
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón o si es anciano, consulte a su médico, ya que podría necesitar una dosis más baja de insulina.
Cambios en la piel en el punto de inyección
Se debe rotar el punto de inyección para evitar cambios en la piel, como bultos bajo la piel. La insulina puede no funcionar muy bien si se inyecta en una zona abultada (ver Cómo usar Insuman Basal). Póngase en contacto con su médico si actualmente está inyectándose en una zona abultada, antes de comenzar a inyectarse en una zona distinta. Su médico puede indicarle que compruebe sus niveles de azúcar en sangre más de cerca, y que ajuste la insulina o la dosis de sus otras medicaciones antidiabéticas.
Viajes
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre:
- la disponibilidad de insulina en el país al que va a viajar,
- reservas de insulina, agujas, etc.,
- el almacenamiento correcto de la insulina durante el viaje,
- el horario de las comidas y de la administración de insulina durante el viaje,
- los posibles efectos del traslado a zonas con diferencias horarias,
- los posibles nuevos riesgos para la salud en los países que va a visitar,
- qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo.
Enfermedades y lesiones
El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones:
- Si está enfermo o sufre una lesión grave, puede aumentar su nivel de azúcar en sangre
(hiperglucemia).
- Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia).
En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico.
Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema).
Otros medicamentos e Insuman Basal
Algunos medicamentos producen cambios en los niveles de azúcar en sangre (un descenso, un aumento o ambos, dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo.
Informe a su médico o farmacéutico si está utilizando, ha utilizado recientemente o podría tener que utilizar cualquier otro medicamento.
Pregunte a su médico antes de usar un medicamento, si éste puede afectar a su nivel de azúcar en sangre y qué medidas debe adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre
(hipoglucemia) se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o el aumento de la presión arterial),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizados para reducir los niveles de lípidos en sangre),
- los inhibidores de la monoaminoxidasa (MAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre moderada),
- los antibióticos del grupo de las sulfamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre
(hiperglucemia) se incluyen:
- los corticosteroides (como la “cortisona", utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizado para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizada para tratar la tuberculosis),
- los estrógenos y progestágenos (como en la píldora anticonceptiva utilizada para el control de la natalidad),
- los derivados de la fenotiacina (utilizados para tratar las enfermedades psiquiátricas),
- la somatotropina (hormona de crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina utilizada para tratar el asma),
- las hormonas tiroideas (utilizadas para tratar el mal funcionamiento de la glándula tiroidea),
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticas atípicos (como clozapina, olanzapina).
Su nivel de azúcar en sangre puede subir o bien bajar si usa:
- betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar las enfermedades psiquiátricas).
La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia.
Si no está seguro de si está usando alguna de estas medicinas, pregunte a su médico o farmacéutico.
Insuman Basal con alcohol
Sus niveles de azúcar en sangre pueden subir o bajar si consume alcohol.
Embarazo y lactancia
Si está embarazada o en periodo de lactancia, o cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su régimen de administración de insulina puede requerir cambios durante el embarazo y tras el parto. Un control especialmente cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé. Sin embargo, no existe ninguna experiencia del uso de Insuman Basal en mujeres embarazadas.
Si está en el período de lactancia, puede necesitar un ajuste en la dosis de insulina y en su dieta.
Conducción y uso de máquinas
Su capacidad de concentración o de reacción puede verse reducida si:
- tiene hipoglucemia (niveles bajos de azúcar en sangre)
- tiene hiperglucemia (niveles altos de azúcar en sangre)
- tiene problemas de visión.
Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para o para otros (como conducir un vehículo o utilizar máquinas). Debe pedir a su médico que le aconseje sobre la capacidad para conducir si:
- tiene frecuentes episodios de hipoglucemia,
- han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia.
Información importante sobre algunos de los componentes de Insuman Basal
Este medicamento contiene menos de 23 mg de sodio por dosis; esto es, esencialmente ”exento de sodio”.
3. Cómo usar Insuman Basal
Dosis
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico o farmacéutico. En caso de duda, consulte de nuevo a su médico o farmacéutico.
En función de su estilo de vida y los resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento con insulina, su médico:
- determinará la dosis de Insuman Basal que necesitará cada día,
- le indicará cuándo debe analizar su nivel de azúcar en sangre, y si necesita llevar a cabo análisis de orina,
- le indicará cuándo puede necesitar inyectarse una dosis más alta o más baja de Insuman Basal.
Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre y para evitar que suba o baje demasiado. Ver el recuadro que aparece al final de este prospecto para más información.
Frecuencia de administración
Insuman Basal se inyecta bajo la piel 45 a 60 minutos antes de la comida.
Forma de administración
Insuman Basal es un líquido (suspensión) para inyección bajo la piel. NO se inyecte Insuman Basal en una vena (vaso sanguíneo).
Su médico le mostrará en qué área de la piel debe inyectarse Insuman Basal. Con cada inyección, debe cambiar el lugar de la punción dentro del área concreta de piel que esté usando.
No lo use en bombas de insulina.u otras bombas de infusión. Existen preparados especiales de insulina para usar en estos dispositivos
Cómo manejar los cartuchos
Insuman Basal en cartuchos sólo está indicado para inyectarse justo debajo de la piel con una pluma reutilizable (ver también sección 3). Consulte con su médico si necesita inyectarse la insulina por otro
método.
Para asegurar que obtiene la dosis exacta, los cartuchos de Insuman Basal deben utilizarse únicamente con las siguientes plumas:
- JuniorSTAR que libera dosis en pasos de 0,5 unidades
- ClikSTAR, Tactipen, Autopen 24, AllStar o AllStar PRO que liberan dosis en pasos de 1 unidad
En su país, puede que solamente estén comercializadas algunas de estas plumas.
La pluma debe utilizarse tal y como se recomienda en la información facilitada por el fabricante del dispositivo. Las instrucciones del fabricante para el uso de la pluma deben seguirse cuidadosamente al cargar el cartucho, insertar la aguja para inyección y administrar la inyección de insulina.
Mantenga el cartucho a temperatura ambiente durante 1 a 2 horas antes de insertarlo en la pluma. Mezclar bien la insulina y comprobar que está bien mezclada antes de insertarla en la pluma. Después, debe volver a mezclarse bien la insulina, inmediatamente antes de cada inyección.
La mejor manera de mezclar es balancear suavemente el cartucho o la pluma (con el cartucho dentro) de un lado a otro, al menos 10 veces. Para facilitar la mezcla el cartucho contiene 3 bolitas metálicas.
Después de la mezcla, la suspensión debe tener un aspecto blanco lechoso uniforme. No debe usarse si sigue transparente o, por ejemplo, existen grumos, copos, floculación o agrupaciones similares en la suspensión o a los lados o en el fondo del cartucho. En tal caso, debe utilizarse otro cartucho con una suspensión uniforme después de la mezcla.
Siempre se utilizará un cartucho nuevo si observa que el control de su azúcar en sangre está empeorando de forma inesperada. Esto se produce porque la insulina puede haber perdido parte de su eficacia. Si cree que puede tener algún problema con su insulina, haga que la compruebe su médico o su farmacéutico.
Precauciones especiales antes de la inyección
Antes de la inyección, elimine todas las burbujas de aire (ver instrucciones de uso de la pluma). Asegúrese de que la insulina no se contamina con alcohol u otros desinfectantes, ni con otras sustancias.
- No rellene ni reutilice los cartuchos vacíos.
- No añada ninguna otra insulina al cartucho.
- No mezcle la insulina con ningún otro medicamento.
¿Problemas con la pluma?
Consulte las instrucciones de uso del fabricante para la pluma
Si su pluma de insulina está dañada, o no funciona correctamente (debido a problemas mecánicos)
debe desecharse y utilizar una pluma de insulina nueva.
Si usa más Insuman Basal del que debiera
- Si se ha inyectado demasiado Insuman Basal, su nivel de azúcar en sangre puede llegar a ser muy bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más información sobre el tratamiento de la hipoglucemia, ver el recuadro que aparece al final de este prospecto.
Si olvidó usar Insuman Basal
- Si ha olvidado una dosis de Insuman Basal o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre
frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, ver el recuadro que
aparece al final de este prospecto.
- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Insuman Basal
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis
(aumento del ácido en la sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Insuman Basal sin consultar con un médico, él le dirá lo que debe hacer.
Si tiene cualquier otra duda sobre el uso de este medicamento, pregunte a su médico, farmacéutico o enfermero.
Confusiones de insulina
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre
Insuman Basal y otras insulinas.
4. Posibles efectos adversos
Al igual que todos los medicamentos, este medicamento puede producir efectos adversos, aunque no todas las personas los sufran.
Efectos adversos más graves
Efectos adversos notificados con poca frecuencia (pueden afectar hasta 1 de cada 100 personas)
Reacciones alérgicas graves con presión sanguínea baja (shock)
Efectos adversos notificados con una frecuencia no conocida (la frecuencia no puede estimarse a partir de los datos disponibles)
El efecto adverso más frecuente es la hipoglucemia (niveles bajos de azúcar en sangre). Una hipoglucemia grave puede provocar daños en el cerebro y puede poner en peligro su vida. Para más información sobre los efectos adversos debidos a niveles bajos o altos de azúcar en sangre, ver el recuadro que aparece al final de este prospecto.
Pueden aparecer reacciones alérgicas graves a la insulina que podrían poner su vida en peligro.
Estas reacciones a la insulina o a los excipientes pueden provocar reacciones cutáneas a gran escala (erupción cutánea y picor por todo el cuerpo), hinchazón grave de la piel o de las mucosas (edema angioneurótico), dificultad para respirar, un descenso de la tensión arterial con
aceleración del latido cardiaco y sudoración.
Otros efectos adversos
Efectos adversos notificados con frecuencia (pueden afectar hasta 1 de cada 10 personas)
Edema
El tratamiento con insulina puede provocar una retención temporal de agua en el organismo con hinchazón de las pantorrillas y los tobillos
Reacciones en el lugar de inyección
Efectos adversos notificados con poca frecuencia
Urticaria en el lugar de inyección (erupción cutánea con picor)
Otros efectos adversos notificados con una frecuencia no conocida
Retención de sodio
Reacciones oculares
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede alterar su visión de forma temporal. Si padece retinopatía proliferativa (una enfermedad de los ojos
relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de la visión.
Alteraciones de la piel en el lugar de inyección (lipodistrofia)
Cambios en la piel en el punto de inyección.
Si se inyecta insulina con demasiada frecuencia en el mismo lugar, el tejido graso se puede encoger
(lipoatrofia) o hacerse más grueso (lipohipertrofia). Los bultos bajo la piel también pueden producirse por la acumulación de una proteína denominada amiloide (amiloidosis cutánea). La insulina puede no funcionar muy bien si se inyecta en una zona abultada. Cambie el punto de inyección para ayudar a evitar estos cambios en la piel.
Reacciones de la piel y alérgicas
Pueden aparecer reacciones alérgicas moderadas en el lugar de inyección (como enrojecimiento, dolor especialmente intenso al inyectar, prurito, urticaria, hinchazón o inflamación). Estas reacciones también
pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones leves a las insulinas se resuelven habitualmente en unos días o en pocas semanas.
Anticuerpos frente a insulina
El tratamiento con insulina puede hacer que el organismo produzca anticuerpos frente a la insulina
(sustancias que actúan contra la insulina). Sin embargo, ésto requerirá modificar su dosis de insulina sólo en raras ocasiones.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos directamente a través del sistema nacional de notificación incluido en el Anexo V.
Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
5. Conservación de Insuman Basal
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilizar este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta del cartucho después de “CAD”. La fecha de caducidad es el último día del mes que se indica.
Cartuchos sin abrir
Conservar en nevera (entre 2°C y 8°C). No congelar. No colocar Insuman Basal cerca del compartimento del congelador o junto a un acumulador de frío.
Conservar el cartucho en el embalaje exterior para protegerlo de la luz.
Cartuchos en uso
Los cartuchos en uso (en la pluma de insulina) o transportados como repuesto, se pueden conservar durante un máximo de 4 semanas en el embalaje exterior a una temperatura no superior a 25ºC y
protegidos del calor directo (por ejemplo al lado de una unidad de calor) o de la luz directa (luz solar
directa o al lado de una lámpara) El cartucho en uso no debe conservarse en nevera. No utilizar después de este periodo de tiempo.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que no necesita. De esta forma ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional
Composición de Insuman Basal
- El principio activo es insulina humana. Un ml de Insuman Basal contiene 100 UI (Unidades
Internacionales) del principio activo insulina humana.
- Los demás componentes son: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógenofosfato de sodio dihidrato, glicerol, hidróxido de sodio (ver sección 2 sobre “Información
importante sobre algunos de los componentes de Insuman Basal"), ácido clorhídrico (para ajuste de pH) y agua para preparaciones inyectables.
Aspecto del producto y tamaño del envase
Después de la mezcla, Insuman Basal es un líquido lechoso y uniforme (suspensión inyectable), sin grumos, partículas o floculización visible.
Insuman Basal se presenta en cartuchos que contienen 3 ml de suspensión (300 UI). Se presenta en envases de 3, 4, 5, 6, 9 y 10 cartuchos de 3 ml. Puede que solamente estén comercializados algunos tamaños de envases.
Titular de la autorización de comercialización y responsable de la fabricación
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
België/Belgique/Belgien
Sanofi Belgium
Tél/Tel : +32 (0)2 710 54 00
Luxembourg/Luxemburg
Sanofi Belgium
Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien)
България
Swixx Biopharma EOOD Тел.: +359 (0)2 4942 480
Magyarország
SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050
Česká republika
Sanofi s.r.o.
Tel: +420 233 086 111
Malta
Sanofi S.r.l.
Tel: +39 02 39394275
Danmark
Sanofi A/S
Tlf: +45 45 16 70 00
Nederland
Sanofi B.V.
Tel: +31 20 245 4000
Deutschland
Sanofi-Aventis Deutschland GmbH Tel: 0800 52 52 010
Tel. Aus dem Ausland: +49 69 305 21 131
Norge
sanofi-aventis Norge AS Tlf: +47 67 10 71 00
Eesti
Swixx Biopharma OÜ Tel: +372 640 10 30
Österreich
sanofi-aventis GmbH Tel: +43 1 80 185 – 0
Ελλάδα
Sanofi-Aventis Μονοπρόσωπη AEBE Τηλ: +30 210 900 16 00
Polska
Sanofi Sp. z o.o.
Tel.: +48 22 280 00 00
España
sanofi-aventis, S.A. Tel: +34 93 485 94 00
Portugal
Sanofi - Produtos Farmacêuticos, Lda
Tel: +351 21 35 89 400
France
Sanofi Winthrop Industrie Tél: 0 800 222 555
Appel depuis l’étranger : +33 1 57 63 23 23
Hrvatska
Swixx Biopharma d.o.o. Tel: +385 1 2078 500
România
Sanofi Romania SRL
Tel: +40 (0) 21 317 31 36
Ireland
sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00
Slovenija
Swixx Biopharma d.o.o. Tel: +386 1 235 51 00
Ísland
Vistor hf.
Sími: +354 535 7000
Slovenská republika Swixx Biopharma s.r.o. Tel: +421 2 208 33 600
Italia
Sanofi S.r.l.
Tel: 800 13 12 12 (domande di tipo tecnico)
800 536389 (altre domande)
Κύπρος
C.A. Papaellinas Ltd. Τηλ: +357 22 741741
Suomi/Finland
Sanofi Oy
Puh/Tel: +358 (0) 201 200 300
Sverige
Sanofi AB
Tel: +46 (0)8 634 50 00
Latvija
Swixx Biopharma SIA Tel: +371 6 616 47 50
United Kingdom (Northern Ireland) sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +44 (0) 800 035 2525
Lietuva
Swixx Biopharma UAB Tel: +370 5 236 91 40
Fecha de la última revisión de este prospecto: Otras fuentes de información
La información detallada de este medicamento está disponible en la página web de la Agencia Europea del Medicamento: http://www.ema.europa.eu/
HIPERGLUCEMIA E HIPOGLUCEMIA
Lleve siempre consigo algo de azúcar (al menos 20 gramos) Lleve consigo alguna información que indique que es diabético
HIPERGLUCEMIA (niveles altos de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no se haya inyectado suficiente insulina.
¿Por qué le ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, nerviosismo), o sufre una lesión, una operación, infección o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Basal").
Síntomas de aviso de la hiperglucemia
La sed, un aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y
cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o
incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué debe hacer si sufre una hiperglucemia?
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en la orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave debe ser tratada siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (niveles bajos de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué le ocurre la hipoglucemia?Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes
artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Basal").
También es más probable que se produzca hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo, del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos de síntomas que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa: sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes que aparezcan los síntomas de bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos de síntomas que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento
agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo
(parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, sensación de desamparo, convulsiones, pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia ("síntomas de aviso") pueden cambiar, atenuarse o faltar por completo si
- es una persona anciana, ha padecido diabetes durante mucho tiempo o sufre cierto tipo de enfermedad nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- ha cambiado recientemente de una insulina animal a una insulina humana como Insuman,- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman Basal").
En este caso, puede sufrir una hipoglucemia grave (e incluso perder el conocimiento) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si es necesario, la realización con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si sufre una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: Los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como las bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después, coma algo que aumente su nivel de azúcar en sangre a largo plazo (como ppan o pasta). Su médico o enfermera deben haber comentado este tema antes con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indíquele lo siguiente a sus familiares, amigos o personas cercanas:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón
(un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
Prospecto: información para el usuario
Insuman Basal SoloStar 100 UI/ml suspensión inyectable en pluma precargada
Insulina humana
Lea detenidamente todo el prospecto, incluyendo las Instrucciones de Uso para Insuman Basal SoloStar, pluma precargada, antes de empezar a usar el medicamento, porque contiene información importante para usted.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero.
- Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas, aunque tengan los mismos síntomas de enfermedad que usted, ya que puede perjudicarles.
- Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se
trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
Contenido del prospecto:
1. Qué es Insuman Basal y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Insuman Basal
3. Cómo usar Insuman Basal
4. Posibles efectos adversos
5. Conservación de Insuman Basal
6. Contenido del envase e información adicional
1. Qué es Insuman Basal y para qué se utiliza
Insuman Basal contiene insulina humana como principio activo que se obtiene por un proceso de biotecnología, y es idéntica a la insulina del organismo humano.
Insuman Basal es una preparación de insulina con una acción de inicio gradual y de larga duración. La insulina está presente en forma de pequeños cristales de insulina protamina. Se presenta en cartuchos sellados en un inyector de pluma desechable, SoloStar.
Insuman Basal se utiliza para reducir los niveles elevados de azúcar en sangre de los pacientes que padecen diabetes mellitus y necesitan tratamiento con insulina. Diabetes mellitus es una enfermedad en la que su organismo no produce insulina suficiente para controlar el nivel de azúcar en sangre.
2. Qué necesita saber antes de empezar a usar Insuman Basal
No use Insuman Basal
Si es alérgico a insulina humana o a cualquiera de los demás componentes de este medicamento
(incluidos en la sección 6).
Advertencias y precauciones
Insuman Basal en pluma precargada sólo está indicado para inyectarse justo debajo de la piel (ver también sección 3). Consulte con su médico si necesita inyectarse la insulina por otro método.
Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Insuman Basal
Siga estrictamente las instrucciones sobre la posología, control (pruebas de sangre y orina), dieta y actividad física (trabajo físico y ejercicio) y técnica de inyección que ha establecido con su médico.
Consulte a su médico si es alérgico a este medicamento o a las insulinas humanas.
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón o si es anciano, consulte a su médico, ya que podría necesitar una dosis más baja de insulina.
Cambios en la piel en el punto de inyección
Se debe rotar el punto de inyección para evitar cambios en la piel, como bultos bajo la piel. La insulina puede no funcionar muy bien si se inyecta en una zona abultada (ver Cómo usar Insuman Basal). Póngase en contacto con su médico si actualmente está inyectándose en una zona abultada, antes de comenzar a inyectarse en una zona distinta. Su médico puede indicarle que compruebe sus niveles de azúcar en sangre más de cerca, y que ajuste la insulina o la dosis de sus otras medicaciones antidiabéticas.
Viajes
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre:
- la disponibilidad de insulina en el país al que va a viajar,
- reservas de insulina, agujas, etc.,
- el almacenamiento correcto de la insulina durante el viaje,
- el horario de las comidas y de la administración de insulina durante el viaje,
- los posibles efectos del traslado a zonas con diferencias horarias,
- los posibles nuevos riesgos para la salud en los países que va a visitar,
- qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo.
Enfermedades y lesiones
El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones:
- Si está enfermo o sufre una lesión grave, puede aumentar su nivel de azúcar en sangre
(hiperglucemia).
- Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia).
En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico.
Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema).
Otros medicamentos e Insuman Basal
Algunos medicamentos producen una modificación de los niveles de azúcar en sangre (un descenso, un aumento o ambos, dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo.
Informe a su médico o farmacéutico si está utilizando, ha utilizado recientemente o podría tener que utilizar cualquier otro medicamento.
Pregunte a su médico antes de usar un medicamento, si éste puede afectar a su nivel de azúcar en sangre y
qué medidas debe adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre
(hipoglucemia) se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o el aumento de la presión arterial),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizados para reducir los niveles de lípidos en sangre),
- los inhibidores de la monoaminoxidasa (IMAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre moderada),
- los antibióticos del grupo de las sulfamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre
(hiperglucemia) se incluyen:
- los corticosteroides (como la “cortisona", utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizada para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizada para tratar la tuberculosis),
- los estrógenos y progestágenos (como en la píldora anticonceptiva utilizada para el control de la natalidad),
- los derivados de la fenotiacina (utilizados para tratar las enfermedades psiquiátricas),
- la somatotropina (hormona del crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina utilizada para tratar el asma),
- las hormonas tiroideas (utilizadas para tratar el mal funcionamiento de la glándula tiroidea),
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticas atípicos (como clozapina, olanzapina).
Su nivel de azúcar en sangre puede subir o bien bajar si usa:
- los betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar las enfermedades psiquiátricas).
La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia.
Si no está seguro de si está usando alguna de estas medicinas, pregunte a su médico o farmacéutico.
Insuman Basal con alcohol
Sus niveles de azúcar en sangre pueden subir o bajar si consume alcohol.
Embarazo y lactancia
Si está embarazada o en periodo de lactancia, o cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su régimen de administración de insulina puede requerir cambios durante el embarazo y tras el parto. Un control especialmente cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé. Sin embargo, no existe ninguna experiencia del uso de Insuman Basal en mujeres embarazadas.
Si está en el período de lactancia, puede necesitar un ajuste en la dosis de insulina y en su dieta.
Conducción y uso de máquinas
Su capacidad de concentración o de reacción puede verse reducida si:
- tiene hipoglucemia (niveles bajos de azúcar en sangre)
- tiene hiperglucemia (niveles altos de azúcar en sangre)
- tiene problemas de visión.
Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para o para otros (como conducir un vehículo o utilizar máquinas). Debe pedir a su médico que le aconseje sobre la capacidad para conducir si:
- tiene frecuentes episodios de hipoglucemia,
- han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia
Información importante sobre algunos de los componentes de Insuman Basal
Este medicamento contiene menos de 23 mg de sodio por dosis; esto es, esencialmente ”exento de sodio”.
3. Cómo usar Insuman Basal
Dosis
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico o farmacéutico. En caso de duda, consulte de nuevo a su médico o farmacéutico.
En función de su estilo de vida y los resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento con insulina, su médico:
- determinará la dosis de Insuman Basal que necesitará cada día,
- le indicará cuándo debe analizar su nivel de azúcar en sangre, y si necesita llevar a cabo análisis de orina,
- le indicará cuándo puede necesitar inyectarse una dosis más alta o más baja de Insuman Basal. Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre y para evitar que suba o baje
demasiado. Ver el recuadro que aparece al final de este prospecto para más información.
Frecuencia de administración
Insuman Basal se inyecta bajo la piel 45 a 60 minutos antes de la comida.
Forma de administración
Insuman Basal es un líquido (suspensión) para inyección bajo la piel. NO se inyecte Insuman Basal en una vena (vaso sanguíneo).
SoloStar libera dosis de insulina desde 1 hasta 80 unidades en pasos de 1 unidad. Cada pluma contiene varias dosis.
Su médico le mostrará en qué área de la piel debe usted inyectarse su insulina. Con cada inyección, debe cambiar el lugar de la punción dentro del área concreta de la piel que esté usando.
Cómo manejar SoloStar
SoloStar es una pluma precargada desechable que contiene insulina humana. Insuman Basal en pluma precargada sólo está indicado para inyectarse justo debajo de la piel. Consulte con su médico si necesita inyectarse la insulina por otro método.
Lea cuidadosamente las “Instrucciones de Uso de Insuman SoloStar” incluidas en este prospecto. Usted debe utilizar la pluma tal y como se describe en estas Instrucciones de Uso.
Antes de cada utilización debe insertar una aguja nueva. Sólo utilice las agujas que han sido autorizadas para usar con SoloStar.
Antes de cada inyección debe realizar una prueba de seguridad.
Mezclar bien la insulina y comprobar que está bien mezclada antes de insertarla en la pluma. Después, debe volver a mezclarse bien la insulina, inmediatamente antes de cada inyección.
La mejor manera de mezclar es balancear suavemente la pluma de un lado a otro, al menos 10 veces. Para facilitar la mezcla el cartucho contiene 3 bolitas metálicas.
Después de la mezcla, la suspensión debe tener un aspecto blanco lechoso uniforme. No debe usarse si sigue transparente o, por ejemplo, existen grumos, copos, floculación o agrupaciones similares en la suspensión o a los lados o en el fondo del cartucho. En tal caso, debe utilizarse otro cartucho con una suspensión uniforme después de la mezcla.
Utilice siempre una pluma nueva si nota que su control de azúcar en sangre empeora de manera inexplicable. Si usted piensa que podría tener un problema con SoloStar, consulte con su médico, farmacéutico o enfermero.
Para prevenir la posible transmisión de enfermedades, cada pluma debe ser utilizada exclusivamente por un sólo paciente.
Precauciones especiales antes de la inyección
Asegúrese de que la insulina no se contamina con alcohol u otros desinfectantes, ni con otras sustancias. No mezcle la insulina con ningún otro medicamento. Insuman Basal SoloStar pluma precargada, , no está
diseñada para permitir la mezcla de ninguna otra insulina en el cartucho.
Las plumas vacías no deben rellenarse y se deben desechar de forma segura.
Si su SoloStar está dañada, o no funciona correctamente (debido a fallos mecánicos), debe desecharse y utilizar una SoloStar nueva.
Si usa más Insuman Basal del que debiera
- Si se ha inyectado demasiado Insuman Basal, su nivel de azúcar en sangre puede llegar a ser muy
bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más información sobre el tratamiento de la hipoglucemia, ver el recuadro que aparece al final de este prospecto.
Si olvidó usar Insuman Basal
- Si ha olvidado una dosis de Insuman Basal o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, ver el recuadro que aparece al final de este prospecto.
- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Insuman Basal
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis (aumento del ácido en la sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Insuman Basal sin consultar con un médico, él le dirá lo que debe hacer.
Si tiene cualquier otra duda sobre el uso de este medicamento, pregunte a su médico, farmacéutico o enfermero.
Confusiones de insulina
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre
Insuman Basal y otras insulinas.
4. Posibles efectos adversos
Al igual que todos los medicamentos, este medicamento puede producir efectos adversos, aunque no todas las personas los sufran.
Efectos adversos más graves
Efectos adversos notificados con poca frecuencia (pueden afectar hasta 1 de cada 100 personas)
Reacciones alérgicas graves con presión sanguínea baja (shock)
Efectos adversos notificados con una frecuencia no conocida (la frecuencia no puede estimarse a partir de los datos disponibles)
El efecto adverso más frecuente es la hipoglucemia (niveles bajos de azúcar en sangre). Una hipoglucemia grave puede provocar daños en el cerebro y puede poner en peligro su vida. Para más información sobre los efectos adversos debidos a niveles bajos o altos de azúcar en sangre, ver el recuadro que aparece al final de este prospecto.
Pueden aparecer reacciones alérgicas graves a la insulina que podrían poner su vida en peligro.
Estas reacciones a la insulina o a los excipientes pueden provocar reacciones cutáneas a gran escala (erupción cutánea y picor por todo el cuerpo), hinchazón grave de la piel o de las mucosas
(edema angioneurótico), dificultad para respirar, un descenso de la tensión arterial con
aceleración del latido cardiaco y sudoración.
Otros efectos adversos
Efectos adversos notificados con frecuencia (pueden afectar hasta 1 de cada 10 personas)
Edema
El tratamiento con insulina puede provocar una retención temporal de agua en el organismo con hinchazón de las pantorrillas y los tobillos
Reacciones en el lugar de inyección
Efectos adversos notificados con poca frecuencia
Urticaria en el lugar de inyección (erupción cutánea con picor)
Otros efectos adversos notificados con una frecuencia no conocida
Retención de sodio
Reacciones oculares
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede alterar su visión de forma temporal. Si padece retinopatía proliferativa (una enfermedad de los ojos
relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de
la visión.
Cambios en la piel en el punto de inyección.
Si se inyecta insulina con demasiada frecuencia en el mismo lugar, el tejido graso se puede encoger
(lipoatrofia) o hacerse más grueso (lipohipertrofia). Los bultos bajo la piel también pueden producirse por la acumulación de una proteína denominada amiloide (amiloidosis cutánea). La insulina puede no funcionar muy bien si se inyecta en una zona abultada. Cambie el punto de inyección para ayudar a evitar estos cambios en la piel.
Reacciones de la piel y alérgicas
Pueden aparecer reacciones alérgicas moderadas en el lugar de inyección (como enrojecimiento, dolor especialmente intenso al inyectar, prurito, urticaria, hinchazón o inflamación). Estas reacciones también
pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones leves a las insulinas se resuelven habitualmente en unos días o en pocas semanas.
Anticuerpos frente a insulina
El tratamiento con insulina puede hacer que el organismo produzca anticuerpos frente a la insulina
(sustancias que actúan contra la insulina). Sin embargo, ésto requerirá modificar su dosis de insulina sólo en raras ocasiones.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos directamente a través del sistema nacional de notificación incluido en el Anexo V.
Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
5. Conservación de Insuman Basal
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilizar este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta de la pluma después de “CAD”. La fecha de caducidad es el último día del mes que se indica.
Plumas sin utilizar
Conservar en nevera (entre 2°C y 8°C). No congelar. No colocar la pluma precargada cerca del compartimento del congelador o junto a un acumulador de frío.
Conservar la pluma precargada en el embalaje exterior para protegerla de la luz.
Plumas en uso
Las plumas precargadas en uso o transportadas como repuesto, se pueden conservar durante un máximo de 4 semanas en el embalaje exterior a una temperatura no superior a 25ºC y protegidas del calor directo
(por ejemplo al lado de una unidad de calor) o de la luz directa (luz solar directa o al lado de una
lámpara). La pluma en uso no debe conservarse en nevera. No utilizar después de este periodo de tiempo.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que no necesita. De esta forma ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional
Composición de Insuman Basal
- El principio activo es insulina humana. Un ml de Insuman Basal contiene 100 UI (Unidades
Internacionales) del principio activo insulina humana.
- Los demás componentes son: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógenofosfato de sodio dihidrato, glicerol, hidróxido de sodio(ver sección 2 sobre “Información importante sobre algunos de los componentes de Insuman Basal"), ácido clorhídrico (para ajuste de pH) y agua para preparaciones inyectables.
Aspecto del producto y tamaño del envase
Después de la mezcla, Insuman Basal es un líquido lechoso y uniforme (suspensión inyectable), sin grumos, partículas o floculización visible.
Insuman Basal se presenta en plumas precargadas, SoloStar, que contienen 3 ml de suspensión (300 UI). Se presenta en envases de 3, 4, 5, 6, 9 y 10 plumas de 3 ml. Puede que solamente estén comercializados algunos tamaños de envases.
Titular de la autorización de comercialización y responsable de la fabricación
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main
Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
België/Belgique/Belgien
Sanofi Belgium
Tél/Tel : +32 (0)2 710 54 00
Luxembourg/Luxemburg
Sanofi Belgium
Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien)
България
Swixx Biopharma EOOD Тел.: +359 (0)2 4942 480
Magyarország
SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050
Česká republika
Sanofi s.r.o.
Tel: +420 233 086 111
Malta
Sanofi S.r.l.
Tel: +39 02 39394275
Danmark
Sanofi A/S
Tlf: +45 45 16 70 00
Nederland
Sanofi B.V.
Tel: +31 20 245 4000
Deutschland
Sanofi-Aventis Deutschland GmbH Tel: 0800 52 52 010
Tel. Aus dem Ausland: +49 69 305 21 131
Eesti
Swixx Biopharma OÜ Tel: +372 640 10 30
Norge
sanofi-aventis Norge AS Tlf: +47 67 10 71 00
Österreich
sanofi-aventis GmbH Tel: +43 1 80 185 – 0
Ελλάδα
Sanofi-Aventis Μονοπρόσωπη AEBE Τηλ: +30 210 900 16 00
Polska
Sanofi Sp. z o.o.
Tel.: +48 22 280 00 00
España
sanofi-aventis, S.A. Tel: +34 93 485 94 00
Portugal
Sanofi - Produtos Farmacêuticos, Lda
Tel: +351 21 35 89 400
France
Sanofi Winthrop IndustrieTél: 0 800 222 555
Appel depuis l’étranger : +33 1 57 63 23 23
Hrvatska
Swixx Biopharma d.o.o. Tel: +385 1 2078 500
Ireland
sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00
România
Sanofi Romania SRL
Tel: +40 (0) 21 317 31 36
Slovenija
Swixx Biopharma d.o.o. Tel: +386 1 235 51 00
Ísland
Vistor hf.
Sími: +354 535 7000
Slovenská republika Swixx Biopharma s.r.o. Tel: +421 2 208 33 600
Italia
Sanofi S.r.l.
Tel: 800 13 12 12 (domande di tipo tecnico)
800 536389 (altre domande)
Suomi/Finland
Sanofi Oy
Puh/Tel: +358 (0) 201 200 300
Κύπρος
C.A. Papaellinas Ltd. Τηλ: +357 22 741741
Sverige
Sanofi AB
Tel: +46 (0)8 634 50 00
Latvija
Swixx Biopharma SIA Tel: +371 6 616 47 50
United Kingdom (Northern Ireland) sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +44 (0) 800 035 2525
Lietuva
Swixx Biopharma UAB Tel: +370 5 236 91 40
Fecha de la última revisión de este prospecto: Otras fuentes de información
La información detallada de este medicamento está disponible en la página web de la Agencia Europea
del Medicamento: http://www.ema.europa.eu/
HIPERGLUCEMIA E HIPOGLUCEMIA
Lleve siempre consigo algo de azúcar (al menos 20 gramos) Lleve consigo alguna información que indique que es diabético
HIPERGLUCEMIA (niveles altos de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no se haya inyectado suficiente insulina.
¿Por qué le ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, nerviosismo), o sufre
una lesión, una operación, infección o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Basal").
Síntomas de aviso de la hiperglucemia
La sed, un aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o
incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué debe hacer si sufre una hiperglucemia?
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en la orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave debe ser tratada siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (niveles bajos de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué le ocurre la hipoglucemia?
Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes
artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Basal ").
También es más probable que se produzca hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo, del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos de síntomas que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa: sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes que aparezcan los síntomas de bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos de síntomas que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento
agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo
(parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, sensación de desamparo, convulsiones, pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia ("síntomas de aviso") pueden cambiar, atenuarse o faltar por completo si
- es una persona anciana, ha padecido diabetes durante mucho tiempo o sufre cierto tipo de enfermedad nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla
gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- ha cambiado recientemente de una insulina animal a una insulina humana como Insuman,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Basal ").
En este caso, puede sufrir una hipoglucemia grave (e incluso perder el conocimiento) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si es necesario, la realización con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a usted o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si sufre una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: Los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como las bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después, coma algo que aumente su nivel de azúcar en sangre a largo plazo (como pan o pasta). Su médico o enfermera deben haber comentado este tema antes con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indíquele lo siguiente a sus familiares, amigos o personas cercanas:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón
(un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
Insuman Basal SoloStar suspensión inyectable en pluma precargada. Instrucciones de Uso
SoloStar es una pluma precargada para inyectar insulina. Su médico ha decidido que SoloStar es apropiado para usted, basándose en su habilidad para manejar SoloStar. Antes de usar SoloStar, hable con su médico, farmacéutico o enfermero sobre la técnica de inyección adecuada.
Lea estas instrucciones detenidamente antes de usar su SoloStar. Si usted no está capacitado para usar Solostar o seguir completamente las instrucciones por sí solo, debe usar SoloStar sólo si cuenta con la ayuda de una persona que pueda seguir las instrucciones por completo. Sostenga la pluma tal como se muestra en este prospecto. Para asegurarse de que lee la dosis de forma correcta, sostenga la pluma horizontalmente, con la aguja a la izquierda y el selector de dosis a la derecha, tal como se muestra en la figura a continuación.
Siga estrictamente estas instrucciones cada vez que utiliza SoloStar, para asegurarse de que obtiene una dosis exacta. Si no sigue completamente estas instrucciones, podría administrarse demasiada insulina o demasiado poca, lo que podría afectar a su nivel de glucosa en sangre.
Usted puede fijar dosis desde 1 hasta 80 unidades en pasos de 1 unidad. Cada pluma contiene varias dosis.
Guarde este prospecto para futuras consultas.
Si usted tiene preguntas sobre SoloStar o su diabetes, pregunte a su médico, farmacéutico o enfermero o consulte con el representante local del Titular de la Autorización de Comercialización que aparece al principio de este prospecto.
Capuchón de la pluma Aguja de la pluma (no incluida) Cuerpo de la pluma
Sello protector
Depósito de insulina
Ventana de la dosis
Protector externo de la aguja
Protector interno de la aguja
Aguja Sello de goma
Selector de la dosis Botón de inyección
Diagrama esquemático de la pluma
Información importante para la utilización de SoloStar:
Inserte siempre una aguja nueva antes de cada uso. Utilice sólo agujas compatibles para utilizar con
SoloStar.
No seleccione una dosis y/o presione el botón de inyección sin una aguja insertada.
Antes de cada inyección, realice siempre la prueba de seguridad (ver Paso 3).
Esta pluma es únicamente para su uso. No lo comparta con nadie más.
Si su inyección la realiza otra persona, se debe tener especial precaución para evitar accidentes con la aguja y la transmisión de infecciones.
Nunca utilice SoloStar si está estropeado o si no está seguro de que funciona correctamente.
Disponga siempre de un SoloStar de reserva, por si su SoloStar se pierde o estropea.
Paso 1. Comprobación de la insulina
A. Compruebe la etiqueta de su SoloStar para asegurarse de que contiene la insulina correcta. Insuman SoloStar es blanco con un botón de inyección en color. El color del botón de inyección varía según la formulación de Insuman utilizada. Las figuras a continuación son únicamente ilustrativas.
B. Retire el capuchón de la pluma.
C. Compruebe el aspecto de su insulina:
Si está utilizando una suspensión de insulina (Insuman Basal o mezclas de Insuman), gire la pluma hacia arriba y hacia abajo al menos 10 veces para resuspender la insulina. El giro de la pluma debe hacerse suavemente, para evitar la formación de espuma en el cartucho.
Después de la mezcla, compruebe el aspecto de su insulina. Las suspensiones de insulina deben tener un aspecto blanco lechoso y uniforme
Paso 2. Colocación de la aguja
Utilice siempre una aguja nueva y estéril para cada inyección. Esto ayuda a prevenir contaminaciones y posibles bloqueos de la aguja.
Antes de utilizar la aguja, lea detenidamente las “Instrucciones de Uso” que vienen con las agujas. Atención: Las agujas que se muestran son únicamente ilustrativas.
A. Retire el sello protector de la nueva aguja.
B. Alinee la aguja con la pluma, y manténgala recta mientras la inserta (enrósquela o empújela dependiendo del tipo de aguja).
Si la aguja no se mantiene recta mientras se inserta, el sello de goma puede romperse y dar lugar a pérdidas o a la rotura de la aguja.
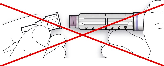
Paso 3. Prueba de seguridad
Antes de cada inyección realice siempre la prueba de seguridad. Esta garantiza que usted recibe la dosis exacta ya que:
se asegura que la pluma y la aguja funcionan perfectamente
se eliminan las burbujas de aire
A. Seleccione una dosis de 2 unidades girando el selector de la dosis.
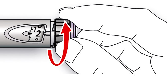
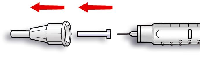
B. Retire el protector exterior de la aguja y guárdelo para retirar la aguja utilizada después de cada inyección. Retire el protector interior de la aguja y deséchelo.
Guardar Desechar
C. Sujete la pluma con la aguja apuntando hacia arriba.
D. Golpee ligeramente el depósito de insulina para que las burbujas de aire suban hacia la aguja. E. Presione el botón de inyección completamente. Compruebe que la insulina aparece en el
extremo de la aguja.
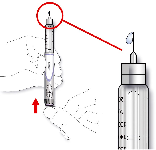
Es posible que tenga que realizar la prueba de seguridad varias veces hasta que aparezca insulina.
Si no sale insulina, compruebe las burbujas de aire y repita la prueba de seguridad dos veces más hasta eliminarlas.
Si aún así no sale insulina, la aguja podría estar bloqueada. Cambie de aguja e inténtelo de nuevo.
Si no sale insulina después de cambiar la aguja, su SoloStar podría estar estropeado. No use este
SoloStar.
Paso 4. Selección de la dosis
Puede seleccionar la dosis en pasos de 1 unidad, desde un mínimo de 1 unidad hasta un máximo de 80 unidades. Si usted necesita una dosis superior a 80 unidades, deberá administrarse dos o más inyecciones.
A. Compruebe que en la ventana de la dosis aparece “0” después de la prueba de seguridad.
B. Seleccione su dosis (en el siguiente ejemplo, la dosis seleccionada es de 30 unidades). Si usted gira demasiado el selector de la dosis, puede volver hacia atrás.
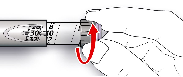
No presione el botón de inyección mientras gira, ya que la insulina podría salir.
No podrá girar el selector de la dosis si el número de unidades supera las que quedan en la pluma.
No fuerce el selector de la dosis. En este caso, usted puede inyectarse lo que queda en la pluma y completar su dosis con un nuevo SoloStar o utilizar un SoloStar nuevo para la dosis completa.
Paso 5. Inyección de la dosis
A. Utilice el método de inyección que le enseñó su médico, farmacéutico o enfermero. B. Inserte la aguja en la piel.
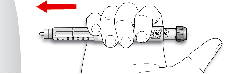

C. Libere la dosis presionando el botón de inyección por completo. El número que aparece en la ventana de la dosis volverá a “0” cuando se inyecte.
10 seg
 D. Mantenga el botón de inyección presionado por completo. Lentamente cuente hasta 10 antes de retirar la aguja de la piel. Esto garantiza que se libera la dosis completa. El émbolo de la pluma se mueve con cada dosis. El émbolo alcanzará el final del cartucho cuando se hayan utilizado un total de 300 unidades de insulina. Paso 6. Retirada y eliminación de la aguja Después de cada inyección retire siempre la aguja y conserve SoloStar sin la aguja. Esto ayuda a prevenir: ? Contaminaciones y/o infecciones. ? Entrada de aire en el depósito de insulina y pérdida de insulina, que puede dar lugar a una dosis inexacta. A. Coloque el protector exterior de la aguja en la aguja, y utilícelo para desenroscar la aguja de la pluma. Para reducir el riesgo de accidentes con la aguja, no coloque nunca el protector interior de nuevo. ? Si su inyección la realiza otra persona, o si usted va a poner una inyección a otra persona, debe tener especial precaución cuando elimine y deseche la aguja. Siga las instrucciones de seguridad recomendadas para eliminar y desechar la aguja (p. ej. contacte con su profesional médico, farmacéutico o enfermero), para reducir el riesgo de accidentes y la transmisión de enfermedades infecciosas. B. Deseche la aguja con seguridad. C. Coloque el capuchón de la pluma siempre después de cada inyección y guarde la pluma hasta su próxima inyección. Instrucciones de Conservación Revise la parte de atrás de este prospecto para seguir las instrucciones de cómo conservar SoloStar. Si SoloStar está conservado en frío, debe sacarse de 1 a 2 horas antes de la inyección para dejar que se atempere. La inyección de insulina fría es más dolorosa. SoloStar debe desecharse tal y como indiquen sus autoridades locales. Mantenimiento Proteja SoloStar del polvo y la suciedad. Puede limpiar la parte exterior de su SoloStar con un paño húmedo. No ponga en remojo, lave o lubrique la pluma, ya que podría dañarla. SoloStar está diseñado para funcionar con precisión y seguridad. Debe manipularse con cuidado. Evite situaciones en las que SoloStar pudiera estropearse. Si le preocupa que su SoloStar pueda estar estropeado, utilice uno nuevo. Prospecto: información para el usuario Insuman Comb 15 100 UI/ml suspensión inyectable en un vial Insulina humana Lea todo el prospecto detenidamente antes de empezar a usar el medicamento, porque contiene información importante para usted. - Conserve este prospecto, ya que puede tener que volver a leerlo. - Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero. - Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas, aunque tengan los mismos síntomas de enfermedad que usted, ya que puede perjudicarles. - Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se trata de efectos adversos que no aparecen en este prospecto. Ver sección 4. Contenido del prospecto: 1. Qué es Insuman Comb 15 y para qué se utiliza 2. Qué necesita saber antes de empezar a usar Insuman Comb 15 3. Cómo usar Insuman Comb 15 4. Posibles efectos adversos 5. Conservación de Insuman Comb 15 6. Contenido del envase e información adicional 1. Qué es Insuman Comb 15 y para qué se utiliza Insuman Comb 15 contiene insulina humana como principio activo que se obtiene por un proceso de biotecnología, y es idéntica a la insulina del organismo humano. Insuman Comb 15 es una preparación de insulina con una acción de inicio gradual y de larga duración. Insuman Comb 15 se utiliza para reducir los niveles elevados de azúcar en sangre de los pacientes que padecen diabetes mellitus y necesitan tratamiento con insulina. Diabetes mellitus es una enfermedad en la que su organismo no produce insulina suficiente para controlar el nivel de azúcar en sangre. 2. Qué necesita saber antes de empezar a usar Insuman Comb 15 No use Insuman Comb 15 Si es alérgico a la insulina o a cualquiera de los demás componentes de este medicamento (incluidos en la sección 6). Advertencias y precauciones Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Insuman Comb 15 Siga estrictamente las instrucciones sobre la posología, control (pruebas de sangre y orina), dieta y actividad física (trabajo físico y ejercicio) que ha establecido con su médico. Consulte a su médico si es alérgico a este medicamento o a las insulinas humanas. Grupos especiales de pacientes Si tiene problemas de hígado o riñón o si es anciano, consulte a su médico, ya que podría necesitar una dosis más baja de insulina. Cambios en la piel en el punto de inyección Se debe rotar el punto de inyección para evitar cambios en la piel, como bultos bajo la piel. La insulina puede no funcionar muy bien si se inyecta en una zona abultada (ver Cómo usar Insuman Comb 15). Póngase en contacto con su médico si actualmente está inyectándose en una zona abultada, antes de comenzar a inyectarse en una zona distinta. Su médico puede indicarle que compruebe sus niveles de azúcar en sangre más de cerca, y que ajuste la insulina o la dosis de sus otras medicaciones antidiabéticas. Viajes Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre: - la disponibilidad de insulina en el país al que va a viajar, - reservas de insulina, jeringas, etc., - el almacenamiento correcto de la insulina durante el viaje, - el horario de las comidas y de la administración de insulina durante el viaje, - los posibles efectos del traslado a zonas con diferencias horarias, - los posibles nuevos riesgos para la salud en los países que va a visitar, - qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo. Enfermedades y lesiones El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones: - Si está enfermo o sufre una lesión grave, puede aumentar su nivel de azúcar en sangre (hiperglucemia). - Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia). En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico. Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina. Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema). Otros medicamentos e Insuman Comb 15 Algunos medicamentos producen cambios en los niveles de azúcar en sangre (un descenso, un aumento o ambos, dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo. Informe a su médico o farmacéutico si está utilizando, ha utilizado recientemente o podría tener que utilizar cualquier otro medicamento. Pregunte a su médico antes de usar un medicamento, si éste puede afectar a su nivel de azúcar en sangre y qué medidas debe adoptar, en su caso. Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre (hipoglucemia) se incluyen: - todos los demás medicamentos para tratar la diabetes, - los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o el aumento de la presión arterial), - la disopiramida (utilizada para tratar ciertas enfermedades del corazón), - la fluoxetina (utilizada para tratar la depresión), - los fibratos (utilizados para reducir los niveles de lípidos en sangre), - los inhibidores de la monoaminoxidasa (MAO) (utilizados para tratar la depresión), - la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre moderada), - los antibióticos del grupo de las sulfamidas. Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre (hiperglucemia) se incluyen: - los corticosteroides (como la “cortisona", utilizada para tratar la inflamación), - el danazol (medicamento que actúa sobre la ovulación), - el diazóxido (utilizado para tratar la hipertensión), - los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos), - el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave), - la isoniazida (utilizada para tratar la tuberculosis), - los estrógenos y progestágenos (como en la píldora anticonceptiva utilizada para el control de la natalidad), - los derivados de la fenotiacina (utilizados para tratar las enfermedades psiquiátricas), - la somatotropina (hormona de crecimiento), - los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina utilizada para tratar el asma), - las hormonas tiroideas (utilizadas para tratar el mal funcionamiento de la glándula tiroidea), - inhibidores de la proteasa (utilizados para tratar el VIH), - medicamentos antipsicóticas atípicos (como clozapina, olanzapina). Su nivel de azúcar en sangre puede subir o bien bajar si usa: - betabloqueantes (utilizados para tratar la hipertensión), - clonidina (utilizada para tratar la hipertensión), - sales de litio (utilizadas para tratar las enfermedades psiquiátricas). La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia. Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia. Si no está seguro de si está usando alguna de estas medicinas, pregunte a su médico o farmacéutico. Insuman Comb 15 con alcohol Sus niveles de azúcar en sangre pueden subir o bajar si consume alcohol. Embarazo y lactancia Si está embarazada o en periodo de lactancia, o cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento. Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su régimen de administración de insulina puede requerir cambios durante el embarazo y tras el parto. Un control especialmente cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé. Sin embargo, no existe ninguna experiencia del uso de Insuman Comb 15 en mujeres embarazadas. Si está en el período de lactancia, puede necesitar un ajuste en la dosis de insulina y en su dieta. Conducción y uso de máquinas Su capacidad de concentración o de reacción puede verse reducida si: - tiene hipoglucemia (niveles bajos de azúcar en sangre) - tiene hiperglucemia (niveles altos de azúcar en sangre) - tiene problemas de visión. Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para o para otros (como conducir un vehículo o utilizar máquinas). Debe pedir a su médico que le aconseje sobre la capacidad para conducir si: - tiene frecuentes episodios de hipoglucemia, - han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia. Información importante sobre algunos de los componentes de Insuman Comb 15 Este medicamento contiene menos de 23 mg de sodio por dosis; esto es, esencialmente ”exento de sodio”. 3. Cómo usar Dosis Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico o farmacéutico. En caso de duda, consulte de nuevo a su médico o farmacéutico. En función de su estilo de vida y los resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento con insulina, su médico: - determinará la dosis de Insuman Comb 15 que necesitará cada día, - le indicará cuándo debe analizar su nivel de azúcar en sangre, y si necesita llevar a cabo análisis de orina, - le indicará cuándo puede necesitar inyectarse una dosis más alta o más baja de Insuman Comb 15. Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre y para evitar que suba o baje demasiado. Ver el recuadro que aparece al final de este prospecto para más información. Frecuencia de administración Insuman Comb 15 se inyecta bajo la piel 30 a 45 minutos antes de la comida. Forma de administración Insuman Comb 15 es un líquido (suspensión) para inyección bajo la piel. NO se inyecte Insuman Comb 15 en una vena (vaso sanguíneo). Su médico le mostrará en qué área de la piel debe inyectarse Insuman Comb 15. Con cada inyección, debe cambiar el lugar de la punción dentro del área concreta de piel que esté usando. No lo use en bombas de insulina o en otras bombas de infusión. Existen preparados especiales de insulina para usar en estos dispositivos Cómo manejar los viales Insuman Comb 15 contiene 100 UI de insulina por ml. Sólo se deben usar jeringas para inyección diseñadas para esta concentración de insulina (100 UI por ml). Las jeringas para inyección no deben contener otros medicamentos o restos de ellos (por ejemplo, restos de heparina). Antes de extraer la primera dosis de insulina, debe quitar la tapa extraíble de seguridad del vial. Inmediatamente antes de cada inyección mezcle bien la insulina. La mejor manera de hacerlo es hacer girar el vial inclinado entre las palmas de las manos. No agite con fuerza el vial, porque se podría formar espuma. La espuma puede dificultar la medición de la dosis correcta. Después de la mezcla, la suspensión debe tener un aspecto blanco lechoso uniforme. No debe usarse si sigue transparente o, por ejemplo, existen grumos, copos, floculación o agrupaciones similares en la suspensión o a los lados o en el fondo del vial. En tal caso, debe utilizarse otro vial con una suspensión uniforme después de la mezcla. Siempre se utilizará un vial nuevo si observa que el control de su azúcar en sangre está empeorando de forma inesperada. Esto se produce porque la insulina puede haber perdido parte de su eficacia. Si cree que puede tener algún problema con su insulina, haga que la compruebe su médico o su farmacéutico. Precauciones especiales antes de la inyección Antes de la inyección, elimine todas las burbujas de aire. Asegúrese de que la insulina no se contamina con alcohol u otros desinfectantes, ni con otras sustancias. No mezcle la insulina con ningún otro medicamento, excepto con las preparaciones de insulina humana como se detalla a continuación. Insuman Comb 15 puede mezclarse con todas las preparaciones de insulina humana , EXCEPTO las diseñadas especialmente para bombas de insulina. Del mismo modo, TAMPOCO debe mezclarse con insulinas de origen animal o análogos de insulina. Su médico le dirá si tiene que mezclar preparaciones de insulinas humanas. Si necesita inyectar una mezcla, ponga Insuman Comb 15 en la jeringa para inyección antes de poner la otra insulina. Inyecte en cuanto las haya mezclado. No mezcle insulinas de diferentes concentraciones (por ejemplo, 100 UI/ml y 40 UI/ml). Si usa más Insuman Comb 15 del que debiera - Si se ha inyectado demasiado Insuman Comb 15, su nivel de azúcar en sangre puede llegar a ser muy bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más información sobre el tratamiento de la hipoglucemia, ver el recuadro que aparece al final de este prospecto. Si olvidó usar Insuman Comb 15 - Si ha olvidado una dosis de Insuman Comb 15 o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, ver el recuadro que aparece al final de este prospecto. - No tome una dosis doble para compensar las dosis olvidadas. Si interrumpe el tratamiento con Insuman Comb 15 Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis (aumento del ácido en la sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Insuman Comb 15 sin consultar con un médico, él le dirá lo que debe hacer. Si tiene cualquier otra duda sobre el uso de este medicamento, pregunte a su médico, farmacéutico o enfermero. Confusiones de insulina Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre Insuman Comb 15 y otras insulinas. 4. Posibles efectos adversos Al igual que todos los medicamentos, este medicamento puede producir efectos adversos, aunque no todas las personas los sufran.
D. Mantenga el botón de inyección presionado por completo. Lentamente cuente hasta 10 antes de retirar la aguja de la piel. Esto garantiza que se libera la dosis completa. El émbolo de la pluma se mueve con cada dosis. El émbolo alcanzará el final del cartucho cuando se hayan utilizado un total de 300 unidades de insulina. Paso 6. Retirada y eliminación de la aguja Después de cada inyección retire siempre la aguja y conserve SoloStar sin la aguja. Esto ayuda a prevenir: ? Contaminaciones y/o infecciones. ? Entrada de aire en el depósito de insulina y pérdida de insulina, que puede dar lugar a una dosis inexacta. A. Coloque el protector exterior de la aguja en la aguja, y utilícelo para desenroscar la aguja de la pluma. Para reducir el riesgo de accidentes con la aguja, no coloque nunca el protector interior de nuevo. ? Si su inyección la realiza otra persona, o si usted va a poner una inyección a otra persona, debe tener especial precaución cuando elimine y deseche la aguja. Siga las instrucciones de seguridad recomendadas para eliminar y desechar la aguja (p. ej. contacte con su profesional médico, farmacéutico o enfermero), para reducir el riesgo de accidentes y la transmisión de enfermedades infecciosas. B. Deseche la aguja con seguridad. C. Coloque el capuchón de la pluma siempre después de cada inyección y guarde la pluma hasta su próxima inyección. Instrucciones de Conservación Revise la parte de atrás de este prospecto para seguir las instrucciones de cómo conservar SoloStar. Si SoloStar está conservado en frío, debe sacarse de 1 a 2 horas antes de la inyección para dejar que se atempere. La inyección de insulina fría es más dolorosa. SoloStar debe desecharse tal y como indiquen sus autoridades locales. Mantenimiento Proteja SoloStar del polvo y la suciedad. Puede limpiar la parte exterior de su SoloStar con un paño húmedo. No ponga en remojo, lave o lubrique la pluma, ya que podría dañarla. SoloStar está diseñado para funcionar con precisión y seguridad. Debe manipularse con cuidado. Evite situaciones en las que SoloStar pudiera estropearse. Si le preocupa que su SoloStar pueda estar estropeado, utilice uno nuevo. Prospecto: información para el usuario Insuman Comb 15 100 UI/ml suspensión inyectable en un vial Insulina humana Lea todo el prospecto detenidamente antes de empezar a usar el medicamento, porque contiene información importante para usted. - Conserve este prospecto, ya que puede tener que volver a leerlo. - Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero. - Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas, aunque tengan los mismos síntomas de enfermedad que usted, ya que puede perjudicarles. - Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se trata de efectos adversos que no aparecen en este prospecto. Ver sección 4. Contenido del prospecto: 1. Qué es Insuman Comb 15 y para qué se utiliza 2. Qué necesita saber antes de empezar a usar Insuman Comb 15 3. Cómo usar Insuman Comb 15 4. Posibles efectos adversos 5. Conservación de Insuman Comb 15 6. Contenido del envase e información adicional 1. Qué es Insuman Comb 15 y para qué se utiliza Insuman Comb 15 contiene insulina humana como principio activo que se obtiene por un proceso de biotecnología, y es idéntica a la insulina del organismo humano. Insuman Comb 15 es una preparación de insulina con una acción de inicio gradual y de larga duración. Insuman Comb 15 se utiliza para reducir los niveles elevados de azúcar en sangre de los pacientes que padecen diabetes mellitus y necesitan tratamiento con insulina. Diabetes mellitus es una enfermedad en la que su organismo no produce insulina suficiente para controlar el nivel de azúcar en sangre. 2. Qué necesita saber antes de empezar a usar Insuman Comb 15 No use Insuman Comb 15 Si es alérgico a la insulina o a cualquiera de los demás componentes de este medicamento (incluidos en la sección 6). Advertencias y precauciones Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Insuman Comb 15 Siga estrictamente las instrucciones sobre la posología, control (pruebas de sangre y orina), dieta y actividad física (trabajo físico y ejercicio) que ha establecido con su médico. Consulte a su médico si es alérgico a este medicamento o a las insulinas humanas. Grupos especiales de pacientes Si tiene problemas de hígado o riñón o si es anciano, consulte a su médico, ya que podría necesitar una dosis más baja de insulina. Cambios en la piel en el punto de inyección Se debe rotar el punto de inyección para evitar cambios en la piel, como bultos bajo la piel. La insulina puede no funcionar muy bien si se inyecta en una zona abultada (ver Cómo usar Insuman Comb 15). Póngase en contacto con su médico si actualmente está inyectándose en una zona abultada, antes de comenzar a inyectarse en una zona distinta. Su médico puede indicarle que compruebe sus niveles de azúcar en sangre más de cerca, y que ajuste la insulina o la dosis de sus otras medicaciones antidiabéticas. Viajes Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre: - la disponibilidad de insulina en el país al que va a viajar, - reservas de insulina, jeringas, etc., - el almacenamiento correcto de la insulina durante el viaje, - el horario de las comidas y de la administración de insulina durante el viaje, - los posibles efectos del traslado a zonas con diferencias horarias, - los posibles nuevos riesgos para la salud en los países que va a visitar, - qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo. Enfermedades y lesiones El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones: - Si está enfermo o sufre una lesión grave, puede aumentar su nivel de azúcar en sangre (hiperglucemia). - Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia). En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico. Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina. Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema). Otros medicamentos e Insuman Comb 15 Algunos medicamentos producen cambios en los niveles de azúcar en sangre (un descenso, un aumento o ambos, dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo. Informe a su médico o farmacéutico si está utilizando, ha utilizado recientemente o podría tener que utilizar cualquier otro medicamento. Pregunte a su médico antes de usar un medicamento, si éste puede afectar a su nivel de azúcar en sangre y qué medidas debe adoptar, en su caso. Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre (hipoglucemia) se incluyen: - todos los demás medicamentos para tratar la diabetes, - los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o el aumento de la presión arterial), - la disopiramida (utilizada para tratar ciertas enfermedades del corazón), - la fluoxetina (utilizada para tratar la depresión), - los fibratos (utilizados para reducir los niveles de lípidos en sangre), - los inhibidores de la monoaminoxidasa (MAO) (utilizados para tratar la depresión), - la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre moderada), - los antibióticos del grupo de las sulfamidas. Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre (hiperglucemia) se incluyen: - los corticosteroides (como la “cortisona", utilizada para tratar la inflamación), - el danazol (medicamento que actúa sobre la ovulación), - el diazóxido (utilizado para tratar la hipertensión), - los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos), - el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave), - la isoniazida (utilizada para tratar la tuberculosis), - los estrógenos y progestágenos (como en la píldora anticonceptiva utilizada para el control de la natalidad), - los derivados de la fenotiacina (utilizados para tratar las enfermedades psiquiátricas), - la somatotropina (hormona de crecimiento), - los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina utilizada para tratar el asma), - las hormonas tiroideas (utilizadas para tratar el mal funcionamiento de la glándula tiroidea), - inhibidores de la proteasa (utilizados para tratar el VIH), - medicamentos antipsicóticas atípicos (como clozapina, olanzapina). Su nivel de azúcar en sangre puede subir o bien bajar si usa: - betabloqueantes (utilizados para tratar la hipertensión), - clonidina (utilizada para tratar la hipertensión), - sales de litio (utilizadas para tratar las enfermedades psiquiátricas). La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia. Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia. Si no está seguro de si está usando alguna de estas medicinas, pregunte a su médico o farmacéutico. Insuman Comb 15 con alcohol Sus niveles de azúcar en sangre pueden subir o bajar si consume alcohol. Embarazo y lactancia Si está embarazada o en periodo de lactancia, o cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento. Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su régimen de administración de insulina puede requerir cambios durante el embarazo y tras el parto. Un control especialmente cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé. Sin embargo, no existe ninguna experiencia del uso de Insuman Comb 15 en mujeres embarazadas. Si está en el período de lactancia, puede necesitar un ajuste en la dosis de insulina y en su dieta. Conducción y uso de máquinas Su capacidad de concentración o de reacción puede verse reducida si: - tiene hipoglucemia (niveles bajos de azúcar en sangre) - tiene hiperglucemia (niveles altos de azúcar en sangre) - tiene problemas de visión. Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para o para otros (como conducir un vehículo o utilizar máquinas). Debe pedir a su médico que le aconseje sobre la capacidad para conducir si: - tiene frecuentes episodios de hipoglucemia, - han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia. Información importante sobre algunos de los componentes de Insuman Comb 15 Este medicamento contiene menos de 23 mg de sodio por dosis; esto es, esencialmente ”exento de sodio”. 3. Cómo usar Dosis Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico o farmacéutico. En caso de duda, consulte de nuevo a su médico o farmacéutico. En función de su estilo de vida y los resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento con insulina, su médico: - determinará la dosis de Insuman Comb 15 que necesitará cada día, - le indicará cuándo debe analizar su nivel de azúcar en sangre, y si necesita llevar a cabo análisis de orina, - le indicará cuándo puede necesitar inyectarse una dosis más alta o más baja de Insuman Comb 15. Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre y para evitar que suba o baje demasiado. Ver el recuadro que aparece al final de este prospecto para más información. Frecuencia de administración Insuman Comb 15 se inyecta bajo la piel 30 a 45 minutos antes de la comida. Forma de administración Insuman Comb 15 es un líquido (suspensión) para inyección bajo la piel. NO se inyecte Insuman Comb 15 en una vena (vaso sanguíneo). Su médico le mostrará en qué área de la piel debe inyectarse Insuman Comb 15. Con cada inyección, debe cambiar el lugar de la punción dentro del área concreta de piel que esté usando. No lo use en bombas de insulina o en otras bombas de infusión. Existen preparados especiales de insulina para usar en estos dispositivos Cómo manejar los viales Insuman Comb 15 contiene 100 UI de insulina por ml. Sólo se deben usar jeringas para inyección diseñadas para esta concentración de insulina (100 UI por ml). Las jeringas para inyección no deben contener otros medicamentos o restos de ellos (por ejemplo, restos de heparina). Antes de extraer la primera dosis de insulina, debe quitar la tapa extraíble de seguridad del vial. Inmediatamente antes de cada inyección mezcle bien la insulina. La mejor manera de hacerlo es hacer girar el vial inclinado entre las palmas de las manos. No agite con fuerza el vial, porque se podría formar espuma. La espuma puede dificultar la medición de la dosis correcta. Después de la mezcla, la suspensión debe tener un aspecto blanco lechoso uniforme. No debe usarse si sigue transparente o, por ejemplo, existen grumos, copos, floculación o agrupaciones similares en la suspensión o a los lados o en el fondo del vial. En tal caso, debe utilizarse otro vial con una suspensión uniforme después de la mezcla. Siempre se utilizará un vial nuevo si observa que el control de su azúcar en sangre está empeorando de forma inesperada. Esto se produce porque la insulina puede haber perdido parte de su eficacia. Si cree que puede tener algún problema con su insulina, haga que la compruebe su médico o su farmacéutico. Precauciones especiales antes de la inyección Antes de la inyección, elimine todas las burbujas de aire. Asegúrese de que la insulina no se contamina con alcohol u otros desinfectantes, ni con otras sustancias. No mezcle la insulina con ningún otro medicamento, excepto con las preparaciones de insulina humana como se detalla a continuación. Insuman Comb 15 puede mezclarse con todas las preparaciones de insulina humana , EXCEPTO las diseñadas especialmente para bombas de insulina. Del mismo modo, TAMPOCO debe mezclarse con insulinas de origen animal o análogos de insulina. Su médico le dirá si tiene que mezclar preparaciones de insulinas humanas. Si necesita inyectar una mezcla, ponga Insuman Comb 15 en la jeringa para inyección antes de poner la otra insulina. Inyecte en cuanto las haya mezclado. No mezcle insulinas de diferentes concentraciones (por ejemplo, 100 UI/ml y 40 UI/ml). Si usa más Insuman Comb 15 del que debiera - Si se ha inyectado demasiado Insuman Comb 15, su nivel de azúcar en sangre puede llegar a ser muy bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más información sobre el tratamiento de la hipoglucemia, ver el recuadro que aparece al final de este prospecto. Si olvidó usar Insuman Comb 15 - Si ha olvidado una dosis de Insuman Comb 15 o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, ver el recuadro que aparece al final de este prospecto. - No tome una dosis doble para compensar las dosis olvidadas. Si interrumpe el tratamiento con Insuman Comb 15 Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis (aumento del ácido en la sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Insuman Comb 15 sin consultar con un médico, él le dirá lo que debe hacer. Si tiene cualquier otra duda sobre el uso de este medicamento, pregunte a su médico, farmacéutico o enfermero. Confusiones de insulina Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre Insuman Comb 15 y otras insulinas. 4. Posibles efectos adversos Al igual que todos los medicamentos, este medicamento puede producir efectos adversos, aunque no todas las personas los sufran.
Efectos adversos más graves
Efectos adversos notificados con poca frecuencia (pueden afectar hasta 1 de cada 100 personas)
Reacciones alérgicas graves con presión sanguínea baja (shock)
Efectos adversos notificados con una frecuencia no conocida (la frecuencia no puede estimarse a partir de los datos disponibles)
El efecto adverso más frecuente es la hipoglucemia (niveles bajos de azúcar en sangre). Una hipoglucemia grave puede provocar daños en el cerebro y puede poner en peligro su vida. Para más información sobre los efectos adversos debidos a niveles bajos o altos de azúcar en sangre, ver el recuadro que aparece al final de este prospecto.
Pueden aparecer reacciones alérgicas graves a la insulina que podrían poner su vida en peligro.
Estas reacciones a la insulina o a los excipientes pueden provocar reacciones cutáneas a gran escala (erupción cutánea y picor por todo el cuerpo), hinchazón grave de la piel o de las mucosas
(edema angioneurótico), dificultad para respirar, un descenso de la tensión arterial con aceleración del latido cardiaco y sudoración.
Otros efectos adversos
Efectos adversos notificados con frecuencia (pueden afectar hasta 1 de cada 10 personas)
Edema
El tratamiento con insulina puede provocar una retención temporal de agua en el organismo con hinchazón de las pantorrillas y los tobillos
Reacciones en el lugar de inyección
Efectos adversos notificados con poca frecuencia
Urticaria en el lugar de inyección (erupción cutánea con picor)
Otros efectos adversos notificados con una frecuencia no conocida
Retención de sodio
Reacciones oculares
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede alterar su visión de forma temporal. Si padece retinopatía proliferativa (una enfermedad de los ojos
relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de
la visión.
Cambios en la piel en el punto de inyección.
Si se inyecta insulina con demasiada frecuencia en el mismo lugar, el tejido graso se puede encoger
(lipoatrofia) o hacerse más grueso (lipohipertrofia). Los bultos bajo la piel también pueden producirse por la acumulación de una proteína denominada amiloide (amiloidosis cutánea). La insulina puede no
funcionar muy bien si se inyecta en una zona abultada. Cambie el punto de inyección para ayudar a evitar
estos cambios en la piel.
Reacciones de la piel y alérgicas
Pueden aparecer reacciones alérgicas moderadas en el lugar de inyección (como enrojecimiento, dolor especialmente intenso al inyectar, prurito, urticaria, hinchazón o inflamación). Estas reacciones también
pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones leves a las insulinas se resuelven habitualmente en unos días o en pocas semanas.
Anticuerpos frente a insulina
El tratamiento con insulina puede hacer que el organismo produzca anticuerpos frente a la insulina
(sustancias que actúan contra la insulina). Sin embargo, ésto requerirá modificar su dosis de insulina sólo en raras ocasiones.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos directamente a través del sistema nacional de notificación incluido en el Anexo V.
Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
5. Conservación de Insuman Comb 15
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilizar este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta del vial después de “CAD”. La fecha de caducidad es el último día del mes que se indica.
Viales sin abrir
Conservar en nevera (entre 2°C y 8°C). No congelar. No colocar Insuman Comb 15 cerca del compartimento del congelador o junto a un acumulador de frío. Conservar el vial en el embalaje exterior
para protegerlo de la luz.
Viales abiertos
Una vez en uso, el vial puede conservarse durante un máximo de 4 semanas en el embalaje exterior a una temperatura no superior a 25ºC y protegido del calor directo (por ejemplo al lado de una unidad de calor)
o de la luz directa (luz solar directa o al lado de una lámpara). No utilizar el vial después de este periodo
de tiempo. Se recomienda anotar en la etiqueta la fecha de la primera utilización del vial.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que no necesita. De esta forma ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional
Composición de Insuman Comb 15
- El principio activo es insulina humana. Un ml de Insuman Comb 15 contiene 100 UI (Unidades
Internacionales) del principio activo insulina humana. El 15% de la insulina está disuelta en agua; el
85% restante se presenta en forma de pequeños cristales de insulina protamina.
- Los demás componentes son: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógenofosfato de sodio dihidrato, glicerol, hidróxido de sodio (ver sección 2 sobre “Información
importante sobre algunos de los componentes de Insuman Comb 15"), ácido clorhídrico (para ajuste de pH) y agua para preparaciones inyectables.
Aspecto del producto y tamaño del envase
Después de la mezcla, Insuman Comb 15 es un líquido lechoso y uniforme (suspensión inyectable), sin grumos, partículas o floculización visible.
Insuman Comb 15 se presenta en viales que contienen 5 ml de suspensión (500 UI). Se presenta en envases de 1 y 5 viales de 5 ml. Puede que solamente estén comercializados algunos tamaños de envases.
Titular de la autorización de comercialización y responsable de la fabricación
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main
Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
België/Belgique/Belgien
Sanofi Belgium
Tél/Tel : +32 (0)2 710 54 00
Luxembourg/Luxemburg
Sanofi Belgium
Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien)
България
Swixx Biopharma EOOD Тел.: +359 (0)2 4942 480
Magyarország
SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050
Česká republika
Sanofi s.r.o.
Tel: +420 233 086 111
Malta
Sanofi S.r.l.
Tel: +39 02 39394275
Danmark
Sanofi A/S
Tlf: +45 45 16 70 00
Nederland
Sanofi B.V.
Tel: +31 20 245 4000
Deutschland
Sanofi-Aventis Deutschland GmbH Tel: 0800 52 52 010
Tel. Aus dem Ausland: +49 69 305 21 131
Eesti
Swixx Biopharma OÜ Tel: +372 640 10 30
Norge
sanofi-aventis Norge AS Tlf: +47 67 10 71 00
Österreich
sanofi-aventis GmbH Tel: +43 1 80 185 – 0
Ελλάδα
Sanofi-Aventis Μονοπρόσωπη AEBE Τηλ: +30 210 900 16 00
Polska
Sanofi Sp. z o.o.
Tel.: +48 22 280 00 00
España
sanofi-aventis, S.A. Tel: +34 93 485 94 00
Portugal
Sanofi - Produtos Farmacêuticos, Lda
Tel: +351 21 35 89 400
France
Sanofi Winthrop IndustrieTél: 0 800 222 555
Appel depuis l’étranger : +33 1 57 63 23 23
Hrvatska
Swixx Biopharma d.o.o. Tel: +385 1 2078 500
România
Sanofi Romania SRL
Tel: +40 (0) 21 317 31 36
Ireland
sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00
Slovenija
Swixx Biopharma d.o.o. Tel: +386 1 235 51 00
Ísland
Vistor hf.
Sími: +354 535 7000
Slovenská republika Swixx Biopharma s.r.o. Tel: +421 2 208 33 600
Italia
Sanofi S.r.l.
Tel: 800 13 12 12 (domande di tipo tecnico)
800 536389 (altre domande)
Suomi/Finland
Sanofi Oy
Puh/Tel: +358 (0) 201 200 300
Κύπρος
C.A. Papaellinas Ltd. Τηλ: +357 22 741741
Sverige
Sanofi AB
Tel: +46 (0)8 634 50 00
Latvija
Swixx Biopharma SIA Tel: +371 6 616 47 50
United Kingdom (Northern Ireland) sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +44 (0) 800 035 2525
Lietuva
Swixx Biopharma UAB Tel: +370 5 236 91 40
Fecha de la última revisión de este prospecto: Otras fuentes de información
La información detallada de este medicamento está disponible en la página web de la Agencia Europea del Medicamento: http://www.ema.europa.eu/
HIPERGLUCEMIA E HIPOGLUCEMIA
Lleve siempre consigo algo de azúcar (al menos 20 gramos) Lleve consigo alguna información que indique que es diabético
HIPERGLUCEMIA (niveles altos de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no se haya inyectado suficiente insulina.
¿Por qué le ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, nerviosismo), o sufre una lesión, una operación, infección o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 15").
Síntomas de aviso de la hiperglucemia
La sed, un aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué debe hacer si sufre una hiperglucemia?
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en la orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave debe ser tratada siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (niveles bajos de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué le ocurre la hipoglucemia?
Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 15").
También es más probable que se produzca hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo, del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos de síntomas que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa:
sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes que aparezcan los síntomas de bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos de síntomas que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo (parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, sensación de desamparo, convulsiones, pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia ("síntomas de aviso") pueden cambiar, atenuarse o faltar por completo si
- es una persona anciana, ha padecido diabetes durante mucho tiempo o sufre cierto tipo de enfermedad
nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- ha cambiado recientemente de una insulina animal a una insulina humana como Insuman,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 15").
En este caso, puede sufrir una hipoglucemia grave (e incluso perder el conocimiento) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si es necesario, la realización con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si sufre una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: Los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como las bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después, coma algo que aumente su nivel de azúcar en sangre a largo plazo (como ppan o pasta). Su médico o enfermera deben haber comentado este tema antes con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indíquele lo siguiente a sus familiares, amigos o personas cercanas:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón (un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
Prospecto: información para el usuario
Insuman Comb 15 100 UI/ml suspensión inyectable en un cartucho
Insulina humana
Lea todo el prospecto detenidamente antes de empezar a usar el medicamento, porque contiene información importante para usted. Las instrucciones de uso de la pluma de insulina se proporcionan con su pluma de insulina. Consúltelas antes de utilizar su medicamento.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero.
- Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas, aunque tengan los mismos síntomas de enfermedad que usted, ya que puede perjudicarles.
- Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se
trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
Contenido del prospecto:
1. Qué es Insuman Comb 15 y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Insuman Comb 15
3. Cómo usar Insuman Comb 15
4. Posibles efectos adversos
5. Conservación de Insuman Comb 15
6. Contenido del envase e información adicional
1. Qué es Insuman Comb 15 y para qué se utiliza
Insuman Comb 15 contiene insulina humana como principio activo que se obtiene por un proceso de biotecnología, y es idéntica a la insulina del organismo humano.
Insuman Comb 15 es una preparación de insulina con una acción de inicio gradual y de larga duración. Insuman Comb 15 se utiliza para reducir los niveles elevados de azúcar en sangre de los pacientes que
padecen diabetes mellitus y necesitan tratamiento con insulina. Diabetes mellitus es una enfermedad en la
que su organismo no produce insulina suficiente para controlar el nivel de azúcar en sangre.
2. Qué necesita saber antes de empezar a usar Insuman Comb 15
No use Insuman Comb 15
Si es alérgico a la insulina o a cualquiera de los demás componentes de este medicamento (incluidos en la sección 6).
Advertencias y precauciones
Insuman Comb 15 en cartuchos sólo está indicado para inyectarse justo debajo de la piel con una pluma reutilizable (ver también sección 3). Consulte con su médico si necesita inyectarse la insulina por otro
método.
Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Insuman Comb 15
Siga estrictamente las instrucciones sobre la posología, control (pruebas de sangre y orina), dieta y actividad física (trabajo físico y ejercicio) que ha establecido con su médico.
Consulte a su médico si es alérgico a este medicamento o a las insulinas humanas.
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón o si es anciano, consulte a su médico, ya que podría necesitar una dosis más baja de insulina.
Cambios en la piel en el punto de inyección
Se debe rotar el punto de inyección para evitar cambios en la piel, como bultos bajo la piel. La insulina puede no funcionar muy bien si se inyecta en una zona abultada (ver Cómo usar Insuman Comb 15). Póngase en contacto con su médico si actualmente está inyectándose en una zona abultada, antes de comenzar a inyectarse en una zona distinta. Su médico puede indicarle que compruebe sus niveles de azúcar en sangre más de cerca, y que ajuste la insulina o la dosis de sus otras medicaciones antidiabéticas.
Viajes
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre:
- la disponibilidad de insulina en el país al que va a viajar,
- reservas de insulina, agujas, etc.,
- el almacenamiento correcto de la insulina durante el viaje,
- el horario de las comidas y de la administración de insulina durante el viaje,
- los posibles efectos del traslado a zonas con diferencias horarias,
- los posibles nuevos riesgos para la salud en los países que va a visitar,
- qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo.
Enfermedades y lesiones
- El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones:Si está enfermo o sufre una lesión grave, puede aumentar su nivel de azúcar en sangre (hiperglucemia).
- Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia).
En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico.
Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema).
Otros medicamentos e Insuman Comb 15
Algunos medicamentos producen cambios en los niveles de azúcar en sangre (un descenso, un aumento o ambos, dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo.
Informe a su médico o farmacéutico si está utilizando, ha utilizado recientemente o podría tener que utilizar cualquier otro medicamento.
Pregunte a su médico antes de usar un medicamento, si éste puede afectar a su nivel de azúcar en sangre y qué medidas debe adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre
(hipoglucemia) se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o el aumento de la presión arterial),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizados para reducir los niveles de lípidos en sangre),
- los inhibidores de la monoaminoxidasa (MAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre moderada),
- los antibióticos del grupo de las sulfamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre
(hiperglucemia) se incluyen:
- los corticosteroides (como la “cortisona", utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizado para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizada para tratar la tuberculosis),
- los estrógenos y progestágenos (como en la píldora anticonceptiva utilizada para el control de la natalidad),
- los derivados de la fenotiacina (utilizados para tratar las enfermedades psiquiátricas),
- la somatotropina (hormona de crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina utilizada para tratar el asma),
- las hormonas tiroideas (utilizadas para tratar el mal funcionamiento de la glándula tiroidea),
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticas atípicos (como clozapina, olanzapina).
Su nivel de azúcar en sangre puede subir o bien bajar si usa:
- betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar las enfermedades psiquiátricas).
La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia.
Si no está seguro de si está usando alguna de estas medicinas, pregunte a su médico o farmacéutico.
Insuman Comb 15 con alcohol
Sus niveles de azúcar en sangre pueden subir o bajar si consume alcohol.
Embarazo y lactancia
Si está embarazada o en periodo de lactancia, o cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su régimen de administración
de insulina puede requerir cambios durante el embarazo y tras el parto. Un control especialmente cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé. Sin embargo, no existe ninguna experiencia del uso de Insuman Comb 15 en mujeres embarazadas.
Si está en el período de lactancia, puede necesitar un ajuste en la dosis de insulina y en su dieta.
Conducción y uso de máquinas
Su capacidad de concentración o de reacción puede verse reducida si:
- tiene hipoglucemia (niveles bajos de azúcar en sangre)
- tiene hiperglucemia (niveles altos de azúcar en sangre)
- tiene problemas de visión.
Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para o para otros (como conducir un vehículo o utilizar máquinas). Debe pedir a su médico que le
aconseje sobre la capacidad para conducir si:
- tiene frecuentes episodios de hipoglucemia,
- han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia.
Información importante sobre algunos de los componentes de Insuman Comb 15
Este medicamento contiene menos de 23 mg de sodio por dosis; esto es, esencialmente ”exento de sodio”.
3. Cómo usar Insuman Comb 15
Dosis
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico o farmacéutico. En caso de duda, consulte de nuevo a su médico o farmacéutico.
En función de su estilo de vida y los resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento con insulina, su médico:
- determinará la dosis de Insuman Comb 15 que necesitará cada día,
- le indicará cuándo debe analizar su nivel de azúcar en sangre, y si necesita llevar a cabo análisis de orina,
- le indicará cuándo puede necesitar inyectarse una dosis más alta o más baja de Insuman Comb 15.
Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre y para evitar que suba o baje demasiado. Ver el recuadro que aparece al final de este prospecto para más información.
Frecuencia de administración
Insuman Comb 15 se inyecta bajo la piel 30 a 45 minutos antes de la comida.
Forma de administración
Insuman Comb 15 es un líquido (suspensión) para inyección bajo la piel. NO se inyecte Insuman Comb 15 en una vena (vaso sanguíneo).
Su médico le mostrará en qué área de la piel debe inyectarse Insuman Comb 15. Con cada inyección, debe cambiar el lugar de la punción dentro del área concreta de piel que esté usando.
No lo use en bombas de insulina o en otras bombas de infusión. Existen preparados especiales de insulina para usar en estos dispositivos
Cómo manejar los cartuchos
Insuman Comb 15 en cartuchos sólo está indicado para inyectarse justo debajo de la piel con una pluma reutilizable. Consulte con su médico si necesita inyectarse la insulina por otro método.
Para asegurar que obtiene la dosis exacta, los cartuchos de Insuman Comb 15 deben utilizarse únicamente
con las siguientes plumas:
- JuniorSTAR que libera dosis en pasos de 0,5 unidades
- ClikSTAR, Tactipen,Autopen 24, AllStar o AllStar PRO que liberan dosis en pasos de 1 unidad
- En su país, puede que solamente estén comercializadas algunas de estas plumas.
La pluma debe utilizarse tal y como se recomienda en la información facilitada por el fabricante del dispositivo. Las instrucciones del fabricante para el uso de la pluma deben seguirse cuidadosamente al
cargar el cartucho, insertar la aguja para inyección y administrar la inyección de insulina. Mantenga el cartucho a temperatura ambiente durante 1 a 2 horas antes de insertarlo en la pluma.
Mezclar bien la insulina y comprobar que está bien mezclada antes de insertarla en la pluma. Después, debe volver a mezclarse bien la insulina, inmediatamente antes de cada inyección.
La mejor manera de mezclar es balancear suavemente el cartucho o la pluma (con el cartucho dentro) de un lado a otro, al menos 10 veces. Para facilitar la mezcla, el cartucho contiene 3 bolitas metálicas.
Después de la mezcla, la suspensión debe tener un aspecto blanco lechoso uniforme. No debe usarse si sigue transparente o, por ejemplo, existen grumos, copos, floculación o agrupaciones similares en la suspensión o a los lados o en el fondo del cartucho. En tal caso, debe utilizarse otro cartucho con una suspensión uniforme después de la mezcla.
Siempre se utilizará un cartucho nuevo si observa que el control de su azúcar en sangre está empeorando de forma inesperada. Esto se produce porque la insulina puede haber perdido parte de su eficacia. Si cree que puede tener algún problema con su insulina, haga que la compruebe su médico o su farmacéutico.
Precauciones especiales antes de la inyección
Antes de la inyección, elimine todas las burbujas de aire (ver instrucciones de uso del fabricante para la pluma). Asegúrese de que la insulina no se contamina con alcohol u otros desinfectantes, ni con otras sustancias.
- No rellene ni reutilice los cartuchos vacíos.
- No añada ninguna otra insulina al cartucho.
- No mezcle la insulina con ningún otro medicamento.
¿Problemas con la pluma?
Consulte las instrucciones de uso del fabricante para la pluma
Si su pluma de insulina está dañada, o no funciona correctamente (debido a problemas mecánicos)
debe desecharse y utilizar una pluma de insulina nueva.
Si usa más Insuman Comb 15 del que debiera
- Si se ha inyectado demasiado Insuman Comb 15, su nivel de azúcar en sangre puede llegar a ser muy bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más información sobre el tratamiento de la hipoglucemia, ver el recuadro que aparece al final de este prospecto.
Si olvidó usar Insuman Comb 15
- Si ha olvidado una dosis de Insuman Comb 15 o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, ver el recuadro que aparece al final de este prospecto.
- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Insuman Comb 15
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis (aumento del ácido en la sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Insuman Comb 15 sin consultar con un médico, él le dirá lo que debe hacer.
Si tiene cualquier otra duda sobre el uso de este medicamento, pregunte a su médico, farmacéutico o enfermero.
Confusiones de insulina
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre
Insuman Comb 15 y otras insulinas.
4. Posibles efectos adversos
Al igual que todos los medicamentos, este medicamento puede producir efectos adversos, aunque no todas las personas los sufran.
Efectos adversos más graves
Efectos adversos notificados con poca frecuencia (pueden afectar hasta 1 de cada 100 personas)
Reacciones alérgicas graves con presión sanguínea baja (shock)
Efectos adversos notificados con una frecuencia no conocida (la frecuencia no puede estimarse a partir de los datos disponibles)
El efecto adverso más frecuente es la hipoglucemia (niveles bajos de azúcar en sangre). Una hipoglucemia grave puede provocar daños en el cerebro y puede poner en peligro su vida. Para más información sobre los efectos adversos debidos a niveles bajos o altos de azúcar en sangre, ver el recuadro que aparece al final de este prospecto.
Pueden aparecer reacciones alérgicas graves a la insulina que podrían poner su vida en peligro.
Estas reacciones a la insulina o a los excipientes pueden provocar reacciones cutáneas a gran escala (erupción cutánea y picor por todo el cuerpo), hinchazón grave de la piel o de las mucosas (edema angioneurótico), dificultad para respirar, un descenso de la tensión arterial con
aceleración del latido cardiaco y sudoración.
Otros efectos adversos
Efectos adversos notificados con frecuencia (pueden afectar hasta 1 de cada 10 personas)
Edema
El tratamiento con insulina puede provocar una retención temporal de agua en el organismo con hinchazón de las pantorrillas y los tobillos
Reacciones en el lugar de inyección
Efectos adversos notificados con poca frecuencia
Urticaria en el lugar de inyección (erupción cutánea con picor)
Otros efectos adversos notificados con una frecuencia no conocida
Retención de sodio
Reacciones oculares
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede alterar su visión de forma temporal. Si padece retinopatía proliferativa (una enfermedad de los ojos
relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de la visión.
Alteraciones de la piel en el lugar de inyección (lipodistrofia)
Cambios en la piel en el punto de inyección.
Si se inyecta insulina con demasiada frecuencia en el mismo lugar, el tejido graso se puede encoger
(lipoatrofia) o hacerse más grueso (lipohipertrofia). Los bultos bajo la piel también pueden producirse por la acumulación de una proteína denominada amiloide (amiloidosis cutánea). La insulina puede no funcionar muy bien si se inyecta en una zona abultada. Cambie el punto de inyección para ayudar a evitar estos cambios en la piel.
Reacciones de la piel y alérgicas
Pueden aparecer reacciones alérgicas moderadas en el lugar de inyección (como enrojecimiento, dolor especialmente intenso al inyectar, prurito, urticaria, hinchazón o inflamación). Estas reacciones también
pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones leves a las insulinas se resuelven habitualmente en unos días o en pocas semanas.
Anticuerpos frente a insulina
El tratamiento con insulina puede hacer que el organismo produzca anticuerpos frente a la insulina
(sustancias que actúan contra la insulina). Sin embargo, ésto requerirá modificar su dosis de insulina sólo en raras ocasiones.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos directamente a través del sistema nacional de notificación incluido en el Anexo V.
Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
5. Conservación de Insuman Comb 15
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilizar este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta del cartucho después de “CAD”. La fecha de caducidad es el último día del mes que se indica.
Cartuchos sin abrir
Conservar en nevera (entre 2°C y 8°C). No congelar. No colocar Insuman Comb 15 cerca del compartimento del congelador o junto a un acumulador de frío. Conservar el cartucho en el embalaje exterior para protegerlo de la luz.
Cartuchos en uso
Los cartuchos en uso (en la pluma de insulina) o transportados como repuesto, se pueden conservar durante un máximo de 4 semanas en el embalaje exterior a una temperatura no superior a 25ºC, y protegidos del calor directo (por ejemplo al lado de una unidad de calor) o de la luz directa (luz solar directa o al lado de una lámpara) El cartucho en uso no debe conservarse en nevera. No utilizar después de este periodo de tiempo..
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que no necesita. De esta forma ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional
Composición de Insuman Comb 15
- El principio activo es insulina humana. Un ml de Insuman Comb 15 contiene 100 UI (Unidades
Internacionales) del principio activo insulina humana. El 15% de la insulina está disuelta en agua; el
85% restante se presenta en forma de pequeños cristales de insulina protamina
- Los demás componentes son: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógenofosfato de sodio dihidrato, glicerol, hidróxido de sodio (ver sección 2 sobre “Información
importante sobre algunos de los componentes de Insuman Comb 15"),, ácido clorhídrico (para ajuste
de pH) y agua para preparaciones inyectables.
Aspecto del producto y tamaño del envase
Despúes de la mezcla, Insuman Comb 15 es un líquido lechoso y uniforme (suspensión inyectable), sin grumos, partículas o floculización visible.
Insuman Comb 15 se presenta en cartuchos que contienen 3 ml de suspensión (300 UI). Se presenta en envases de 3, 4, 5, 6, 9 y 10 cartuchos de 3 ml. Puede que solamente estén comercializados algunos tamaños de envases.
Titular de la autorización de comercialización y responsable de la fabricación
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main
Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
België/Belgique/Belgien
Sanofi Belgium
Tél/Tel : +32 (0)2 710 54 00
Luxembourg/Luxemburg
Sanofi Belgium
Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien)
България
Swixx Biopharma EOOD Тел.: +359 (0)2 4942 480
Magyarország
SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050
Česká republika
Sanofi s.r.o.
Tel: +420 233 086 111
Malta
Sanofi S.r.l.
Tel: +39 02 39394275
Danmark
Sanofi A/S
Tlf: +45 45 16 70 00
Nederland
Sanofi B.V.
Tel: +31 20 245 4000
Deutschland
Sanofi-Aventis Deutschland GmbH Tel: 0800 52 52 010
Tel. Aus dem Ausland: +49 69 305 21 131
Norge
sanofi-aventis Norge AS Tlf: +47 67 10 71 00
Eesti
Swixx Biopharma OÜ Tel: +372 640 10 30
Österreich
sanofi-aventis GmbH Tel: +43 1 80 185 – 0
Ελλάδα
Sanofi-Aventis Μονοπρόσωπη AEBE Τηλ: +30 210 900 16 00
Polska
Sanofi Sp. z o.o.
Tel.: +48 22 280 00 00
España
sanofi-aventis, S.A. Tel: +34 93 485 94 00
Portugal
Sanofi - Produtos Farmacêuticos, Lda
Tel: +351 21 35 89 400
France
Sanofi Winthrop IndustrieTél: 0 800 222 555
Appel depuis l’étranger : +33 1 57 63 23 23
Hrvatska
Swixx Biopharma d.o.o. Tel: +385 1 2078 500
România
Sanofi Romania SRL
Tel: +40 (0) 21 317 31 36
Ireland
sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00
Slovenija
Swixx Biopharma d.o.o. Tel: +386 1 235 51 00
Ísland
Vistor hf.
Sími: +354 535 7000
Slovenská republika Swixx Biopharma s.r.o. Tel: +421 2 208 33 600
Italia
Sanofi S.r.l.
Tel: 800 13 12 12 (domande di tipo tecnico)
800 536389 (altre domande)
Suomi/Finland
Sanofi Oy
Puh/Tel: +358 (0) 201 200 300
Κύπρος
C.A. Papaellinas Ltd. Τηλ: +357 22 741741
Sverige
Sanofi AB
Tel: +46 (0)8 634 50 00
Latvija
Swixx Biopharma SIA Tel: +371 6 616 47 50
United Kingdom (Northern Ireland) sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +44 (0) 800 035 2525
Lietuva
Swixx Biopharma UAB Tel: +370 5 236 91 40
Fecha de la última revisión de este prospecto: Otras fuentes de información
La información detallada de este medicamento está disponible en la página web de la Agencia Europea
del Medicamento: http://www.ema.europa.eu/
HIPERGLUCEMIA E HIPOGLUCEMIA
Lleve siempre consigo algo de azúcar (al menos 20 gramos) Lleve consigo alguna información que indique que es diabético
HIPERGLUCEMIA (niveles altos de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no se haya inyectado suficiente insulina.
¿Por qué le ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, nerviosismo), o sufre una lesión, una operación, infección o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 15").
Síntomas de aviso de la hiperglucemia
La sed, un aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué debe hacer si sufre una hiperglucemia?
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en la orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave debe ser tratada siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (niveles bajos de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué le ocurre la hipoglucemia?
Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 15").
También es más probable que se produzca hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo, del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos de síntomas que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa:
sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes que aparezcan los síntomas de bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos de síntomas que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo (parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, sensación de desamparo, convulsiones, pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia ("síntomas de aviso") pueden cambiar, atenuarse o faltar por completo si
- es una persona anciana, ha padecido diabetes durante mucho tiempo o sufre cierto tipo de enfermedad nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- ha cambiado recientemente de una insulina animal a una insulina humana como Insuman,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 15").
En este caso, puede sufrir una hipoglucemia grave (e incluso perder el conocimiento) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si es necesario, la realización con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si sufre una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: Los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como las bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después, coma algo que aumente su nivel de azúcar en sangre a largo plazo (como ppan o pasta). Su médico o enfermera deben haber comentado este tema antes con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indíquele lo siguiente a sus familiares, amigos o personas cercanas:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón
(un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
Prospecto: información para el usuario
Insuman Comb 15 SoloStar 100 UI/ml suspensión inyectable en pluma precargada
Insulina humana
Lea detenidamente todo el prospecto, incluyendo las Instrucciones de Uso para Insuman Comb 15
SoloStar, pluma precargada, antes de empezar a usar el medicamento, porque contiene información importante para usted.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero.
- Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas, aunque tengan los mismos síntomas de enfermedad que usted, ya que puede perjudicarles.
- Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se
trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
Contenido del prospecto:
1. Qué es Insuman Comb 15 y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Insuman Comb 15
3. Cómo usar Insuman Comb 15
4. Posibles efectos adversos
5. Conservación de Insuman Comb 15
6. Contenido del envase e información adicional
1. Qué es Insuman Comb 15 y para qué se utiliza
Insuman Comb 15 contiene insulina humana como principio activo que se obtiene por un proceso de biotecnología, y es idéntica a la insulina del organismo humano.
Insuman Comb 15 es una preparación de insulina con una acción de inicio gradual y de larga duración. La insulina está presente en forma de pequeños cristales de insulina protamina. Se presenta en cartuchos sellados en un inyector de pluma desechable, SoloStar.
Insuman Comb 15 se utiliza para reducir los niveles elevados de azúcar en sangre de los pacientes que padecen diabetes mellitus y necesitan tratamiento con insulina. Diabetes mellitus es una enfermedad en la que su organismo no produce insulina suficiente para controlar el nivel de azúcar en sangre.
2. Qué necesita saber antes de empezar a usar Insuman Comb 15
No use Insuman Comb 15
Si es alérgico a insulina humana o a cualquiera de los demás componentes de este medicamento
(incluidos en la sección 6).
Advertencias y precauciones
Insuman Comb 15 en pluma precargada sólo está indicado para inyectarse justo debajo de la piel (ver también sección 3). Consulte con su médico si necesita inyectarse la insulina por otro método. Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Insuman Comb 15.
Siga estrictamente las instrucciones sobre la posología, control (pruebas de sangre y orina), dieta y actividad física (trabajo físico y ejercicio) y técnica de inyección que ha establecido con su médico.
Consulte a su médico si es alérgico a este medicamento o a las insulinas humanas.
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón o si es anciano, consulte a su médico, ya que podría necesitar una dosis más baja de insulina.
Cambios en la piel en el punto de inyección
Se debe rotar el punto de inyección para evitar cambios en la piel, como bultos bajo la piel. La insulina puede no funcionar muy bien si se inyecta en una zona abultada (ver Cómo usar Insuman Comb 15). Póngase en contacto con su médico si actualmente está inyectándose en una zona abultada, antes de comenzar a inyectarse en una zona distinta. Su médico puede indicarle que compruebe sus niveles de azúcar en sangre más de cerca, y que ajuste la insulina o la dosis de sus otras medicaciones antidiabéticas.
Viajes
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre:
- la disponibilidad de insulina en el país al que va a viajar,
- reservas de insulina, agujas, etc.,
- el almacenamiento correcto de la insulina durante el viaje,
- el horario de las comidas y de la administración de insulina durante el viaje,
- los posibles efectos del traslado a zonas con diferencias horarias,
- los posibles nuevos riesgos para la salud en los países que va a visitar,
- qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo.
Enfermedades y lesiones
El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones:
- Si está enfermo o sufre una lesión grave, puede aumentar su nivel de azúcar en sangre
(hiperglucemia).
- Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia).
En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico.
Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema).
Otros medicamentos e Insuman Comb 15
Algunos medicamentos producen una modificación de los niveles de azúcar en sangre (un descenso, un aumento o ambos, dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo.
Informe a su médico o farmacéutico si está utilizando, ha utilizado recientemente o podría tener que utilizar cualquier otro medicamento.
Pregunte a su médico antes de usar un medicamento, si éste puede afectar a su nivel de azúcar en sangre y
qué medidas debe adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre
(hipoglucemia) se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o el aumento de la presión arterial),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizados para reducir los niveles de lípidos en sangre),
- los inhibidores de la monoaminoxidasa (IMAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre moderada),
- los antibióticos del grupo de las sulfamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre
(hiperglucemia) se incluyen:
- los corticosteroides (como la “cortisona", utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizada para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizada para tratar la tuberculosis),
- los estrógenos y progestágenos (como en la píldora anticonceptiva utilizada para el control de la natalidad),
- los derivados de la fenotiacina (utilizados para tratar las enfermedades psiquiátricas),
- la somatotropina (hormona del crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina utilizada para tratar el asma),
- las hormonas tiroideas (utilizadas para tratar el mal funcionamiento de la glándula tiroidea),
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticas atípicos (como clozapina, olanzapina).
Su nivel de azúcar en sangre puede subir o bien bajar si usa:
- los betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar las enfermedades psiquiátricas).
La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia.
Si no está seguro de si está usando alguna de estas medicinas, pregunte a su médico o farmacéutico.
Insuman Comb 15 con alcohol
Sus niveles de azúcar en sangre pueden subir o bajar si consume alcohol.
Embarazo y lactancia
Si está embarazada o en periodo de lactancia, o cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su régimen de administración de insulina puede requerir cambios durante el embarazo y tras el parto. Un control especialmente cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé. Sin embargo, no existe ninguna experiencia del uso de Insuman Comb 15 en mujeres embarazadas.
Si está en el período de lactancia, puede necesitar un ajuste en la dosis de insulina y en su dieta.
Conducción y uso de máquinas
Su capacidad de concentración o de reacción puede verse reducida si:
- tiene hipoglucemia (niveles bajos de azúcar en sangre)
- tiene hiperglucemia (niveles altos de azúcar en sangre)
- tiene problemas de visión.
Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para o para otros (como conducir un vehículo o utilizar máquinas). Debe pedir a su médico que le aconseje sobre la capacidad para conducir si:
- tiene frecuentes episodios de hipoglucemia,
- han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia.
Información importante sobre algunos de los componentes de Insuman Comb 15
Este medicamento contiene menos de 23 mg de sodio por dosis; esto es, esencialmente ”exento de sodio”.
3. Cómo usar Insuman Comb 15
Dosis
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico o farmacéutico. En caso de duda, consulte de nuevo a su médico o farmacéutico.
En función de su estilo de vida y los resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento con insulina, su médico:
- determinará la dosis de Insuman Comb 15 que necesitará cada día,
- le indicará cuándo debe analizar su nivel de azúcar en sangre, y si necesita llevar a cabo análisis de orina,
- le indicará cuándo puede necesitar inyectarse una dosis más alta o más baja de Insuman Comb 15
Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre y para evitar que suba o baje demasiado. Ver el recuadro que aparece al final de este prospecto para más información.
Frecuencia de administración
Insuman Comb 15 se inyecta bajo la piel 30 a 45 minutos antes de la comida.
Forma de administración
Insuman Comb 15 es un líquido (suspensión) para inyección bajo la piel. NO se inyecte Insuman Comb 15 en una vena (vaso sanguíneo).
SoloStar libera dosis de insulina desde 1 hasta 80 unidades en pasos de 1 unidad. Cada pluma contiene varias dosis.
Su médico le mostrará en qué área de la piel debe usted inyectarse su insulina. Con cada inyección, debe cambiar el lugar de la punción dentro del área concreta de la piel que esté usando.
Cómo manejar SoloStar
SoloStar es una pluma precargada desechable que contiene insulina humana. Insuman Comb 15 en pluma precargada sólo está indicada para inyectarse justo debajo de la piel. Consulte con su médico si necesita inyectarse la insulina por otro método.
Lea cuidadosamente las “Instrucciones de Uso de Insuman SoloStar” incluidas en este prospecto. Usted debe utilizar la pluma tal y como se describe en estas Instrucciones de Uso.
Antes de cada utilización debe insertar una aguja nueva. Sólo utilice las agujas que han sido autorizadas para usar con SoloStar.
Antes de cada inyección debe realizar una prueba de seguridad.
Mezclar bien la insulina y comprobar que está bien mezclada antes de insertarla en la pluma. Después, debe volver a mezclarse bien la insulina, inmediatamente antes de cada inyección.
La mejor manera de mezclar es balancear suavemente la pluma de un lado a otro, al menos 10 veces. Para facilitar la mezcla el cartucho contiene 3 bolitas metálicas.
Después de la mezcla, la suspensión debe tener un aspecto blanco lechoso uniforme. No debe usarse si sigue transparente o, por ejemplo, existen grumos, copos, floculación o agrupaciones similares en la suspensión o a los lados o en el fondo del cartucho. En tal caso, debe utilizarse otro cartucho con una suspensión uniforme después de la mezcla.
Utilice siempre una pluma nueva si nota que su control de azúcar en sangre empeora de manera inexplicable. Si usted piensa que podría tener un problema con SoloStar, consulte con su médico, farmacéutico o enfermero.
Para prevenir la posible transmisión de enfermedades, cada pluma debe ser utilizada exclusivamente por un sólo paciente.
Precauciones especiales antes de la inyección
Asegúrese de que la insulina no se contamina con alcohol u otros desinfectantes, ni con otras sustancias. No mezcle la insulina con ningún otro medicamento. Insuman Comb 15 SoloStar pluma precargada,
SoloStar, no está diseñada para permitir la mezcla de ninguna otra insulina en el cartucho. Las plumas vacías no deben rellenarse y se deben desechar de forma segura.
Si su SoloStar está dañada, o no funciona correctamente (debido a fallos mecánicos), debe desecharse y utilizar una SoloStar nueva.
Si usa más Insuman Comb 15 del que debiera
- Si se ha inyectado demasiado Insuman Comb 15, su nivel de azúcar en sangre puede llegar a ser muy bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más información sobre el tratamiento de la hipoglucemia, ver el recuadro que aparece al final de este prospecto.
Si olvidó usar Insuman Comb 15
- Si ha olvidado una dosis de Insuman Comb 15 o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, ver el recuadro que aparece al final de este prospecto.
- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Insuman Comb 15
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis (aumento del ácido en la sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Insuman Comb 15 sin consultar con un médico, él le dirá lo que debe hacer.
Si tiene cualquier otra duda sobre el uso de este medicamento, pregunte a su médico, farmacéutico o enfermero.
Confusiones de insulina
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre
Insuman Comb 15 y otras insulinas.
4. Posibles efectos adversos
Al igual que todos los medicamentos, este medicamento puede producir efectos adversos, aunque no todas las personas los sufran.
Efectos adversos más graves
Efectos adversos notificados con poca frecuencia (pueden afectar hasta 1 de cada 100 personas)
Reacciones alérgicas graves con presión sanguínea baja (shock)
Efectos adversos notificados con una frecuencia no conocida (la frecuencia no puede estimarse a partir de los datos disponibles)
El efecto adverso más frecuente es la hipoglucemia (niveles bajos de azúcar en sangre). Una hipoglucemia grave puede provocar daños en el cerebro y puede poner en peligro su vida. Para más información sobre los efectos adversos debidos a niveles bajos o altos de azúcar en sangre, ver el recuadro que aparece al final de este prospecto.
Pueden aparecer reacciones alérgicas graves a la insulina que podrían poner su vida en peligro.
Estas reacciones a la insulina o a los excipientes pueden provocar reacciones cutáneas a gran escala (erupción cutánea y picor por todo el cuerpo), hinchazón grave de la piel o de las mucosas
(edema angioneurótico), dificultad para respirar, un descenso de la tensión arterial con
aceleración del latido cardiaco y sudoración.
Otros efectos adversos
Efectos adversos notificados con frecuencia (pueden afectar hasta 1 de cada 10 personas)
Edema
El tratamiento con insulina puede provocar una retención temporal de agua en el organismo con hinchazón de las pantorrillas y los tobillos
Reacciones en el lugar de inyección
Efectos adversos notificados con poca frecuencia
Urticaria en el lugar de inyección (erupción cutánea con picor)
Otros efectos adversos notificados con una frecuencia no conocida
Retención de sodio
Reacciones oculares
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede alterar su visión de forma temporal. Si padece retinopatía proliferativa (una enfermedad de los ojos
relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de
la visión.
Cambios en la piel en el punto de inyección.
Si se inyecta insulina con demasiada frecuencia en el mismo lugar, el tejido graso se puede encoger
(lipoatrofia) o hacerse más grueso (lipohipertrofia). Los bultos bajo la piel también pueden producirse por la acumulación de una proteína denominada amiloide (amiloidosis cutánea). La insulina puede no
funcionar muy bien si se inyecta en una zona abultada. Cambie el punto de inyección para ayudar a evitar
estos cambios en la piel.
.
Reacciones de la piel y alérgicas
Pueden aparecer reacciones alérgicas moderadas en el lugar de inyección (como enrojecimiento, dolor especialmente intenso al inyectar, prurito, urticaria, hinchazón o inflamación). Estas reacciones también
pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones leves a las insulinas
se resuelven habitualmente en unos días o en pocas semanas.
Anticuerpos frente a insulina
El tratamiento con insulina puede hacer que el organismo produzca anticuerpos frente a la insulina
(sustancias que actúan contra la insulina). Sin embargo, ésto requerirá modificar su dosis de insulina sólo en raras ocasiones.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos
directamente a través del sistema nacional de notificación incluido en el Anexo V.
Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
5. Conservación de Insuman Comb 15
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilizar este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta de la pluma después de “CAD”. La fecha de caducidad es el último día del mes que se indica.
Plumas sin utilizar
Conservar en nevera (entre 2°C y 8°C). No congelar. No colocar la pluma precargada cerca del compartimento del congelador o junto a un acumulador de frío.
Conservar la pluma precargada en el embalaje exterior para protegerla de la luz.
Plumas en uso
Las plumas precargadas en uso o transportadas como repuesto, se pueden conservar durante un máximo de 4 semanas en el embalaje exterior a una temperatura no superior a 25ºC y protegida del calor directo (por ejemplo al lado de una unidad de calor) o de la luz directa (luz solar directa o al lado de una lámpara). La pluma en uso no debe conservarse en nevera. No utilizar después de este periodo de tiempo.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que no necesita. De esta forma ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional
Composición de Insuman Comb 15
- El principio activo es insulina humana. Un ml de Insuman Comb 15 contiene 100 UI (Unidades
Internacionales) del principio activo insulina humana. El 15% de la insulina está disuelta en agua; el
85% restante se presenta en forma de pequeños cristales de insulina protamina.
- Los demás componentes son: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógenofosfato de sodio dihidrato, glicerol, hidróxido de sodio (ver sección 2 sobre “Información
importante sobre algunos de los componentes de Insuman Comb 15"), ácido clorhídrico (para ajuste
de pH) y agua para preparaciones inyectables.
Aspecto del producto y tamaño del envase
Después de la mezcla, Insuman Comb 15 es un líquido lechoso y uniforme (suspensión inyectable), sin grumos, partículas o floculización visible.
Insuman Comb 15 se presenta en plumas precargadas, SoloStar, que contienen 3 ml de suspensión (300
UI). Se presenta en envases de 3, 4, 5, 6, 9 y 10 plumas de 3 ml. Puede que solamente estén comercializados algunos tamaños de envases.
Titular de la autorización de comercialización y responsable de la fabricación
Sanofi-Aventis Deutschland GmbH
D-65926 Frankfurt am Main
Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
België/Belgique/Belgien
Sanofi Belgium
Tél/Tel : +32 (0)2 710 54 00
Luxembourg/Luxemburg
Sanofi Belgium
Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien)
България
Swixx Biopharma EOOD Тел.: +359 (0)2 4942 480
Magyarország
SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050
Česká republika
Sanofi s.r.o.
Tel: +420 233 086 111
Malta
Sanofi S.r.l.
Tel: +39 02 39394275
Danmark
Sanofi A/S
Tlf: +45 45 16 70 00
Nederland
Sanofi B.V.
Tel: +31 20 245 4000
Deutschland
Sanofi-Aventis Deutschland GmbH Tel: 0800 52 52 010
Tel. Aus dem Ausland: +49 69 305 21 131
Norge
sanofi-aventis Norge AS Tlf: +47 67 10 71 00
Eesti
Swixx Biopharma OÜ Tel: +372 640 10 30
Österreich
sanofi-aventis GmbH Tel: +43 1 80 185 – 0
Ελλάδα
Sanofi-Aventis Μονοπρόσωπη AEBE Τηλ: +30 210 900 16 00
Polska
Sanofi Sp. z o.o.
Tel.: +48 22 280 00 00
España
sanofi-aventis, S.A. Tel: +34 93 485 94 00
Portugal
Sanofi - Produtos Farmacêuticos, Lda
Tel: +351 21 35 89 400
France
Sanofi Winthrop IndustrieTél: 0 800 222 555
Appel depuis l’étranger : +33 1 57 63 23 23
Hrvatska
Swixx Biopharma d.o.o. Tel: +385 1 2078 500
Ireland
sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00
România
Sanofi Romania SRL
Tel: +40 (0) 21 317 31 36
Slovenija
Swixx Biopharma d.o.o. Tel: +386 1 235 51 00
Ísland
Vistor hf.
Sími: +354 535 7000
Slovenská republika Swixx Biopharma s.r.o. Tel: +421 2 208 33 600
Italia
Sanofi S.r.l.
Tel: 800 13 12 12 (domande di tipo tecnico)
800 536389 (altre domande)
Suomi/Finland
Sanofi Oy
Puh/Tel: +358 (0) 201 200 300
Κύπρος
C.A. Papaellinas Ltd. Τηλ: +357 22 741741
Sverige
Sanofi AB
Tel: +46 (0)8 634 50 00
Latvija
Swixx Biopharma SIA Tel: +371 6 616 47 50
United Kingdom (Northern Ireland) sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +44 (0) 800 035 2525
Lietuva
Swixx Biopharma UAB Tel: +370 5 236 91 40
Fecha de la última revisión de este prospecto: Otras fuentes de información
La información detallada de este medicamento está disponible en la página web de la Agencia Europea del Medicamento: http://www.ema.europa.eu/
HIPERGLUCEMIA E HIPOGLUCEMIA
Lleve siempre consigo algo de azúcar (al menos 20 gramos) Lleve consigo alguna información que indique que es diabético
HIPERGLUCEMIA (niveles altos de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no se haya inyectado suficiente insulina.
¿Por qué le ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, nerviosismo), o sufre
una lesión, una operación, infección o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 15").
Síntomas de aviso de la hiperglucemia
La sed, un aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué debe hacer si sufre una hiperglucemia?
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en la orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave debe ser tratada siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (niveles bajos de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué le ocurre la hipoglucemia?
Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 15").
También es más probable que se produzca hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo, del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos de síntomas que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa:
sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes que aparezcan los síntomas de
bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos de síntomas que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento
agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a
veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo (parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, sensación de desamparo, convulsiones, pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia ("síntomas de aviso") pueden cambiar, atenuarse o faltar por completo si
- es una persona anciana, ha padecido diabetes durante mucho tiempo o sufre cierto tipo de enfermedad
nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- ha cambiado recientemente de una insulina animal a una insulina humana como Insuman,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 15").
En este caso, puede sufrir una hipoglucemia grave (e incluso perder el conocimiento) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si es necesario, la realización con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a usted o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si sufre una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: Los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como las bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después, coma algo que aumente su nivel de azúcar en sangre a largo plazo (como pan o pasta). Su médico o enfermera deben haber comentado este tema antes con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indíquele lo siguiente a sus familiares, amigos o personas cercanas:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón (un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
Insuman Comb 15 SoloStar suspensión inyectable en pluma precargada. Instrucciones de Uso
SoloStar es una pluma precargada para inyectar insulina. Su médico ha decidido que SoloStar es apropiado para usted, basándose en su habilidad para manejar SoloStar. Antes de usar SoloStar, hable con su médico, farmacéutico o enfermero sobre la técnica de inyección adecuada.
Lea estas instrucciones detenidamente antes de usar su SoloStar. Si usted no está capacitado para usar SoloStar o seguir completamente las instrucciones por sí solo, debe usar SoloStar sólo si cuenta con la ayuda de una persona que pueda seguir las instrucciones por completo. Sostenga la pluma tal como se muestra en este prospecto. Para asegurarse de que lee la dosis de forma correcta, sostenga la pluma horizontalmente, con la aguja a la izquierda y el selector de dosis a la derecha, tal como se muestra en la figura a continuación.
Siga estrictamente estas instrucciones cada vez que utiliza SoloStar, para asegurarse de que obtiene una dosis exacta. Si no sigue completamente estas instrucciones, podría administrarse demasiada insulina o demasiado poca, lo que podría afectar a su nivel de glucosa en sangre.
Usted puede fijar dosis desde 1 hasta 80 unidades en pasos de 1 unidad. Cada pluma contiene varias dosis.
Guarde este prospecto para futuras consultas.
Si usted tiene preguntas sobre SoloStar o su diabetes, pregunte a su médico, farmacéutico o enfermero o contacte con el representante local del Titular de la Autorización de Comercialización que aparece al principio de este prospecto.
Capuchón de la pluma Aguja de la pluma (no incluida) Cuerpo de la pluma
Sello protector
Depósito de insulina
Ventana de la dosis
Protector externo de la aguja
Protector interno de la aguja
Aguja Sello de goma
Selector de la dosis Botón de inyección
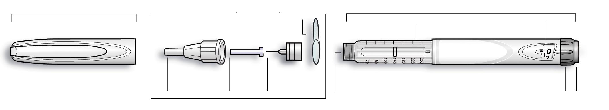
Diagrama esquemático de la pluma
Información importante para la utilización de SoloStar:
Inserte siempre una aguja nueva antes de cada uso. Utilice sólo agujas compatibles para utilizar con
SoloStar.
No seleccione una dosis y/o presione el botón de inyección sin una aguja insertada.
Antes de cada inyección, realice siempre la prueba de seguridad (ver Paso 3).
Esta pluma es únicamente para su uso. No lo comparta con nadie más.
Si su inyección la realiza otra persona, se debe tener especial precaución para evitar accidentes con la aguja y la transmisión de infecciones.
Nunca utilice SoloStar si está estropeado o si no está seguro de que funciona correctamente.
Disponga siempre de un SoloStar de reserva, por si su SoloStar se pierde o estropea.
Paso 1. Comprobación de la insulina
A. Compruebe la etiqueta de su SoloStar para asegurarse de que contiene la insulina correcta. Insuman SoloStar es blanco con un botón de inyección en color. El color del botón de inyección varía según la formulación de Insuman utilizada. Las figuras a continuación son únicamente ilustrativas.
B. Retire el capuchón de la pluma.
C. Compruebe el aspecto de su insulina:
Si está utilizando una suspensión de insulina (Insuman Basal o mezclas de Insuman), gire la pluma hacia arriba y hacia abajo al menos 10 veces para resuspender la insulina. El giro de la pluma debe hacerse suavemente, para evitar la formación de espuma en el cartucho.
Después de la mezcla, compruebe el aspecto de su insulina. Las suspensiones de insulina deben tener un aspecto blanco lechoso y uniforme
Paso 2. Colocación de la aguja
Utilice siempre una aguja nueva y estéril para cada inyección. Esto ayuda a prevenir contaminaciones y posibles bloqueos de la aguja.
Antes de utilizar la aguja, lea detenidamente las “Instrucciones de Uso” que vienen con las agujas. Atención: Las agujas que se muestran son únicamente ilustrativas.
A. Retire el sello protector de la nueva aguja.
B. Alinee la aguja con la pluma, y manténgala recta mientras la inserta (enrósquela o empújela dependiendo del tipo de aguja).
Si la aguja no se mantiene recta mientras se inserta, el sello de goma puede romperse y dar lugar a pérdidas o a la rotura de la aguja.
Paso 3. Prueba de seguridad
Antes de cada inyección realice siempre la prueba de seguridad. Esta garantiza que usted recibe la dosis exacta ya que:
se asegura que la pluma y la aguja funcionan perfectamente
se eliminan las burbujas de aire
A. Seleccione una dosis de 2 unidades girando el selector de la dosis.
B. Retire el protector exterior de la aguja y guárdelo para retirar la aguja utilizada después de cada inyección. Retire el protector interior de la aguja y deséchelo.
Guardar Desechar
C. Sujete la pluma con la aguja apuntando hacia arriba.
D. Golpee ligeramente el depósito de insulina para que las burbujas de aire suban hacia la aguja. E. Presione el botón de inyección completamente. Compruebe que la insulina aparece en el
extremo de la aguja.
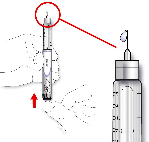
Es posible que tenga que realizar la prueba de seguridad varias veces hasta que aparezca insulina.
Si no sale insulina, compruebe las burbujas de aire y repita la prueba de seguridad dos veces más hasta eliminarlas.
Si aún así no sale insulina, la aguja podría estar bloqueada. Cambie de aguja e inténtelo de nuevo.
Si no sale insulina después de cambiar la aguja, su SoloStar podría estar estropeado. No use este
SoloStar.
Paso 4. Selección de la dosis
Puede seleccionar la dosis en pasos de 1 unidad, desde un mínimo de 1 unidad hasta un máximo de 80 unidades. Si usted necesita una dosis superior a 80 unidades, deberá administrarse dos o más inyecciones.
A. Compruebe que en la ventana de la dosis aparece “0” después de la prueba de seguridad.
B. Seleccione su dosis (en el siguiente ejemplo, la dosis seleccionada es de 30 unidades). Si usted gira demasiado el selector de la dosis, puede volver hacia atrás.
No presione el botón de inyección mientras gira, ya que la insulina podría salir.
No podrá girar el selector de la dosis si el número de unidades supera las que quedan en la pluma.
No fuerce el selector de la dosis. En este caso, usted puede inyectarse lo que queda en la pluma y completar su dosis con un nuevo SoloStar o utilizar un SoloStar nuevo para la dosis completa.
Paso 5. Inyección de la dosis
A. Utilice el método de inyección que le enseñó su médico, farmacéutico o enfermero. B. Inserte la aguja en la piel.

C. Libere la dosis presionando el botón de inyección por completo. El número que aparece en la ventana de la dosis volverá a “0” cuando se inyecte.
10 seg
D. Mantenga el botón de inyección presionado por completo. Lentamente cuente hasta 10 antes de retirar la aguja de la piel. Esto garantiza que se libera la dosis completa.
El émbolo de la pluma se mueve con cada dosis. El émbolo alcanzará el final del cartucho cuando se hayan utilizado un total de 300 unidades de insulina.
Paso 6. Retirada y eliminación de la aguja
Después de cada inyección retire siempre la aguja y conserve SoloStar sin la aguja. Esto ayuda a prevenir:
Contaminaciones y/o infecciones.
Entrada de aire en el depósito de insulina y pérdida de insulina, que puede dar lugar a una dosis inexacta.
A. Coloque el protector exterior de la aguja en la aguja, y utilícelo para desenroscar la aguja de la pluma.
Para reducir el riesgo de accidentes con la aguja, no coloque nunca el protector interior de nuevo.
Si su inyección la realiza otra persona, o si usted va a poner una inyección a otra persona, debe tener especial precaución cuando elimine y deseche la aguja. Siga las instrucciones de seguridad recomendadas para eliminar y desechar la aguja (p. ej. contacte con su médico, farmacéutico o enfermero), para reducir el riesgo de accidentes y la transmisión de enfermedades infecciosas.
B. Deseche la aguja con seguridad.
C. Coloque el capuchón de la pluma siempre después de cada inyección y guarde la pluma hasta su próxima inyección.
Instrucciones de Conservación
Revise la parte de atrás de este prospecto para seguir las instrucciones de cómo conservar SoloStar.
Si SoloStar está conservado en frío, debe sacarse de 1 a 2 horas antes de la inyección para dejar que se atempere. La inyección de insulina fría es más dolorosa.
SoloStar debe desecharse tal y como indiquen sus autoridades locales.
Mantenimiento
Proteja SoloStar del polvo y la suciedad.
Puede limpiar la parte exterior de su SoloStar con un paño húmedo. No ponga en remojo, lave o lubrique la pluma, ya que podría dañarla.
SoloStar está diseñado para funcionar con precisión y seguridad. Debe manipularse con cuidado. Evite situaciones en las que SoloStar pudiera estropearse. Si le preocupa que su SoloStar pueda estar estropeado, utilice uno nuevo.
Prospecto: información para el usuario
Insuman Comb 25 100 UI/ml suspensión inyectable en un vial
Insulina humana
Lea todo el prospecto detenidamente antes de empezar a usar el medicamento, porque contiene información importante para usted.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero.
- Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas, aunque tengan los mismos síntomas de enfermedad que usted, ya que puede perjudicarles.
- Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se
trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
Contenido del prospecto:
1. Qué es Insuman Comb 25 y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Insuman Comb 25
3. Cómo usar Insuman Comb 25
4. Posibles efectos adversos
5. Conservación de Insuman Comb 25
6. Contenido del envase e información adicional
1. Qué es Insuman Comb 25 y para qué se utiliza
Insuman Comb 25 contiene insulina humana como principio activo que se obtiene por un proceso de biotecnología, y es idéntica a la insulina del organismo humano.
Insuman Comb 25 es una preparación de insulina con una acción de inicio gradual y de larga duración.
Insuman Comb 25 se utiliza para reducir los niveles elevados de azúcar en sangre de los pacientes que padecen diabetes mellitus y necesitan tratamiento con insulina. Diabetes mellitus es una enfermedad en la que su organismo no produce insulina suficiente para controlar el nivel de azúcar en sangre.
2. Qué necesita saber antes de empezar a usar Insuman Comb 25
No use Insuman Comb 25
Si es alérgico a la insulina o a cualquiera de los demás componentes de este medicamento (incluidos en la sección 6).
Advertencias y precauciones
Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Insuman Comb 25.
Siga estrictamente las instrucciones sobre la posología, control (pruebas de sangre y orina), dieta y actividad física (trabajo físico y ejercicio) que ha establecido con su médico.
Consulte a su médico si es alérgico a este medicamento o a las insulinas humanas.
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón o si es anciano, consulte a su médico, ya que podría necesitar una dosis más baja de insulina.
Cambios en la piel en el punto de inyección
Se debe rotar el punto de inyección para evitar cambios en la piel, como bultos bajo la piel. La insulina puede no funcionar muy bien si se inyecta en una zona abultada (ver Cómo usar Insuman Comb 25). Póngase en contacto con su médico si actualmente está inyectándose en una zona abultada, antes de comenzar a inyectarse en una zona distinta. Su médico puede indicarle que compruebe sus niveles de azúcar en sangre más de cerca, y que ajuste la insulina o la dosis de sus otras medicaciones antidiabéticas.
Viajes
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre:
- la disponibilidad de insulina en el país al que va a viajar,
- reservas de insulina, jeringas, etc.,
- el almacenamiento correcto de la insulina durante el viaje,
- el horario de las comidas y de la administración de insulina durante el viaje,
- los posibles efectos del traslado a zonas con diferencias horarias,
- los posibles nuevos riesgos para la salud en los países que va a visitar,
- qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo.
Enfermedades y lesiones
El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones:
- Si está enfermo o sufre una lesión grave, puede aumentar su nivel de azúcar en sangre
(hiperglucemia).
- Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia).
En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico.
Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema).
Otros medicamentos e Insuman Comb 25
Algunos medicamentos producen cambios en los niveles de azúcar en sangre (un descenso, un aumento o ambos, dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo.
Informe a su médico o farmacéutico si está utilizando, ha utilizado recientemente o podría tener que utilizar cualquier otro medicamento.
Pregunte a su médico antes de usar un medicamento, si éste puede afectar a su nivel de azúcar en sangre y
qué medidas debe adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre
(hipoglucemia) se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o el aumento de la presión arterial),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizados para reducir los niveles de lípidos en sangre),
- los inhibidores de la monoaminoxidasa (MAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre moderada),
- los antibióticos del grupo de las sulfamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre
(hiperglucemia) se incluyen:
- los corticosteroides (como la “cortisona", utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizado para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizada para tratar la tuberculosis),
- los estrógenos y progestágenos (como en la píldora anticonceptiva utilizada para el control de la natalidad),
- los derivados de la fenotiacina (utilizados para tratar las enfermedades psiquiátricas),
- la somatotropina (hormona de crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina utilizada para tratar el asma),
- las hormonas tiroideas (utilizadas para tratar el mal funcionamiento de la glándula tiroidea),
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticas atípicos (como clozapina, olanzapina).
Su nivel de azúcar en sangre puede subir o bien bajar si usa:
- betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar las enfermedades psiquiátricas).
La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia.
Si no está seguro de si está usando alguna de estas medicinas, pregunte a su médico o farmacéutico.
Insuman Comb 25 con alcohol
Sus niveles de azúcar en sangre pueden subir o bajar si consume alcohol.
Embarazo y lactancia
Si está embarazada o en periodo de lactancia, o cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su régimen de administración de insulina puede requerir cambios durante el embarazo y tras el parto. Un control especialmente cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé. Sin embargo, no existe ninguna experiencia del uso de Insuman Comb 25 en mujeres embarazadas.
Si está en el período de lactancia, puede necesitar un ajuste en la dosis de insulina y en su dieta.
Conducción y uso de máquinas
Su capacidad de concentración o de reacción puede verse reducida si:
- tiene hipoglucemia (niveles bajos de azúcar en sangre)
- tiene hiperglucemia (niveles altos de azúcar en sangre)
- tiene problemas de visión.
Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para o para otros (como conducir un vehículo o utilizar máquinas). Debe pedir a su médico que le aconseje sobre la capacidad para conducir si:
- tiene frecuentes episodios de hipoglucemia,
- han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia.
Información importante sobre algunos de los componentes de Insuman Comb 25
Este medicamento contiene menos de 23 mg de sodio por dosis; esto es, esencialmente ”exento de sodio”.
3. Cómo usar Insuman Comb 25
Dosis
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico o farmacéutico. En caso de duda, consulte de nuevo a su médico o farmacéutico.
En función de su estilo de vida y los resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento con insulina, su médico:
- determinará la dosis de Insuman Comb 25 que necesitará cada día,
- le indicará cuándo debe analizar su nivel de azúcar en sangre, y si necesita llevar a cabo análisis de orina,
- le indicará cuándo puede necesitar inyectarse una dosis más alta o más baja de Insuman Comb 25.
Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre y para evitar que suba o baje demasiado. Ver el recuadro que aparece al final de este prospecto para más información.
Frecuencia de administración
Insuman Comb 25 se inyecta bajo la piel 30 a 45 minutos antes de la comida.
Forma de administración
Insuman Comb 25 es un líquido (suspensión) para inyección bajo la piel. NO se inyecte Insuman Comb 25 en una vena(vaso sanguíneo).
Su médico le mostrará en qué área de la piel debe inyectarse Insuman Comb 25. Con cada inyección, debe cambiar el lugar de la punción dentro del área concreta de piel que esté usando.
No lo use en bombas de insulina o en otras bombas de infusión. Existen preparados especiales de insulina para usar en estos dispositivos
Cómo manejar los viales
Insuman Comb 25 contiene 100 UI de insulina por ml. Sólo se deben usar jeringas para inyección diseñadas para esta concentración de insulina (100 UI por ml). Las jeringas para inyección no deben contener otros medicamentos o restos de ellos (por ejemplo, restos de heparina).
Antes de extraer la primera dosis de insulina, debe quitar la tapa extraíble de seguridad del vial. Inmediatamente antes de cada inyección mezcle bien la insulina. La mejor manera de hacerlo es hacer
girar el vial inclinado entre las palmas de las manos. No agite con fuerza el vial, porque se podría formar
espuma. La espuma puede dificultar la medición de la dosis correcta.
Después de la mezcla, la suspensión debe tener un aspecto blanco lechoso uniforme. No debe usarse si sigue transparente o, por ejemplo, existen grumos, copos, floculación o agrupaciones similares en la suspensión o a los lados o en el fondo del vial. En tal caso, debe utilizarse otro vial con una suspensión uniforme después de la mezcla.
Siempre se utilizará un vial nuevo si observa que el control de su azúcar en sangre está empeorando de forma inesperada. Esto se produce porque la insulina puede haber perdido parte de su eficacia. Si cree que puede tener algún problema con su insulina, haga que la compruebe su médico o su farmacéutico.
Precauciones especiales antes de la inyección
Antes de la inyección, elimine todas las burbujas de aire. Asegúrese de que la insulina no se contamina con alcohol u otros desinfectantes, ni con otras sustancias. No mezcle la insulina con ningún otro medicamento, excepto con las preparaciones de insulina humana como se detalla a continuación.
Insuman Comb 25 puede mezclarse con todas las preparaciones de insulina humana , EXCEPTO las diseñadas especialmente para bombas de insulina. Del mismo modo, TAMPOCO debe mezclarse con insulinas de origen animal o análogos de insulina.
Su médico le dirá si tiene que mezclar preparaciones de insulinas humanas . Si necesita inyectar una mezcla, ponga Insuman Comb 25 en la jeringa para inyección antes de poner la otra insulina. Inyecte en cuanto las haya mezclado. No mezcle insulinas de diferentes concentraciones (por ejemplo, 100 UI/ml y
40 UI/ml).
Si usa más Insuman Comb 25 del que debiera
- Si se ha inyectado demasiado Insuman Comb 25, su nivel de azúcar en sangre puede llegar a ser muy bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para
prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más
información sobre el tratamiento de la hipoglucemia, ver el recuadro que aparece al final de este prospecto.
Si olvidó usar Insuman Comb 25
- Si ha olvidado una dosis de Insuman Comb 25 o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre
frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, ver el recuadro que aparece al final de este prospecto.- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Insuman Comb 25
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis
(aumento del ácido en la sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Insuman Comb 25 sin consultar con un médico, él le dirá lo que debe hacer.
Si tiene cualquier otra duda sobre el uso de estemedicamento, pregunte a su médico, farmacéutico o enfermero.
Confusiones de insulina
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre
Insuman Comb 25 y otras insulinas.
4. Posibles efectos adversos
Al igual que todos los medicamentos, este medicamento puede producir efectos adversos, aunque no todas las personas los sufran.
Efectos adversos más graves
Efectos adversos notificados con poca frecuencia (pueden afectar hasta 1 de cada 100 personas)
Reacciones alérgicas graves con presión sanguínea baja (shock)
Efectos adversos notificados con una frecuencia no conocida (la frecuencia no puede estimarse a partir de los datos disponibles)
El efecto adverso más frecuente es la hipoglucemia (niveles bajos de azúcar en sangre). Una hipoglucemia grave puede provocar daños en el cerebro y puede poner en peligro su vida. Para más información sobre los efectos adversos debidos a niveles bajos o altos de azúcar en sangre, ver el recuadro que aparece al final de este prospecto.
Pueden aparecer reacciones alérgicas graves a la insulina que podrían poner su vida en peligro.
Estas reacciones a la insulina o a los excipientes pueden provocar reacciones cutáneas a gran escala (erupción cutánea y picor por todo el cuerpo), hinchazón grave de la piel o de las mucosas
(edema angioneurótico), dificultad para respirar, un descenso de la tensión arterial con
aceleración del latido cardiaco y sudoración.
Otros efectos adversos
Efectos adversos notificados con frecuencia (pueden afectar hasta 1 de cada 10 personas)
Edema
El tratamiento con insulina puede provocar una retención temporal de agua en el organismo con hinchazón de las pantorrillas y los tobillos
Reacciones en el lugar de inyección
Efectos adversos notificados con poca frecuencia
Urticaria en el lugar de inyección (erupción cutánea con picor)
Otros efectos adversos notificados con una frecuencia no conocida
Retención de sodio
Reacciones oculares
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede alterar su visión de forma temporal. Si padece retinopatía proliferativa (una enfermedad de los ojos
relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de
la visión.
Cambios en la piel en el punto de inyección.
Si se inyecta insulina con demasiada frecuencia en el mismo lugar, el tejido graso se puede encoger
(lipoatrofia) o hacerse más grueso (lipohipertrofia). Los bultos bajo la piel también pueden producirse por la acumulación de una proteína denominada amiloide (amiloidosis cutánea). La insulina puede no
funcionar muy bien si se inyecta en una zona abultada. Cambie el punto de inyección para ayudar a evitar
estos cambios en la piel..
Reacciones de la piel y alérgicas
Pueden aparecer reacciones alérgicas moderadas en el lugar de inyección (como enrojecimiento, dolor especialmente intenso al inyectar, prurito, urticaria, hinchazón o inflamación). Estas reacciones también
pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones leves a las insulinas se resuelven habitualmente en unos días o en pocas semanas.
Anticuerpos frente a insulina
El tratamiento con insulina puede hacer que el organismo produzca anticuerpos frente a la insulina
(sustancias que actúan contra la insulina). Sin embargo, ésto requerirá modificar su dosis de insulina sólo en raras ocasiones.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos
directamente a través del sistema nacional de notificación incluido en el Anexo V.
Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
5. Conservación de Insuman Comb 25
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilizar este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta del vial después de “CAD”. La fecha de caducidad es el último día del mes que se indica.
Viales no abiertos
Conservar en nevera (entre 2°C y 8°C). No congelar. No colocar Insuman Comb 25 cerca del compartimento del congelador o junto a un acumulador de frío. Conservar el vial en el embalaje exterior
para protegerlo de la luz.
Viales abiertos
Una vez en uso, el vial puede conservarse durante un máximo de 4 semanas en el embalaje exterior a una temperatura no superior a 25ºC y protegido del calor directo (por ejemplo al lado de una unidad de calor)
o de la luz directa (luz solar directa o al lado de una lámpara). No utilice el vial después de este periodo
de tiempo. Se recomienda anotar en la etiqueta la fecha de la primera utilización del vial.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que no necesita. De esta forma ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional
Composición de Insuman Comb 25
- El principio activo es insulina humana. Un ml de Insuman Comb 25 contiene 100 UI (Unidades
Internacionales) del principio activo insulina humana. El 25% de la insulina está disuelta en agua; el
75% restante se presenta en forma de pequeños cristales de insulina protamina.
- Los demás componentes son: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógenofosfato de sodio dihidrato, glicerol, hidróxido de sodio (ver sección 2 sobre “Información
importante sobre algunos de los componentes de Insuman Comb 25"),, ácido clorhídrico (para ajuste de pH) y agua para preparaciones inyectables.
Aspecto del producto y tamaño del envase
Después de la mezcla, Insuman Comb 25 es un líquido lechoso y uniforme (suspensión inyectable), sin grumos, partículas o floculización visible.
Insuman Comb 25 se presenta en viales que contienen 5 ml de suspensión (500 UI). Se presenta en envases de 1 y 5 viales de 5 ml. Puede que solamente estén comercializados algunos tamaños de envases.
Titular de la autorización de comercialización y responsable de la fabricación
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main
Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
België/Belgique/Belgien
Sanofi Belgium
Tél/Tel : +32 (0)2 710 54 00
Luxembourg/Luxemburg
Sanofi Belgium
Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien)
България
Swixx Biopharma EOOD Тел.: +359 (0)2 4942 480
Magyarország
SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050
Česká republika
Sanofi s.r.o.
Tel: +420 233 086 111
Malta
Sanofi S.r.l.
Tel: +39 02 39394275
Danmark
Sanofi A/S
Tlf: +45 45 16 70 00
Nederland
Sanofi B.V.
Tel: +31 20 245 4000
Deutschland
Sanofi-Aventis Deutschland GmbH Tel: 0800 52 52 010
Tel. Aus dem Ausland: +49 69 305 21 131
Norge
sanofi-aventis Norge AS Tlf: +47 67 10 71 00
Eesti
Swixx Biopharma OÜ Tel: +372 640 10 30
Österreich
sanofi-aventis GmbH Tel: +43 1 80 185 – 0
Ελλάδα
Sanofi-Aventis Μονοπρόσωπη AEBE Τηλ: +30 210 900 16 00
Polska
Sanofi Sp. z o.o.
Tel.: +48 22 280 00 00
España
sanofi-aventis, S.A.. Tel: +34 93 485 94 00
Portugal
Sanofi - Produtos Farmacêuticos, Lda
Tel: +351 21 35 89 400
France
Sanofi Winthrop IndustrieTél: 0 800 222 555
Appel depuis l’étranger : +33 1 57 63 23 23
Hrvatska
Swixx Biopharma d.o.o. Tel: +385 1 2078 500
Ireland
sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00
România
Sanofi Romania SRL
Tel: +40 (0) 21 317 31 36
Slovenija
Swixx Biopharma d.o.o. Tel: +386 1 235 51 00
Ísland
Vistor hf.
Sími: +354 535 7000
Slovenská republika Swixx Biopharma s.r.o. Tel: +421 2 208 33 600
Italia
Sanofi S.r.l.
Tel: 800 13 12 12 (domande di tipo tecnico)
800 536389 (altre domande)
Suomi/Finland
Sanofi Oy
Puh/Tel: +358 (0) 201 200 300
Κύπρος
C.A. Papaellinas Ltd. Τηλ: +357 22 741741
Sverige
Sanofi AB
Tel: +46 (0)8 634 50 00
Latvija
Swixx Biopharma SIA Tel: +371 6 616 47 50
United Kingdom (Northern Ireland) sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +44 (0) 800 035 2525
Lietuva
Swixx Biopharma UAB Tel: +370 5 236 91 40
Fecha de la última revisión de este prospecto: Este prospecto ha sido aprobado en
Otras fuentes de información
La información detallada de este medicamento está disponible en la página web de la Agencia Europea del Medicamento: http://www.ema.europa.eu/
HIPERGLUCEMIA E HIPOGLUCEMIA
Lleve siempre consigo algo de azúcar (al menos 20 gramos) Lleve consigo alguna información que indique que es diabético
HIPERGLUCEMIA (niveles altos de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no se haya inyectado suficiente insulina.
¿Por qué le ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, nerviosismo), o sufre
una lesión, una operación, infección o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 25").
Síntomas de aviso de la hiperglucemia
La sed, un aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué debe hacer si sufre una hiperglucemia?
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en la orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave debe ser tratada siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (niveles bajos de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su
vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué le ocurre la hipoglucemia?
Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes
artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 25").
También es más probable que se produzca hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo, del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos de síntomas que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa:
sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes que aparezcan los síntomas de
bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos de síntomas que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento
agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a
veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo (parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, sensación de desamparo, convulsiones, pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia ("síntomas de aviso") pueden cambiar, atenuarse o faltar por completo si
- es una persona anciana, ha padecido diabetes durante mucho tiempo o sufre cierto tipo de enfermedad nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- ha cambiado recientemente de una insulina animal a una insulina humana como Insuman,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 25").
En este caso, puede sufrir una hipoglucemia grave (e incluso perder el conocimiento) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si es necesario, la realización con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder
reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si sufre una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: Los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como las bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después, coma algo que aumente su nivel de azúcar en sangre a largo plazo (como ppan o pasta). Su médico o enfermera deben haber comentado este tema antes con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indíquele lo siguiente a sus familiares, amigos o personas cercanas:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón (un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
Prospecto: información para el usuario
Insuman Comb 25 40 UI/ml suspensión inyectable en un vial
Insulina humana
Lea todo el prospecto detenidamente antes de empezar a usar el medicamento, porque contiene información importante para usted.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero.
- Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas, aunque tengan los mismos síntomas de enfermedad que usted, ya que puede perjudicarles.
- Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se
trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
Contenido del prospecto:
1. Qué es Insuman Comb 25 y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Insuman Comb 25
3. Cómo usar Insuman Comb 25
4. Posibles efectos adversos
5. Conservación de Insuman Comb 25
6. Contenido del envase e información adicional
1. Qué es Insuman Comb 25 y para qué se utiliza
Insuman Comb 25 contiene insulina humana como principio activo que se obtiene por un proceso de biotecnología, y es idéntica a la insulina del organismo humano.
Insuman Comb 25 es una preparación de insulina con una acción de inicio gradual y de larga duración. Insuman Comb 25 se utiliza para reducir los niveles elevados de azúcar en sangre de los pacientes que
padecen diabetes mellitus y necesitan tratamiento con insulina. Diabetes mellitus es una enfermedad en la
que su organismo no produce insulina suficiente para controlar el nivel de azúcar en sangre.
2. Qué necesita saber antes de empezar a usar Insuman Comb 25
No use Insuman Comb 25
Si es alérgico a la insulina o a cualquiera de los demás componentes de este medicamento (incluidos en la sección 6).
Advertencias y precauciones
Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Insuman Comb 25
Siga estrictamente las instrucciones sobre la posología, control (pruebas de sangre y orina), dieta y actividad física (trabajo físico y ejercicio) que ha establecido con su médico.
Consulte a su médico si es alérgico a este medicamento o a las insulinas humanas.
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón o si es anciano, consulte a su médico, ya que podría necesitar una dosis más baja de insulina.
Cambios en la piel en el punto de inyección
Se debe rotar el punto de inyección para evitar cambios en la piel, como bultos bajo la piel. La insulina puede no funcionar muy bien si se inyecta en una zona abultada (ver Cómo usar Insuman Comb 25). Póngase en contacto con su médico si actualmente está inyectándose en una zona abultada, antes de comenzar a inyectarse en una zona distinta. Su médico puede indicarle que compruebe sus niveles de azúcar en sangre más de cerca, y que ajuste la insulina o la dosis de sus otras medicaciones antidiabéticas.
Viajes
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre:
- la disponibilidad de insulina en el país al que va a viajar,
- reservas de insulina, jeringas, etc.,
- el almacenamiento correcto de la insulina durante el viaje,
- el horario de las comidas y de la administración de insulina durante el viaje,
- los posibles efectos del traslado a zonas con diferencias horarias,
- los posibles nuevos riesgos para la salud en los países que va a visitar,
- qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo.
Enfermedades y lesiones
El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones:
- Si está enfermo o sufre una lesión grave, puede aumentar su nivel de azúcar en sangre
(hiperglucemia).
- Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia).
En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico.
Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema).
Otros medicamentos e Insuman Comb 25
Algunos medicamentos producen cambios en los niveles de azúcar en sangre (un descenso, un aumento o ambos, dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo.
Informe a su médico o farmacéutico si está utilizando, ha utilizado recientemente o podría tener que utilizar cualquier otro medicamento.Pregunte a su médico antes de usar un medicamento, si éste puede afectar a su nivel de azúcar en sangre y qué medidas debe adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre
(hipoglucemia) se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o el aumento de la presión arterial),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizados para reducir los niveles de lípidos en sangre),
- los inhibidores de la monoaminoxidasa (MAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre moderada),
- los antibióticos del grupo de las sulfamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre
(hiperglucemia) se incluyen:
- los corticosteroides (como la “cortisona", utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizado para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizada para tratar la tuberculosis),
- los estrógenos y progestágenos (como en la píldora anticonceptiva utilizada para el control de la natalidad),
- los derivados de la fenotiacina (utilizados para tratar las enfermedades psiquiátricas),
- la somatotropina (hormona de crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina utilizada para tratar el asma),
- las hormonas tiroideas (utilizadas para tratar el mal funcionamiento de la glándula tiroidea),
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticas atípicos (como clozapina, olanzapina).
Su nivel de azúcar en sangre puede subir o bien bajar si usa:
- betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar las enfermedades psiquiátricas).
La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia.
Si no está seguro de si está usando alguna de estas medicinas, pregunte a su médico o farmacéutico.
Insuman Comb 25 con alcohol
Sus niveles de azúcar en sangre pueden subir o bajar si consume alcohol.
Embarazo y lactancia
Si está embarazada o en periodo de lactancia, o cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su régimen de administración de insulina puede requerir cambios durante el embarazo y tras el parto. Un control especialmente cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé. Sin embargo, no existe ninguna experiencia del uso de Insuman Comb 25 en mujeres embarazadas.
Si está en el período de lactancia, puede necesitar un ajuste en la dosis de insulina y en su dieta.
Conducción y uso de máquinas
Su capacidad de concentración o de reacción puede verse reducida si:
- tiene hipoglucemia (niveles bajos de azúcar en sangre)
- tiene hiperglucemia (niveles altos de azúcar en sangre)
- tiene problemas de visión.
Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para o para otros (como conducir un vehículo o utilizar máquinas). Debe pedir a su médico que le aconseje sobre la capacidad para conducir si:
- tiene frecuentes episodios de hipoglucemia,
- han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia
Información importante sobre algunos de los componentes de Insuman Comb 25
Este medicamento contiene menos de 23 mg de sodio por dosis; esto es, esencialmente ”exento de sodio”.
3. Cómo usar Insuman Comb 25
Dosis
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico o farmacéutico. En caso de duda, consulte de nuevo a su médico o farmacéutico.
En función de su estilo de vida y los resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento con insulina, su médico:
- determinará la dosis de Insuman Comb 25 que necesitará cada día,
- le indicará cuándo debe analizar su nivel de azúcar en sangre, y si necesita llevar a cabo análisis de orina,
- le indicará cuándo puede necesitar inyectarse una dosis más alta o más baja de Insuman Comb 25.
Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre y para evitar que suba o baje demasiado. Ver el recuadro que aparece al final de este prospecto para más información.
Frecuencia de administración
Insuman Comb 25 se inyecta bajo la piel 30 a 45 minutos antes de la comida.
Forma de administración
Insuman Comb 25 es un líquido (suspensión) para inyección bajo la piel. NO se inyecte Insuman Comb 25 en una vena (vaso sanguíneo).
Su médico le mostrará en qué área de la piel debe inyectarse Insuman Comb 25. Con cada inyección, debe cambiar el lugar de la punción dentro del área concreta de piel que esté usando.
No lo use en bombas de insulina o en otras bombas de infusión. Existen preparados especiales de insulina para usar en estos dispositivos
Cómo manejar los viales
Insuman Comb 25 contiene 40 UI de insulina por ml. Sólo se deben usar jeringas para inyección diseñadas para esta concentración de insulina (40 UI por ml). Las jeringas para inyección no deben contener otros medicamentos o restos de ellos (por ejemplo, restos de heparina).
Antes de extraer la primera dosis de insulina, debe quitar la tapa extraíble de seguridad del vial. Inmediatamente antes de cada inyección mezcle bien la insulina. La mejor manera de hacerlo es hacer
girar el vial inclinado entre las palmas de las manos. No agite con fuerza el vial, porque se podría formar
espuma. La espuma puede dificultar la medición de la dosis correcta.
Después de la mezcla, la suspensión debe tener un aspecto blanco lechoso uniforme. No debe usarse si sigue transparente o, por ejemplo, existen grumos, copos, floculación o agrupaciones similares en la
suspensión o a los lados o en el fondo del vial. En tal caso, debe utilizarse otro vial con una suspensión uniforme después de la mezcla.
Siempre se utilizará un vial nuevo si observa que el control de su azúcar en sangre está empeorando de forma inesperada. Esto se produce porque la insulina puede haber perdido parte de su eficacia. Si cree que puede tener algún problema con su insulina, haga que la compruebe su médico o su farmacéutico.
Precauciones especiales antes de la inyección
Antes de la inyección, elimine todas las burbujas de aire. Asegúrese de que la insulina no se contamina con alcohol u otros desinfectantes, ni con otras sustancias. No mezcle la insulina con ningún otro medicamento, excepto con las preparaciones de insulina humana como se detalla a continuación.
Insuman Comb 25 puede mezclarse con todas las preparaciones de insulina humana, EXCEPTO las diseñadas especialmente para bombas de insulina. Del mismo modo, TAMPOCO debe mezclarse con insulinas de origen animal o análogos de insulina.
Su médico le dirá si tiene que mezclar preparaciones de insulinas humanas. Si necesita inyectar una mezcla, ponga Insuman Comb 25 en la jeringa para inyección antes de poner la otra insulina. Inyecte en cuanto las haya mezclado. No mezcle insulinas de diferentes concentraciones (por ejemplo, 100 UI/ml y
40 UI/ml).
Si usa más Insuman Comb 25 del que debiera
- Si se ha inyectado demasiado Insuman Comb 25, su nivel de azúcar en sangre puede llegar a ser muy bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más información sobre el tratamiento de la hipoglucemia, ver el recuadro que aparece al final de este prospecto.
Si olvidó usar Insuman Comb 25
- Si ha olvidado una dosis de Insuman Comb 25 o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, ver el recuadro que aparece al final de este prospecto.
- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Insuman Comb 25
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis
(aumento del ácido en la sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Insuman Comb 25 sin consultar con un médico, él le dirá lo que debe
hacer.
Si tiene cualquier otra duda sobre el uso de este medicamento, pregunte a su médico, farmacéutico o enfermero.
Confusiones de insulina
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre
Insuman Comb 25 y otras insulinas.
4. Posibles efectos adversos
Al igual que todos los medicamentos, este medicamento puede producir efectos adversos, aunque no todas las personas los sufran.
Efectos adversos más graves
Efectos adversos notificados con poca frecuencia (pueden afectar hasta 1 de cada 100 personas)
Reacciones alérgicas graves con presión sanguínea baja (shock)
Efectos adversos notificados con una frecuencia no conocida (la frecuencia no puede estimarse a partir de los datos disponibles)
El efecto adverso más frecuente es la hipoglucemia (niveles bajos de azúcar en sangre). Una hipoglucemia grave puede provocar daños en el cerebro y puede poner en peligro su vida. Para más información sobre los efectos adversos debidos a niveles bajos o altos de azúcar en sangre, ver el recuadro que aparece al final de este prospecto.
Pueden aparecer reacciones alérgicas graves a la insulina que podrían poner su vida en peligro.
Estas reacciones a la insulina o a los excipientes pueden provocar reacciones cutáneas a gran escala (erupción cutánea y picor por todo el cuerpo), hinchazón grave de la piel o de las mucosas
(edema angioneurótico), dificultad para respirar, un descenso de la tensión arterial con
aceleración del latido cardiaco y sudoración.
Otros efectos adversos
Efectos adversos notificados con frecuencia (pueden afectar hasta 1 de cada 10 personas)
Edema
El tratamiento con insulina puede provocar una retención temporal de agua en el organismo con hinchazón de las pantorrillas y los tobillos
Reacciones en el lugar de inyección
Efectos adversos notificados con poca frecuencia
Urticaria en el lugar de inyección (erupción cutánea con picor)
Otros efectos adversos notificados con una frecuencia no conocida
Retención de sodio
Reacciones oculares
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede alterar su visión de forma temporal. Si padece retinopatía proliferativa (una enfermedad de los ojos relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de
la visión.
Cambios en la piel en el punto de inyección.
Si se inyecta insulina con demasiada frecuencia en el mismo lugar, el tejido graso se puede encoger
(lipoatrofia) o hacerse más grueso (lipohipertrofia). Los bultos bajo la piel también pueden producirse por la acumulación de una proteína denominada amiloide (amiloidosis cutánea). La insulina puede no funcionar muy bien si se inyecta en una zona abultada. Cambie el punto de inyección para ayudar a evitar estos cambios en la piel.
Reacciones de la piel y alérgicas
Pueden aparecer reacciones alérgicas moderadas en el lugar de inyección (como enrojecimiento, dolor especialmente intenso al inyectar, prurito, urticaria, hinchazón o inflamación). Estas reacciones también
pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones leves a las insulinas
se resuelven habitualmente en unos días o en pocas semanas.
Anticuerpos frente a insulina
El tratamiento con insulina puede hacer que el organismo produzca anticuerpos frente a la insulina
(sustancias que actúan contra la insulina). Sin embargo, ésto requerirá modificar su dosis de insulina sólo en raras ocasiones.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos
directamente a través del sistema nacional de notificación incluido en el Anexo V.
Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
5. Conservación de Insuman Comb 25
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilizar este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta del vial después de “CAD”. La fecha de caducidad es el último día del mes que se indica.
Viales sin abrir
Conservar en nevera (entre 2°C y 8°C). No congelar. No colocar Insuman Comb 25 cerca del compartimento del congelador o junto a un acumulador de frío. Conservar el vial en el embalaje exterior
para protegerlo de la luz.
Viales abiertos
Una vez en uso, el vial puede conservarse durante un máximo de 4 semanas en el embalaje exterior a una temperatura no superior a 25ºC y protegido del calor directo (por ejemplo al lado de una unidad de calor)
o de la luz directa (luz solar directa o al lado de una lámpara). No utilice el vial después de este periodo
de tiempo. Se recomienda anotar en la etiqueta la fecha de la primera utilización del vial.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que no necesita. De esta forma ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional
Composición de Insuman Comb 25
- El principio activo es insulina humana. Un ml de Insuman Comb 25 contiene 40 UI (Unidades
Internacionales) del principio activo insulina humana. El 25% de la insulina está disuelta en agua; el
75% restante se presenta en forma de pequeños cristales de insulina protamina
- Los demás componentes son: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógenofosfato de sodio dihidrato, glicerol, hidróxido de sodio (ver sección 2 sobre “Información importante sobre algunos de los componentes de Insuman Comb 25"), ácido clorhídrico (para ajuste de pH) y agua para preparaciones inyectables.
Aspecto del producto y tamaño del envase
Después de la mezcla, Insuman Comb 25 es un líquido lechoso y uniforme (suspensión inyectable), sin grumos, partículas o floculización visible.
Insuman Comb 25 se presenta en viales que contienen 10 ml de suspensión (400 UI). Se presenta en envases de 1 y 5 viales de 10 ml. Puede que solamente estén comercializados algunos tamaños de envases.
Titular de la autorización de comercialización y responsable de la fabricación
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main
Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
België/Belgique/Belgien
Sanofi Belgium
Tél/Tel : +32 (0)2 710 54 00
Luxembourg/Luxemburg
Sanofi Belgium
Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien)
България
Swixx Biopharma EOOD Тел.: +359 (0)2 4942 480
Magyarország
SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050
Česká republika
Sanofi s.r.o.
Tel: +420 233 086 111
Malta
Sanofi S.r.l.
Tel: +39 02 39394275
Danmark
Sanofi A/S
Tlf: +45 45 16 70 00
Nederland
Sanofi B.V.
Tel: +31 20 245 4000
Deutschland
Sanofi-Aventis Deutschland GmbH Tel: 0800 52 52 010
Tel. Aus dem Ausland: +49 69 305 21 131
Norge
sanofi-aventis Norge AS Tlf: +47 67 10 71 00
Eesti
Swixx Biopharma OÜ Tel: +372 640 10 30
Österreich
sanofi-aventis GmbH Tel: +43 1 80 185 – 0
Ελλάδα
Sanofi-Aventis Μονοπρόσωπη AEBE Τηλ: +30 210 900 16 00
Polska
Sanofi Sp. z o.o.
Tel.: +48 22 280 00 00
España
sanofi-aventis, S.A. Tel: +34 93 485 94 00
Portugal
Sanofi - Produtos Farmacêuticos, Lda
Tel: +351 21 35 89 400
France
Sanofi Wintrop Industrie
Tél: 0 800 222 555
Appel depuis l’étranger : +33 1 57 63 23 23
Hrvatska
Swixx Biopharma d.o.o. Tel: +385 1 2078 500
Ireland
sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00
România
Sanofi Romania SRL
Tel: +40 (0) 21 317 31 36
Slovenija
Swixx Biopharma d.o.o. Tel: +386 1 235 51 00
Ísland
Vistor hf.
Sími: +354 535 7000
Slovenská republika Swixx Biopharma s.r.o. Tel: +421 2 208 33 600
Italia
Sanofi S.r.l.
Tel: 800 13 12 12 (domande di tipo tecnico)
800 536389 (altre domande)
Suomi/Finland
Sanofi Oy
Puh/Tel: +358 (0) 201 200 300
Κύπρος
C.A. Papaellinas Ltd. Τηλ: +357 22 741741
Sverige
Sanofi AB
Tel: +46 (0)8 634 50 00
Latvija
Swixx Biopharma SIA Tel: +371 6 616 47 50
United Kingdom (Northern Ireland) sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +44 (0) 800 035 2525
Lietuva
Swixx Biopharma UAB Tel: +370 5 236 91 40
Fecha de la última revisión de este prospecto:
Otras fuentes de información
La información detallada de este medicamento está disponible en la página web de la Agencia Europea del Medicamento: http://www.ema.europa.eu/
HIPERGLUCEMIA E HIPOGLUCEMIA
Lleve siempre consigo algo de azúcar (al menos 20 gramos) Lleve consigo alguna información que indique que es diabético
HIPERGLUCEMIA (niveles altos de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no se haya inyectado suficiente insulina.
¿Por qué le ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, nerviosismo), o sufre una lesión, una operación, infección o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 25").
Síntomas de aviso de la hiperglucemia
La sed, un aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y
cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o
incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué debe hacer si sufre una hiperglucemia?
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en la orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave debe ser tratada siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (niveles bajos de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué le ocurre la hipoglucemia?
Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 25").
También es más probable que se produzca hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo, del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos de síntomas que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa:
sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes que aparezcan los síntomas de bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos de síntomas que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo (parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, sensación de desamparo, convulsiones, pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia ("síntomas de aviso") pueden cambiar, atenuarse o faltar por completo si
- es una persona anciana, ha padecido diabetes durante mucho tiempo o sufre cierto tipo de enfermedad
nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- ha cambiado recientemente de una insulina animal a una insulina humana como Insuman,- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman Comb
25").
En este caso, puede sufrir una hipoglucemia grave (e incluso perder el conocimiento) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si es necesario, la realización con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si sufre una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: Los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como las bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después, coma algo que aumente su nivel de azúcar en sangre a largo plazo (como ppan o pasta). Su médico o enfermera deben haber comentado este tema antes con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indíquele lo siguiente a sus familiares, amigos o personas cercanas:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón
(un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
Prospecto: información para el usuario
Insuman Comb 25 100 UI/ml suspensión inyectable en un cartucho
Insulina humana
Lea todo el prospecto detenidamente antes de empezar a usar el medicamento, porque contiene información importante para usted.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero.
- Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas, aunque tengan los mismos síntomas de enfermedad que usted, ya que puede perjudicarles.
- Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se
trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
Contenido del prospecto:
1. Qué es Insuman Comb 25 y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Insuman Comb 25
3. Cómo usar Insuman Comb 25
4. Posibles efectos adversos
5. Conservación de Insuman Comb 25
6. Contenido del envase e información adicional
1. Qué es Insuman Comb 25 y para qué se utiliza
Insuman Comb 25 contiene insulina humana como principio activo que se obtiene por un proceso de biotecnología, y es idéntica a la insulina del organismo humano.
Insuman Comb 25 es una preparación de insulina con una acción de inicio gradual y de larga duración. Insuman Comb 25 se utiliza para reducir los niveles elevados de azúcar en sangre de los pacientes que
padecen diabetes mellitus y necesitan tratamiento con insulina. Diabetes mellitus es una enfermedad en la
que su organismo no produce insulina suficiente para controlar el nivel de azúcar en sangre.
2. Qué necesita saber antes de empezar a usar Insuman Comb 25
No use Insuman Comb 25
Si es alérgico a la insulina o a cualquiera de los demás componentes de este medicamento (incluidos en la sección 6).
Advertencias y precauciones
Insuman Comb 25 en cartuchos sólo está indicado para inyectarse justo debajo de la piel con una pluma reutilizable (ver también sección 3). Consulte con su médico si necesita inyectarse la insulina por otro
método.
Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Insuman Comb 25
Siga estrictamente las instrucciones sobre la posología, control (pruebas de sangre y orina), dieta y actividad física (trabajo físico y ejercicio) que ha establecido con su médico.
Consulte a su médico si es alérgico a este medicamento o a las insulinas humanas.
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón o si es anciano, consulte a su médico, ya que podría necesitar una dosis más baja de insulina.
Cambios en la piel en el punto de inyección
Se debe rotar el punto de inyección para evitar cambios en la piel, como bultos bajo la piel. La insulina puede no funcionar muy bien si se inyecta en una zona abultada (ver Cómo usar Insuman Comb 25). Póngase en contacto con su médico si actualmente está inyectándose en una zona abultada, antes de comenzar a inyectarse en una zona distinta. Su médico puede indicarle que compruebe sus niveles de azúcar en sangre más de cerca, y que ajuste la insulina o la dosis de sus otras medicaciones antidiabéticas.
Viajes
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre:
- la disponibilidad de insulina en el país al que va a viajar,
- reservas de insulina, agujas, etc.,
- el almacenamiento correcto de la insulina durante el viaje,
- el horario de las comidas y de la administración de insulina durante el viaje,
- los posibles efectos del traslado a zonas con diferencias horarias,
- los posibles nuevos riesgos para la salud en los países que va a visitar,
. qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo.
Enfermedades y lesiones
El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones:
- Si está enfermo o sufre una lesión grave, puede aumentar su nivel de azúcar en sangre
(hiperglucemia).
- Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia).
En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico.
Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema).
Otros medicamentos e Insuman Comb 25
Algunos medicamentos producen cambios en los niveles de azúcar en sangre (un descenso, un aumento o ambos, dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo.
Informe a su médico o farmacéutico si está utilizando, ha utilizado recientemente o podría tener que utilizar cualquier otro medicamento.
Pregunte a su médico antes de usar un medicamento, si éste puede afectar a su nivel de azúcar en sangre y qué medidas debe adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre
(hipoglucemia) se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o el aumento de la presión arterial),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizados para reducir los niveles de lípidos en sangre),
- los inhibidores de la monoaminoxidasa (MAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre moderada),
- los antibióticos del grupo de las sulfamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre
(hiperglucemia) se incluyen:
- los corticosteroides (como la “cortisona", utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizado para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizada para tratar la tuberculosis),
- los estrógenos y progestágenos (como en la píldora anticonceptiva utilizada para el control de la natalidad),
- los derivados de la fenotiacina (utilizados para tratar las enfermedades psiquiátricas),
- la somatotropina (hormona de crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina utilizada para tratar el asma),
- las hormonas tiroideas (utilizadas para tratar el mal funcionamiento de la glándula tiroidea),
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticas atípicos (como clozapina, olanzapina).
Su nivel de azúcar en sangre puede subir o bien bajar si usa:
- betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar las enfermedades psiquiátricas).
La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia.
Si no está seguro de si está usando alguna de estas medicinas, pregunte a su médico o farmacéutico.
Insuman Comb 25 con alcohol
Sus niveles de azúcar en sangre pueden subir o bajar si consume alcohol.
Embarazo y lactancia
Si está embarazada o en periodo de lactancia, o cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su régimen de administración de insulina puede requerir cambios durante el embarazo y tras el parto. Un control especialmente cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé. Sin embargo, no existe ninguna experiencia del uso de Insuman Comb 25 en mujeres embarazadas.
Si está en el período de lactancia, puede necesitar un ajuste en la dosis de insulina y en su dieta.
Conducción y uso de máquinas
Su capacidad de concentración o de reacción puede verse reducida si:
- tiene hipoglucemia (niveles bajos de azúcar en sangre)
- tiene hiperglucemia (niveles altos de azúcar en sangre)
- tiene problemas de visión.
Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para o para otros (como conducir un vehículo o utilizar máquinas). Debe pedir a su médico que le aconseje sobre la capacidad para conducir si:
- tiene frecuentes episodios de hipoglucemia,
- han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia
Información importante sobre algunos de los componentes de Insuman Comb 25
Este medicamento contiene menos de 23 mg de sodio por dosis; esto es, esencialmente ”exento de sodio”.
3. Cómo usar Insuman Comb 25
Dosis
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico o farmacéutico. En caso de duda, consulte de nuevo a su médico o farmacéutico.
En función de su estilo de vida y los resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento con insulina, su médico:
- determinará la dosis de Insuman Comb 25 que necesitará cada día,
- le indicará cuándo debe analizar su nivel de azúcar en sangre, y si necesita llevar a cabo análisis de orina,
- le indicará cuándo puede necesitar inyectarse una dosis más alta o más baja de Insuman Comb 25.
Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre y para evitar que suba o baje demasiado. Ver el recuadro que aparece al final de este prospecto para más información.
Frecuencia de administración
Insuman Comb 25 se inyecta bajo la piel 30 a 45 minutos antes de la comida.
Forma de administración
Insuman Comb 25 es un líquido (suspensión) para inyección bajo la piel. NO se inyecte Insuman Comb 25 en una vena (vaso sanguíneo).
Su médico le mostrará en qué área de la piel debe inyectarse Insuman Comb 25. Con cada inyección, debe cambiar el lugar de la punción dentro del área concreta de piel que esté usando.
No lo use en bombas de insulina o en otras bombas de infusión. Existen preparados especiales de insulina para usar en estos dispositivos
Cómo manejar los cartuchos
Insuman Comb 25 en cartuchos sólo está indicado para inyectarse justo debajo de la piel con una pluma reutilizable. Consulte con su médico si necesita inyectarse la insulina por otro método.
Para asegurar que obtiene la dosis exacta, los cartuchos de Insuman Comb 25 deben utilizarse únicamente
con las siguientes plumas:
- JuniorSTAR que libera dosis en pasos de 0,5 unidades
- ClikSTAR, Tactipen, Autopen 24, AllStar o AllStar PRO que liberan dosis en pasos de 1 unidad
- En su país, puede que solamente estén comercializadas algunas de estas plumas.
La pluma debe utilizarse tal y como se recomienda en la información facilitada por el fabricante del dispositivo. Las instrucciones del fabricante para el uso de la pluma deben seguirse cuidadosamente al cargar el cartucho, insertar la aguja para inyección y administrar la inyección de insulina.
Mantenga el cartucho a temperatura ambiente durante 1 a 2 horas antes de insertarlo en la pluma. Mezclar bien la insulina y comprobar que está bien mezclada antes de insertarla en la pluma. Después,
debe volver a mezclarse bien la insulina, inmediatamente antes de cada inyección.
La mejor manera de mezclar es balancear suavemente el cartucho o la pluma (con el cartucho dentro) de un lado a otro, al menos 10 veces. Para facilitar la mezcla, el cartucho contiene 3 bolitas metálicas.
Después de la mezcla, la suspensión debe tener un aspecto blanco lechoso uniforme. No debe usarse si sigue transparente o, por ejemplo, existen grumos, copos, floculación o agrupaciones similares en la suspensión o a los lados o en el fondo del cartucho. En tal caso, debe utilizarse otro cartucho con una suspensión uniforme después de la mezcla.
Siempre se utilizará un cartucho nuevo si observa que el control de su azúcar en sangre está empeorando de forma inesperada. Esto se produce porque la insulina puede haber perdido parte de su eficacia. Si cree que puede tener algún problema con su insulina, haga que la compruebe su médico o su farmacéutico.
Precauciones especiales antes de la inyección
Antes de la inyección, elimine todas las burbujas de aire (ver instrucciones de uso de la pluma). Asegúrese de que la insulina no se contamina con alcohol u otros desinfectantes, ni con otras sustancias.
- No rellene ni reutilice los cartuchos vacíos.
- No añada ninguna otra insulina al cartucho.
- No mezcle la insulina con ningún otro medicamento.
¿Problemas con la pluma?
Consulte las instrucciones de uso del fabricante para la pluma
Si su pluma de insulina está dañada, o no funciona correctamente (debido a problemas mecánicos)
debe desecharse y utilizar una pluma de insulina nueva.
Si usa más Insuman Comb 25 del que debiera
- Si se ha inyectado demasiado Insuman Comb 25, su nivel de azúcar en sangre puede llegar a ser muy bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para
prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más
información sobre el tratamiento de la hipoglucemia, ver el recuadro que aparece al final de este prospecto.
Si olvidó usar Insuman Comb 25
- Si ha olvidado una dosis de Insuman Comb 25 o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre
frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, ver el recuadro que aparece al final de este prospecto.
- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Insuman Comb 25
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis (aumento del ácido en la sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Insuman Comb 25 sin consultar con un médico, él le dirá lo que debe hacer.
Si tiene cualquier otra duda sobre el uso de este medicamento, pregunte a su médico, farmacéutico o enfermero.
Confusiones de insulina
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre
Insuman Comb 25 y otras insulinas.
4. Posibles efectos adversos
Al igual que todos los medicamentos, este medicamento puede producir efectos adversos, aunque no todas las personas los sufran.
Efectos adversos más graves
Efectos adversos notificados con poca frecuencia (pueden afectar hasta 1 de cada 100 personas)
Reacciones alérgicas graves con presión sanguínea baja (shock)
Efectos adversos notificados con una frecuencia no conocida (la frecuencia no puede estimarse a partir de los datos disponibles)
El efecto adverso más frecuente es la hipoglucemia (niveles bajos de azúcar en sangre). Una hipoglucemia grave puede provocar daños en el cerebro y puede poner en peligro su vida. Para más información sobre los efectos adversos debidos a niveles bajos o altos de azúcar en sangre, ver el recuadro que aparece al final de este prospecto.
Pueden aparecer reacciones alérgicas graves a la insulina que podrían poner su vida en peligro.
Estas reacciones a la insulina o a los excipientes pueden provocar reacciones cutáneas a gran escala (erupción cutánea y picor por todo el cuerpo), hinchazón grave de la piel o de las mucosas
(edema angioneurótico), dificultad para respirar, un descenso de la tensión arterial con
aceleración del latido cardiaco y sudoración.
Otros efectos adversos
Efectos adversos notificados con frecuencia (pueden afectar hasta 1 de cada 10 personas)
Edema
El tratamiento con insulina puede provocar una retención temporal de agua en el organismo con hinchazón de las pantorrillas y los tobillos
Reacciones en el lugar de inyección
Efectos adversos notificados con poca frecuencia
Urticaria en el lugar de inyección (erupción cutánea con picor)
Otros efectos adversos notificados con una frecuencia no conocida
Retención de sodio
Reacciones oculares
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede alterar su visión de forma temporal. Si padece retinopatía proliferativa (una enfermedad de los ojos relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de
la visión.
Cambios en la piel en el punto de inyección.
Si se inyecta insulina con demasiada frecuencia en el mismo lugar, el tejido graso se puede encoger
(lipoatrofia) o hacerse más grueso (lipohipertrofia). Los bultos bajo la piel también pueden producirse por la acumulación de una proteína denominada amiloide (amiloidosis cutánea). La insulina puede no funcionar muy bien si se inyecta en una zona abultada. Cambie el punto de inyección para ayudar a evitar estos cambios en la piel.
Reacciones de la piel y alérgicas
Pueden aparecer reacciones alérgicas moderadas en el lugar de inyección (como enrojecimiento, dolor especialmente intenso al inyectar, prurito, urticaria, hinchazón o inflamación). Estas reacciones también
pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones leves a las insulinas se resuelven habitualmente en unos días o en pocas semanas.
Anticuerpos frente a insulina
El tratamiento con insulina puede hacer que el organismo produzca anticuerpos frente a la insulina
(sustancias que actúan contra la insulina). Sin embargo, ésto requerirá modificar su dosis de insulina sólo en raras ocasiones.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos directamente a través del sistema nacional de notificación incluido en el Anexo V.
Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
5. Conservación de Insuman Comb 25
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilizar este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta del cartucho después de “CAD”. La fecha de caducidad es el último día del mes que se indica.
Cartuchos sin abrir
Conservar en nevera (entre 2°C y 8°C). No congelar. No colocar Insuman Comb 25 cerca del compartimento del congelador o junto a un acumulador de frío. Conservar el cartucho en el embalaje exterior para protegerlo de la luz.
Cartuchos en uso
Los cartuchos en uso (en la pluma de insulina) o transportados como repuesto, se pueden conservar durante un máximo de 4 semanas en el embalaje exterior a una temperatura no superior a 25ºC y protegido del calor directo (por ejemplo al lado de una unidad de calor) o de la luz directa (luz solar directa o al lado de una lámpara). El cartucho en uso no debe conservarse en nevera. No utilizar después de este periodo de tiempo.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que no necesita. De esta forma ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional
Composición de Insuman Comb 25
- El principio activo es insulina humana. Un ml de Insuman Comb 25 contiene 100 UI (Unidades
Internacionales) del principio activo insulina humana. El 25% de la insulina está disuelta en agua; el
75% restante se presenta en forma de pequeños cristales de insulina protamina.
- Los demás componentes son: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógenofosfato de sodio dihidrato, glicerol, hidróxido de sodio (ver sección 2 sobre “Información importante sobre algunos de los componentes de Insuman Comb 25"),, ácido clorhídrico (para ajuste de pH) y agua para preparaciones inyectables.
Aspecto del producto y tamaño del envase
Después de la mezcla, Insuman Comb 25 es un líquido lechoso y uniforme (suspensión inyectable), sin grumos, partículas o floculización visible.
Insuman Comb 25 se presenta en cartuchos que contienen 3 ml de suspensión (300 UI). Se presenta en envases de 3, 4, 5, 6, 9 y 10 cartuchos de 3 ml. Puede que solamente estén comercializados algunos tamaños de envases.
Titular de la autorización de comercialización y responsable de la fabricación
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
België/Belgique/Belgien
Sanofi Belgium
Tél/Tel : +32 (0)2 710 54 00
Luxembourg/Luxemburg
Sanofi Belgium
Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien)
България
Swixx Biopharma EOOD Тел.: +359 (0)2 4942 480
Magyarország
SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050
Česká republika
Sanofi s.r.o.
Tel: +420 233 086 111
Malta
Sanofi S.r.l.
Tel: +39 02 39394275
Danmark
Sanofi A/S
Tlf: +45 45 16 70 00
Nederland
Sanofi B.V.
Tel: +31 20 245 4000
Deutschland
Sanofi-Aventis Deutschland GmbH Tel: 0800 52 52 010
Tel. Aus dem Ausland: +49 69 305 21 131
Norge
sanofi-aventis Norge AS Tlf: +47 67 10 71 00
Eesti
Swixx Biopharma OÜ Tel: +372 640 10 30
Österreich
sanofi-aventis GmbH Tel: +43 1 80 185 – 0
Ελλάδα
Sanofi-Aventis Μονοπρόσωπη AEBE Τηλ: +30 210 900 16 00
Polska
Sanofi Sp. z o.o.
Tel.: +48 22 280 00 00
España
sanofi-aventis, S.A. Tel: +34 93 485 94 00
Portugal
Sanofi - Produtos Farmacêuticos, Lda
Tel: +351 21 35 89 400
France
Sanofi Winthrop IndustrieTél: 0 800 222 555
Appel depuis l’étranger : +33 1 57 63 23 23
Hrvatska
Swixx Biopharma d.o.o. Tel: +385 1 2078 500
România
Sanofi Romania SRL
Tel: +40 (0) 21 317 31 36
Ireland
sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00
Slovenija
Swixx Biopharma d.o.o. Tel: +386 1 235 51 00
Ísland
Vistor hf.
Sími: +354 535 7000
Slovenská republika Swixx Biopharma s.r.o. Tel: +421 2 208 33 600
Italia
Sanofi S.r.l.
Tel: 800 13 12 12 (domande di tipo tecnico)
800 536389 (altre domande)
Suomi/Finland
Sanofi Oy
Puh/Tel: +358 (0) 201 200 300
Κύπρος
C.A. Papaellinas Ltd. Τηλ: +357 22 741741
Sverige
Sanofi AB
Tel: +46 (0)8 634 50 00
Latvija
Swixx Biopharma SIA Tel: +371 6 616 47 50
United Kingdom (Northern Ireland) sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +44 (0) 800 035 2525
Lietuva
Swixx Biopharma UAB Tel: +370 5 236 91 40
Fecha de la última revisión de este prospecto: Otras fuentes de información
La información detallada de este medicamento está disponible en la página web de la Agencia Europea
del Medicamento: http://www.ema.europa.eu/
HIPERGLUCEMIA E HIPOGLUCEMIA
Lleve siempre consigo algo de azúcar (al menos 20 gramos) Lleve consigo alguna información que indique que es diabético
HIPERGLUCEMIA (niveles altos de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no se haya inyectado suficiente insulina.
¿Por qué le ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, nerviosismo), o sufre
una lesión, una operación, infección o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 25").
Síntomas de aviso de la hiperglucemia
La sed, un aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y
cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué debe hacer si sufre una hiperglucemia?
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en la orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave debe ser tratada siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (niveles bajos de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué le ocurre la hipoglucemia?
Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes
artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 25").
También es más probable que se produzca hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo, del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos de síntomas que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa: sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes que aparezcan los síntomas de bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos de síntomas que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento
agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo
(parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, sensación de desamparo, convulsiones, pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia ("síntomas de aviso") pueden cambiar, atenuarse o faltar por completo si
- es una persona anciana, ha padecido diabetes durante mucho tiempo o sufre cierto tipo de enfermedad nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla
gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- ha cambiado recientemente de una insulina animal a una insulina humana como Insuman,- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman Comb
25").
En este caso, puede sufrir una hipoglucemia grave (e incluso perder el conocimiento) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si es necesario, la realización con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si sufre una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: Los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como las bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después, coma algo que aumente su nivel de azúcar en sangre a largo plazo (como ppan o pasta). Su médico o enfermera deben haber comentado este tema antes con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indíquele lo siguiente a sus familiares, amigos o personas cercanas:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón
(un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
Prospecto: información para el usuario
Insuman Comb 25 SoloStar 100 UI/ml suspensión inyectable en pluma precargada
Insulina humana
Lea detenidamente todo el prospecto, incluyendo las Instrucciones de Uso para Insuman Comb 25
SoloStar, pluma precargada, antes de empezar a usar el medicamento, porque contiene información importante para usted.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero.
- Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas, aunque tengan los mismos síntomas de enfermedad que usted, ya que puede perjudicarles.
- Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se
trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
Contenido del prospecto:
1. Qué es Insuman Comb 25 y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Insuman Comb 25
3. Cómo usar Insuman Comb 25
4. Posibles efectos adversos
5. Conservación de Insuman Comb 25
6. Contenido del envase e información adicional
1. Qué es Insuman Comb 25 y para qué se utiliza
Insuman Comb 25 contiene insulina humana como principio activo que se obtiene por un proceso de biotecnología, y es idéntica a la insulina del organismo humano.
Insuman Comb 25 es una preparación de insulina con una acción de inicio gradual y de larga duración. La insulina está presente en forma de pequeños cristales de insulina protamina. Se presenta en cartuchos sellados en un inyector de pluma desechable, SoloStar.
Insuman Comb 25 se utiliza para reducir los niveles elevados de azúcar en sangre de los pacientes que padecen diabetes mellitus y necesitan tratamiento con insulina. Diabetes mellitus es una enfermedad en la que su organismo no produce insulina suficiente para controlar el nivel de azúcar en sangre.
2. Qué necesita saber antes de empezar a usar Insuman Comb 25
No use Insuman Comb 25
Si es alérgico a insulina humana o a cualquiera de los demás componentes de este medicamento
(incluidos en la sección 6)
Advertencias y precauciones
Insuman Comb 25 en pluma precargada sólo está indicado para inyectarse justo debajo de la piel (ver también sección 3). Consulte con su médico si necesita inyectarse la insulina por otro método.
Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Insuman Comb 25
Siga estrictamente las instrucciones sobre la posología, control (pruebas de sangre y orina), dieta y actividad física (trabajo físico y ejercicio) y técnica de inyección que ha establecido con su médico.
Consulte a su médico si es alérgico a este medicamento o a las insulinas humanas.
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón o si es anciano, consulte a su médico, ya que podría necesitar una dosis más baja de insulina.
Cambios en la piel en el punto de inyección
Se debe rotar el punto de inyección para evitar cambios en la piel, como bultos bajo la piel. La insulina puede no funcionar muy bien si se inyecta en una zona abultada (ver Cómo usar Insuman Comb 25). Póngase en contacto con su médico si actualmente está inyectándose en una zona abultada, antes de comenzar a inyectarse en una zona distinta. Su médico puede indicarle que compruebe sus niveles de azúcar en sangre más de cerca, y que ajuste la insulina o la dosis de sus otras medicaciones antidiabéticas.
Viajes
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre:
- la disponibilidad de insulina en el país al que va a viajar,
- reservas de insulina, agujas, etc.,
- el almacenamiento correcto de la insulina durante el viaje,
- el horario de las comidas y de la administración de insulina durante el viaje,
- los posibles efectos del traslado a zonas con diferencias horarias,
- los posibles nuevos riesgos para la salud en los países que va a visitar,
- qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo.
Enfermedades y lesiones
El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones:
- Si está enfermo o sufre una lesión grave, puede aumentar su nivel de azúcar en sangre
(hiperglucemia).
- Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia).
En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico.
Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema).
Otros medicamentos e Insuman Comb 25
Algunos medicamentos producen una modificación de los niveles de azúcar en sangre (un descenso, un aumento o ambos, dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo.
Informe a su médico o farmacéutico si está utilizando, ha utilizado recientemente o podría tener que utilizar cualquier otro medicamento.
Pregunte a su médico antes de usar un medicamento, si éste puede afectar a su nivel de azúcar en sangre y
qué medidas debe adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre
(hipoglucemia) se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o el aumento de la presión arterial),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizados para reducir los niveles de lípidos en sangre),
- los inhibidores de la monoaminoxidasa (IMAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre moderada),
- los antibióticos del grupo de las sulfamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre
(hiperglucemia) se incluyen:
- los corticosteroides (como la “cortisona", utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizada para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizada para tratar la tuberculosis),
- los estrógenos y progestágenos (como en la píldora anticonceptiva utilizada para el control de la natalidad),
- los derivados de la fenotiacina (utilizados para tratar las enfermedades psiquiátricas),
- la somatotropina (hormona del crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina utilizada para tratar el asma),
- las hormonas tiroideas (utilizadas para tratar el mal funcionamiento de la glándula tiroidea),
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticas atípicos (como clozapina, olanzapina).
Su nivel de azúcar en sangre puede subir o bien bajar si usa:
- los betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar las enfermedades psiquiátricas).
La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia.
Si no está seguro de si está usando alguna de estas medicinas, pregunte a su médico o farmacéutico.
Insuman Comb 25 con alcohol
Sus niveles de azúcar en sangre pueden subir o bajar si consume alcohol.
Embarazo y lactancia
Si está embarazada o en periodo de lactancia, o cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su régimen de administración de insulina puede requerir cambios durante el embarazo y tras el parto. Un control especialmente cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé. Sin embargo, no existe ninguna experiencia del uso de Insuman Comb 25 en mujeres embarazadas.
Si está en el período de lactancia, puede necesitar un ajuste en la dosis de insulina y en su dieta.
Conducción y uso de máquinas
Su capacidad de concentración o de reacción puede verse reducida si:
- tiene hipoglucemia (niveles bajos de azúcar en sangre)
- tiene hiperglucemia (niveles altos de azúcar en sangre)
- tiene problemas de visión.
Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para o para otros (como conducir un vehículo o utilizar máquinas). Debe pedir a su médico que le aconseje sobre la capacidad para conducir si:
- tiene frecuentes episodios de hipoglucemia,
- han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia
Información importante sobre algunos de los componentes de Insuman Comb 25
Este medicamento contiene menos de 23 mg de sodio por dosis; esto es, esencialmente ”exento de sodio”.
3. Cómo usar Insuman Comb 25
Dosis
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico o farmacéutico. En caso de duda, consulte de nuevo a su médico o farmacéutico.
En función de su estilo de vida y los resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento con insulina, su médico:
- determinará la dosis de Insuman Comb 25 que necesitará cada día,
- le indicará cuándo debe analizar su nivel de azúcar en sangre, y si necesita llevar a cabo análisis de orina,
- le indicará cuándo puede necesitar inyectarse una dosis más alta o más baja de Insuman Comb 25.
Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre y para evitar que suba o baje demasiado. Ver el recuadro que aparece al final de este prospecto para más información.
Frecuencia de administración
Insuman Comb 25 se inyecta bajo la piel 30 a 45 minutos antes de la comida.
Forma de administración
Insuman Comb 25 es un líquido (suspensión) para inyección bajo la piel. NO se inyecte Insuman Comb 25 en una vena (vaso sanguíneo).
SoloStar libera dosis de insulina desde 1 hasta 80 unidades en pasos de 1 unidad. Cada pluma contiene varias dosis.
Su médico le mostrará en qué área de la piel debe usted inyectarse su insulina. Con cada inyección, debe cambiar el lugar de la punción dentro del área concreta de la piel que esté usando.
Cómo manejar SoloStar
SoloStar es una pluma precargada desechable que contiene insulina humana. Insuman Comb 25 en pluma precargada sólo está indicado para inyectarse justo debajo de la piel. Consulte con su médico si necesita inyectarse la insulina por otro método.
Lea cuidadosamente las “Instrucciones de Uso de Insuman SoloStar” incluidas en este prospecto. Usted debe utilizar la pluma tal y como se describe en estas Instrucciones de Uso.
Antes de cada utilización debe insertar una aguja nueva. Sólo utilice las agujas que han sido autorizadas para usar con SoloStar.
Antes de cada inyección debe realizar una prueba de seguridad.
Mezclar bien la insulina y comprobar que está bien mezclada antes de insertarla en la pluma. Después, debe volver a mezclarse bien la insulina, inmediatamente antes de cada inyección.
La mejor manera de mezclar es balancear suavemente la pluma de un lado a otro, al menos 10 veces. Para facilitar la mezcla el cartucho contiene 3 bolitas metálicas.
Después de la mezcla, la suspensión debe tener un aspecto blanco lechoso uniforme. No debe usarse si sigue transparente o, por ejemplo, existen grumos, copos, floculación o agrupaciones similares en la suspensión o a los lados o en el fondo del cartucho. En tal caso, debe utilizarse otro cartucho con una suspensión uniforme después de la mezcla.
Utilice siempre una pluma nueva si nota que su control de azúcar en sangre empeora de manera inexplicable. Si usted piensa que podría tener un problema con SoloStar, consulte con su médico, farmacéutico o enfermero.
Para prevenir la posible transmisión de enfermedades, cada pluma debe ser utilizada exclusivamente por un sólo paciente.
Precauciones especiales antes de la inyección
Asegúrese de que la insulina no se contamina con alcohol u otros desinfectantes, ni con otras sustancias. No mezcle la insulina con ningún otro medicamento. Insuman Comb 25 SoloStar pluma precargada, , no
está diseñada para permitir la mezcla de ninguna otra insulina en el cartucho.
Las plumas vacías no deben rellenarse y se deben desechar de forma segura.
Si su SoloStar está dañada, o no funciona correctamente (debido a fallos mecánicos), debe desecharse y utilizar una SoloStar nueva.
Si usa más Insuman Comb 25 del que debiera
- Si se ha inyectado demasiado Insuman Comb 25, su nivel de azúcar en sangre puede llegar a ser muy bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más información sobre el tratamiento de la hipoglucemia, ver el recuadro que aparece al final de este prospecto.
Si olvidó usar Insuman Comb 25
- Si ha olvidado una dosis de Insuman Comb 25 o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, ver el recuadro que aparece al final de este prospecto.
- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Insuman Comb 25
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis
(aumento del ácido en la sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Insuman Comb 25 sin consultar con un médico, él le dirá lo que debe hacer.
Si tiene cualquier otra duda sobre el uso de este medicamento, pregunte a su médico, farmacéutico o enfermero.
Confusiones de insulina
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre
Insuman Comb 25 y otras insulinas.
4. Posibles efectos adversos
Al igual que todos los medicamentos, este medicamento puede producir efectos adversos, aunque no todas las personas los sufran.
Efectos adversos más graves
Efectos adversos notificados con poca frecuencia (pueden afectar hasta 1 de cada 100 personas)
Reacciones alérgicas graves con presión sanguínea baja (shock)
Efectos adversos notificados con una frecuencia no conocida (la frecuencia no puede estimarse a partir de los datos disponibles)
El efecto adverso más frecuente es la hipoglucemia (niveles bajos de azúcar en sangre). Una hipoglucemia grave puede provocar daños en el cerebro y puede poner en peligro su vida. Para más información sobre los efectos adversos debidos a niveles bajos o altos de azúcar en sangre, ver el recuadro que aparece al final de este prospecto.
Pueden aparecer reacciones alérgicas graves a la insulina que podrían poner su vida en peligro.
Estas reacciones a la insulina o a los excipientes pueden provocar reacciones cutáneas a gran escala (erupción cutánea y picor por todo el cuerpo), hinchazón grave de la piel o de las mucosas
(edema angioneurótico), dificultad para respirar, un descenso de la tensión arterial con aceleración del latido cardiaco y sudoración.
Otros efectos adversos
Efectos adversos notificados con frecuencia (pueden afectar hasta 1 de cada 10 personas)
Edema
El tratamiento con insulina puede provocar una retención temporal de agua en el organismo con hinchazón de las pantorrillas y los tobillos
Reacciones en el lugar de inyección
Efectos adversos notificados con poca frecuencia
Urticaria en el lugar de inyección (erupción cutánea con picor)
Otros efectos adversos notificados con una frecuencia no conocida
Retención de sodio
Reacciones oculares
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede alterar su visión de forma temporal. Si padece retinopatía proliferativa (una enfermedad de los ojos
relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de la visión.
Cambios en la piel en el punto de inyección.
Si se inyecta insulina con demasiada frecuencia en el mismo lugar, el tejido graso se puede encoger (lipoatrofia) o hacerse más grueso (lipohipertrofia). Los bultos bajo la piel también pueden producirse por la acumulación de una proteína denominada amiloide (amiloidosis cutánea). La insulina puede no
funcionar muy bien si se inyecta en una zona abultada. Cambie el punto de inyección para ayudar a evitar estos cambios en la piel.
Reacciones de la piel y alérgicas
Pueden aparecer reacciones alérgicas moderadas en el lugar de inyección (como enrojecimiento, dolor especialmente intenso al inyectar, prurito, urticaria, hinchazón o inflamación). Estas reacciones también pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones leves a las insulinas
se resuelven habitualmente en unos días o en pocas semanas.
Anticuerpos frente a insulina
El tratamiento con insulina puede hacer que el organismo produzca anticuerpos frente a la insulina (sustancias que actúan contra la insulina). Sin embargo, ésto requerirá modificar su dosis de insulina sólo en raras ocasiones.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos directamente a través del sistema nacional de notificación incluido en el Anexo V.
Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
5. Conservación de Insuman Comb 25
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilizar este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta de la pluma después de “CAD”. La fecha de caducidad es el último día del mes que se indica.
Plumas sin utilizar
Conservar en nevera (entre 2°C y 8°C). No congelar. No colocar la pluma precargada cerca del compartimento del congelador o junto a un acumulador de frío.
Conservar la pluma precargada en el embalaje exterior para protegerla de la luz.
Plumas en uso
Las plumas precargadas en uso o transportadas como repuesto, se pueden conservar durante un máximo de 4 semanas en el embalaje exterior a una temperatura no superior a 25ºC y protegidas del calor directo (por ejemplo al lado de una unidad de calor) o de la luz directa (luz solar directa o al lado de una lámpara) La pluma en uso no debe conservarse en nevera. No utilizar después de este periodo de tiempo.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que no necesita. De esta forma ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional
Composición de Insuman Comb 25
- El principio activo es insulina humana. Un ml de Insuman Comb 25 contiene 100 UI (Unidades
Internacionales) del principio activo insulina humana. El 25% de la insulina está disuelta en agua; el
75% restante se presenta en forma de pequeños cristales de insulina protamina.
- Los demás componentes son: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógenofosfato de sodio dihidrato, glicerol, hidróxido de sodio (ver sección 2 sobre “Información
importante sobre algunos de los componentes de Insuman Comb 25"), ácido clorhídrico (para ajuste
de pH) y agua para preparaciones inyectables.
Aspecto del producto y tamaño del envase
Después de la mezcla, Insuman Comb 25 es un líquido lechoso y uniforme (suspensión inyectable), sin grumos, partículas o floculización visible.
Insuman Comb 25 se presenta en plumas precargadas, SoloStar, que contienen 3 ml de suspensión (300
UI). Se presenta en envases de 3, 4, 5, 6, 9 y 10 plumas de 3 ml. Puede que solamente estén comercializados algunos tamaños de envases.
Titular de la autorización de comercialización y responsable de la fabricación
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main
Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
België/Belgique/Belgien
Sanofi Belgium
Tél/Tel : +32 (0)2 710 54 00
Luxembourg/Luxemburg
Sanofi Belgium
Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien)
България
Swixx Biopharma EOOD Тел.: +359 (0)2 4942 480
Magyarország
SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050
Česká republika
Sanofi s.r.o.
Tel: +420 233 086 111
Malta
Sanofi S.r.l.
Tel: +39 02 39394275
Danmark
Sanofi A/S
Tlf: +45 45 16 70 00
Nederland
Sanofi B.V.
Tel: +31 20 245 4000
Deutschland
Sanofi-Aventis Deutschland GmbH Tel: 0800 52 52 010
Tel. Aus dem Ausland: +49 69 305 21 131
Norge
sanofi-aventis Norge AS Tlf: +47 67 10 71 00
Eesti
Swixx Biopharma OÜ Tel: +372 640 10 30
Österreich
sanofi-aventis GmbH Tel: +43 1 80 185 – 0
Ελλάδα
Sanofi-Aventis Μονοπρόσωπη AEBE Τηλ: +30 210 900 16 00
Polska
Sanofi Sp. z o.o.
Tel.: +48 22 280 00 00
España
sanofi-aventis, S.A. Tel: +34 93 485 94 00
Portugal
Sanofi - Produtos Farmacêuticos, Lda
Tel: +351 21 35 89 400
France
Sanofi Winthrop IndustrieTél: 0 800 222 555
Appel depuis l’étranger : +33 1 57 63 23 23
Hrvatska
Swixx Biopharma d.o.o. Tel: +385 1 2078 500
România
Sanofi Romania SRL
Tel: +40 (0) 21 317 31 36
Ireland
sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00
Slovenija
Swixx Biopharma d.o.o. Tel: +386 1 235 51 00
Ísland
Vistor hf.
Sími: +354 535 7000
Slovenská republika Swixx Biopharma s.r.o. Tel: +421 2 208 33 600
Italia
Sanofi S.r.l.
Tel: 800 13 12 12 (domande di tipo tecnico)
800 536389 (altre domande)
Suomi/Finland
Sanofi Oy
Puh/Tel: +358 (0) 201 200 300
Κύπρος
C.A. Papaellinas Ltd. Τηλ: +357 22 741741
Sverige
Sanofi AB
Tel: +46 (0)8 634 50 00
Latvija
Swixx Biopharma SIA Tel: +371 6 616 47 50
United Kingdom (Northern Ireland) sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +44 (0) 800 035 2525
Lietuva
Swixx Biopharma UAB Tel: +370 5 236 91 40
Fecha de la última revisión de este prospecto: Otras fuentes de información
La información detallada de este medicamento está disponible en la página web de la Agencia Europea
del Medicamento: http://www.ema.europa.eu/
HIPERGLUCEMIA E HIPOGLUCEMIA
Lleve siempre consigo algo de azúcar (al menos 20 gramos) Lleve consigo alguna información que indique que es diabético
HIPERGLUCEMIA (niveles altos de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no se haya inyectado suficiente insulina.
¿Por qué le ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, nerviosismo), o sufre
una lesión, una operación, infección o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 25").
Síntomas de aviso de la hiperglucemia
La sed, un aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué debe hacer si sufre una hiperglucemia?
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en la orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave debe ser tratada siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (niveles bajos de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué le ocurre la hipoglucemia?
Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes
artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 25").
También es más probable que se produzca hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo, del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos de síntomas que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa: sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes que aparezcan los síntomas de bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos de síntomas que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento
agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo
(parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, sensación de desamparo, convulsiones, pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia ("síntomas de aviso") pueden cambiar, atenuarse o faltar por completo si
- es una persona anciana, ha padecido diabetes durante mucho tiempo o sufre cierto tipo de enfermedad nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- ha cambiado recientemente de una insulina animal a una insulina humana como Insuman,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 25").
En este caso, puede sufrir una hipoglucemia grave (e incluso perder el conocimiento) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si es necesario, la realización con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a usted o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si sufre una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: Los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como las bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después, coma algo que aumente su nivel de azúcar en sangre a largo plazo (como pan o pasta). Su médico o enfermera deben haber comentado este tema antes con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indíquele lo siguiente a sus familiares, amigos o personas cercanas:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón (un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
Insuman Comb 25 SoloStar suspensión inyectable en pluma precargada. Instrucciones de Uso
SoloStar es una pluma precargada para inyectar insulina. Su médico ha decidido que SoloStar es apropiado para usted, basándose en su habilidad para manejar SoloStar. Antes de usar SoloStar, hable con su médico, farmacéutico o enfermero sobre la técnica de inyección adecuada.
Lea estas instrucciones detenidamente antes de usar su SoloStar. Si usted no está capacitado para usar SoloStar o seguir completamente las instrucciones por sí solo, debe usar SoloStar sólo si cuenta con la ayuda de una persona que pueda seguir las instrucciones por completo. Sostenga la pluma tal como se muestra en este prospecto. Para asegurarse de que lee la dosis de forma correcta, sostenga la pluma horizontalmente, con la aguja a la izquierda y el selector de dosis a la derecha, tal como se muestra en la figura a continuación.
Siga estrictamente estas instrucciones cada vez que utiliza SoloStar, para asegurarse de que obtiene una dosis exacta. Si no sigue completamente estas instrucciones, podría administrarse demasiada insulina o demasiado poca, lo que podría afectar a su nivel de glucosa en sangre.
Usted puede fijar dosis desde 1 hasta 80 unidades en pasos de 1 unidad. Cada pluma contiene varias dosis.
Guarde este prospecto para futuras consultas.
Si usted tiene preguntas sobre SoloStar o su diabetes, pregunte a su médico, farmacéutico o enfermero o consulte con el representante local del Titular de la Autorizacion de Comercialización que aparece al principio de este prospecto.
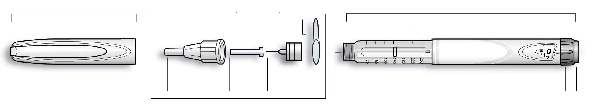
Capuchón de la pluma Aguja de la pluma (no incluida) Cuerpo de la pluma
Sello protector
Depósito de insulina
Ventana de la dosis
Protector externo de la aguja
Protector interno de la aguja
Aguja Sello de goma
Selector de la dosis Botón de inyección
Diagrama esquemático de la pluma
Información importante para la utilización de SoloStar:
Inserte siempre una aguja nueva antes de cada uso. Utilice sólo agujas compatibles para utilizar con
SoloStar.
No seleccione una dosis y/o presione el botón de inyección sin una aguja insertada.
Antes de cada inyección, realice siempre la prueba de seguridad (ver Paso 3).
Esta pluma es únicamente para su uso. No lo comparta con nadie más.
Si su inyección la realiza otra persona, se debe tener especial precaución para evitar accidentes con la aguja y la transmisión de infecciones.
Nunca utilice SoloStar si está estropeado o si no está seguro de que funciona correctamente.
Disponga siempre de un SoloStar de reserva, por si su SoloStar se pierde o estropea.
Paso 1. Comprobación de la insulina
A. Compruebe la etiqueta de su SoloStar para asegurarse de que contiene la insulina correcta.
Insuman SoloStar es blanco con un botón de inyección en color. El color del botón de inyección varía según la formulación de Insuman utilizada. Las figuras a continuación son únicamente
ilustrativas.
B. Retire el capuchón de la pluma.
C. Compruebe el aspecto de su insulina:
Si está utilizando una suspensión de insulina (Insuman Basal o mezclas de Insuman), gire la pluma hacia arriba y hacia abajo al menos 10 veces para resuspender la insulina. El giro de la pluma debe hacerse suavemente, para evitar la formación de espuma en el cartucho.
Después de la mezcla, compruebe el aspecto de su insulina. Las suspensiones de insulina deben tener un aspecto blanco lechoso y uniforme
Paso 2. Colocación de la aguja
Utilice siempre una aguja nueva y estéril para cada inyección. Esto ayuda a prevenir contaminaciones y posibles bloqueos de la aguja.
Antes de utilizar la aguja, lea detenidamente las “Instrucciones de Uso” que vienen con las agujas. Atención: Las agujas que se muestran son únicamente ilustrativas.
A. Retire el sello protector de la nueva aguja.
B. Alinee la aguja con la pluma, y manténgala recta mientras la inserta (enrósquela o empújela dependiendo del tipo de aguja).
Si la aguja no se mantiene recta mientras se inserta, el sello de goma puede romperse y dar lugar a pérdidas o a la rotura de la aguja.
Paso 3. Prueba de seguridad
Antes de cada inyección realice siempre la prueba de seguridad. Esta garantiza que usted recibe la dosis exacta ya que:
se asegura que la pluma y la aguja funcionan perfectamente
se eliminan las burbujas de aire
A. Seleccione una dosis de 2 unidades girando el selector de la dosis.
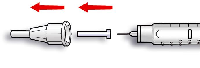
B. Retire el protector exterior de la aguja y guárdelo para retirar la aguja utilizada después de cada inyección. Retire el protector interior de la aguja y deséchelo.
Guardar Desechar
C. Sujete la pluma con la aguja apuntando hacia arriba.
D. Golpee ligeramente el depósito de insulina para que las burbujas de aire suban hacia la aguja. E. Presione el botón de inyección completamente. Compruebe que la insulina aparece en el
extremo de la aguja.
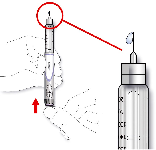
Es posible que tenga que realizar la prueba de seguridad varias veces hasta que aparezca insulina.
Si no sale insulina, compruebe las burbujas de aire y repita la prueba de seguridad dos veces más hasta eliminarlas.
Si aún así no sale insulina, la aguja podría estar bloqueada. Cambie de aguja e inténtelo de nuevo.
Si no sale insulina después de cambiar la aguja, su SoloStar podría estar estropeado. No use este
SoloStar.
Paso 4. Selección de la dosis
Puede seleccionar la dosis en pasos de 1 unidad, desde un mínimo de 1 unidad hasta un máximo de 80 unidades. Si usted necesita una dosis superior a 80 unidades, deberá administrarse dos o más inyecciones.
A. Compruebe que en la ventana de la dosis aparece “0” después de la prueba de seguridad.
B. Seleccione su dosis (en el siguiente ejemplo, la dosis seleccionada es de 30 unidades). Si usted gira demasiado el selector de la dosis, puede volver hacia atrás.
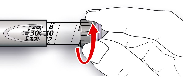
No presione el botón de inyección mientras gira, ya que la insulina podría salir.
No podrá girar el selector de la dosis si el número de unidades supera las que quedan en la pluma.
No fuerce el selector de la dosis. En este caso, usted puede inyectarse lo que queda en la pluma y completar su dosis con un nuevo SoloStar o utilizar un SoloStar nuevo para la dosis completa.
Paso 5. Inyección de la dosis
A. Utilice el método de inyección que le enseñó su médico, farmacéutico o enfermero.
B. Inserte la aguja en la piel.
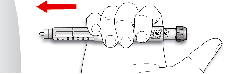

C. Libere la dosis presionando el botón de inyección por completo. El número que aparece en la ventana de la dosis volverá a “0” cuando se inyecte.
10 seg
D. Mantenga el botón de inyección presionado por completo. Lentamente cuente hasta 10 antes de retirar la aguja de la piel. Esto garantiza que se libera la dosis completa.
El émbolo de la pluma se mueve con cada dosis. El émbolo alcanzará el final del cartucho cuando se hayan utilizado un total de 300 unidades de insulina.
Paso 6. Retirada y eliminación de la aguja
Después de cada inyección retire siempre la aguja y conserve SoloStar sin la aguja. Esto ayuda a prevenir:
Contaminaciones y/o infecciones.
Entrada de aire en el depósito de insulina y pérdida de insulina, que puede dar lugar a una dosis inexacta.
A. Coloque el protector exterior de la aguja en la aguja, y utilícelo para desenroscar la aguja de la
pluma. Para reducir el riesgo de accidentes con la aguja, no coloque nunca el protector interior de nuevo.
Si su inyección la realiza otra persona, o si usted va a poner una inyección a otra persona, debe tener especial precaución cuando elimine y deseche la aguja. Siga las instrucciones de seguridad recomendadas para eliminar y desechar la aguja (p. ej. contacte con su médico, farmacéutico o enfermero), para reducir el riesgo de accidentes y la transmisión de enfermedades infecciosas.
B. Deseche la aguja con seguridad.
C. Coloque el capuchón de la pluma siempre después de cada inyección y guarde la pluma hasta su próxima inyección.
Instrucciones de Conservación
Revise la parte de atrás de este prospecto para seguir las instrucciones de cómo conservar SoloStar.
Si SoloStar está conservado en frío, debe sacarse de 1 a 2 horas antes de la inyección para dejar que se atempere. La inyección de insulina fría es más dolorosa.
SoloStar debe desecharse tal y como indiquen sus autoridades locales.
Mantenimiento
Proteja SoloStar del polvo y la suciedad.
Puede limpiar la parte exterior de su SoloStar con un paño húmedo. No ponga en remojo, lave o lubrique la pluma, ya que podría dañarla.
SoloStar está diseñado para funcionar con precisión y seguridad. Debe manipularse con cuidado. Evite situaciones en las que SoloStar pudiera estropearse. Si le preocupa que su SoloStar pueda estar estropeado, utilice uno nuevo.
Prospecto: información para el usuario
Insuman Comb 30 100 UI/ml suspensión inyectable en un vial
Insulina humana
Lea todo el prospecto detenidamente antes de empezar a usar el medicamento, porque contiene información importante para usted.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero.
- Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas, aunque tengan los mismos síntomas de enfermedad que usted, ya que puede perjudicarles.
- Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
Contenido del prospecto:
1. Qué es Insuman Comb 30 y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Insuman Comb 30
3. Cómo usar Insuman Comb 30
4. Posibles efectos adversos
5. Conservación de Insuman Comb 30
6. Contenido del envase e información adicional
1. Qué es Insuman Comb 30 y para qué se utiliza
Insuman Comb 30 contiene insulina humana como principio activo que se obtiene por un proceso de biotecnología, y es idéntica a la insulina del organismo humano.
Insuman Comb 30 es una preparación de insulina con una acción de inicio gradual y de larga duración. Insuman Comb 30 se utiliza para reducir los niveles elevados de azúcar en sangre de los pacientes que
padecen diabetes mellitus y necesitan tratamiento con insulina. Diabetes mellitus es una enfermedad en la
que su organismo no produce insulina suficiente para controlar el nivel de azúcar en sangre.
2. Qué necesita saber antes de empezar a usar Insuman Comb 30
No use Insuman Comb 30
Si es alérgicoa la insulina o a cualquiera de los demás componentes de este medicamento (incluidos en la sección 6)
Advertencias y precauciones
Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Insuman Comb 30
Siga estrictamente las instrucciones sobre la posología, control (pruebas de sangre y orina), dieta y actividad física (trabajo físico y ejercicio) que ha establecido con su médico.
Consulte a su médico si es alérgico a este medicamento o a las insulinas humanas.
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón o si es anciano, consulte a su médico, ya que podría necesitar una dosis más baja de insulina.
Cambios en la piel en el punto de inyección
Se debe rotar el punto de inyección para evitar cambios en la piel, como bultos bajo la piel. La insulina puede no funcionar muy bien si se inyecta en una zona abultada (ver Cómo usar Insuman Comb 30). Póngase en contacto con su médico si actualmente está inyectándose en una zona abultada, antes de comenzar a inyectarse en una zona distinta. Su médico puede indicarle que compruebe sus niveles de azúcar en sangre más de cerca, y que ajuste la insulina o la dosis de sus otras medicaciones antidiabéticas.
Viajes
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre:
- la disponibilidad de insulina en el país al que va a viajar,
- reservas de insulina, jeringas, etc.,
- el almacenamiento correcto de la insulina durante el viaje,
- el horario de las comidas y de la administración de insulina durante el viaje,
- los posibles efectos del traslado a zonas con diferencias horarias,
- los posibles nuevos riesgos para la salud en los países que va a visitar,
- qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo.
Enfermedades y lesiones
El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones:
- Si está enfermo o sufre una lesión grave, puede aumentar su nivel de azúcar en sangre
(hiperglucemia).
- Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia).
En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico.
Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema).
Otros medicamentos e Insuman Comb 30
Algunos medicamentos producen cambios en los niveles de azúcar en sangre (un descenso, un aumento o ambos, dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo.
Informe a su médico o farmacéutico si está utilizando, ha utilizado recientemente o podría tener que utilizar cualquier otro medicamento.
Pregunte a su médico antes de usar un medicamento, si éste puede afectar a su nivel de azúcar en sangre y
qué medidas debe adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre
(hipoglucemia) se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o el aumento de la presión arterial),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizados para reducir los niveles de lípidos en sangre),
- los inhibidores de la monoaminoxidasa (MAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre moderada),
- los antibióticos del grupo de las sulfamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre
(hiperglucemia) se incluyen:
- los corticosteroides (como la “cortisona", utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizado para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizada para tratar la tuberculosis),
- los estrógenos y progestágenos (como en la píldora anticonceptiva utilizada para el control de la natalidad),
- los derivados de la fenotiacina (utilizados para tratar las enfermedades psiquiátricas),
- la somatotropina (hormona de crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina utilizada para tratar el asma),
- las hormonas tiroideas (utilizadas para tratar el mal funcionamiento de la glándula tiroidea),
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticas atípicos (como clozapina, olanzapina).
Su nivel de azúcar en sangre puede subir o bien bajar si usa:
- betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar las enfermedades psiquiátricas).
La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia.
Si no está seguro de si está usando alguna de estas medicinas, pregunte a su médico o farmacéutico.
Insuman Comb 30 con alcohol
Sus niveles de azúcar en sangre pueden subir o bajar si consume alcohol.
Embarazo y lactancia
Si está embarazada o en periodo de lactancia, o cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su régimen de administración de insulina puede requerir cambios durante el embarazo y tras el parto. Un control especialmente cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé. Sin embargo, no existe ninguna experiencia del uso de Insuman Comb 30 en mujeres embarazadas.
Si está en el período de lactancia, puede necesitar un ajuste en la dosis de insulina y en su dieta.
Conducción y uso de máquinas
Su capacidad de concentración o de reacción puede verse reducida si:
- tiene hipoglucemia (niveles bajos de azúcar en sangre)
- tiene hiperglucemia (niveles altos de azúcar en sangre)
- tiene problemas de visión.
Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para o para otros (como conducir un vehículo o utilizar máquinas). Debe pedir a su médico que le aconseje sobre la capacidad para conducir si:
- tiene frecuentes episodios de hipoglucemia,
- han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia.
Información importante sobre algunos de los componentes de Insuman Comb 30
Este medicamento contiene menos de 23 mg de sodio por dosis; esto es, esencialmente ”exento de sodio”.
3. Cómo usar Insuman Comb 30
Dosis
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico o farmacéutico. En caso de duda, consulte de nuevo a su médico o farmacéutico.
En función de su estilo de vida y los resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento con insulina, su médico:
- determinará la dosis de Insuman Comb 30 que necesitará cada día,
- le indicará cuándo debe analizar su nivel de azúcar en sangre, y si necesita llevar a cabo análisis de orina,
- le indicará cuándo puede necesitar inyectarse una dosis más alta o más baja de Insuman Comb 30.
Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre y para evitar que suba o baje demasiado. Ver el recuadro que aparece al final de este prospecto para más información.
Frecuencia de administración
Insuman Comb 30 se inyecta bajo la piel 30 a 45 minutos antes de la comida.
Forma de administración
Insuman Comb 30 es un líquido (suspensión) para inyección bajo la piel. NO se inyecte Insuman Comb 30 en una vena (vaso sanguíneo).
Su médico le mostrará en qué área de la piel debe inyectarse Insuman Comb 30. Con cada inyección, debe cambiar el lugar de la punción dentro del área concreta de piel que esté usando.
No lo use en bombas de insulina o en otras bombas de infusión. Existen preparados especiales de insulina para usar en estos dispositivos
Cómo manejar los viales
Insuman Comb 30 contiene 100 UI de insulina por ml. Sólo se deben usar jeringas para inyección diseñadas para esta concentración de insulina (100 UI por ml). Las jeringas para inyección no deben contener otros medicamentos o restos de ellos (por ejemplo, restos de heparina).
Antes de extraer la primera dosis de insulina, debe quitar la tapa extraíble de seguridad del vial. Inmediatamente antes de cada inyección mezcle bien la insulina. La mejor manera de hacerlo es hacer
girar el vial inclinado entre las palmas de las manos. No agite con fuerza el vial, porque se podría formar
espuma. La espuma puede dificultar la medición de la dosis correcta.
Después de la mezcla, la suspensión debe tener un aspecto blanco lechoso uniforme. No debe usarse si sigue transparente o, por ejemplo, existen grumos, copos, floculación o agrupaciones similares en la suspensión o a los lados o en el fondo del vial. En tal caso, debe utilizarse otro vial con una suspensión uniforme después de la mezcla.
Siempre se utilizará un vial nuevo si observa que el control de su azúcar en sangre está empeorando de forma inesperada. Esto se produce porque la insulina puede haber perdido parte de su eficacia. Si cree que puede tener algún problema con su insulina, haga que la compruebe su médico o su farmacéutico.
Precauciones especiales antes de la inyección
Antes de la inyección, elimine todas las burbujas de aire. Asegúrese de que la insulina no se contamina con alcohol u otros desinfectantes, ni con otras sustancias. No mezcle la insulina con ningún otro medicamento, excepto con las preparaciones de insulina humana como se detalla a continuación.
Insuman Comb 30 puede mezclarse con todas las preparaciones de insulina humana, EXCEPTO las diseñadas especialmente para bombas de insulina. Del mismo modo, TAMPOCO debe mezclarse con insulinas de origen animal o análogos de insulina.
Su médico le dirá si tiene que mezclar preparaciones de insulinas humanas. Si necesita inyectar una mezcla, ponga Insuman Comb 30 en la jeringa para inyección antes de poner la otra insulina. Inyecte en cuanto las haya mezclado. No mezcle insulinas de diferentes concentraciones (por ejemplo, 100 UI/ml y
40 UI/ml).
Si usa más Insuman Comb 30 del que debiera
- Si se ha inyectado demasiado Insuman Comb 30, su nivel de azúcar en sangre puede llegar a ser muy bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para
prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más
información sobre el tratamiento de la hipoglucemia, ver el recuadro que aparece al final de este prospecto.
Si olvidó usar Insuman Comb 30
- Si ha olvidado una dosis de Insuman Comb 30 o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre
frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, ver el recuadro que aparece al final de este prospecto.
- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Insuman Comb 30
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis (aumento del ácido en la sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Insuman Comb 30 sin consultar con un médico, él le dirá lo que debe hacer.
Si tiene cualquier otra duda sobre el uso de este medicamento, pregunte a su médico, farmacéutico o enfermero.
Confusiones de insulina
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre
Insuman Comb 30 y otras insulinas.
4. Posibles efectos adversos
Al igual que todos los medicamentos, este medicamento puede producir efectos adversos, aunque no todas las personas los sufran.
Efectos adversos más graves
Efectos adversos notificados con poca frecuencia (pueden afectar hasta 1 de cada 100 personas)
Reacciones alérgicas graves con presión sanguínea baja (shock)
Efectos adversos notificados con una frecuencia no conocida (la frecuencia no puede estimarse a partir de los datos disponibles)
El efecto adverso más frecuente es la hipoglucemia (niveles bajos de azúcar en sangre). Una hipoglucemia grave puede provocar daños en el cerebro y puede poner en peligro su vida. Para más información sobre los efectos adversos debidos a niveles bajos o altos de azúcar en sangre, ver el recuadro que aparece al final de este prospecto.
Pueden aparecer reacciones alérgicas graves a la insulina que podrían poner su vida en peligro.
Estas reacciones a la insulina o a los excipientes pueden provocar reacciones cutáneas a gran escala (erupción cutánea y picor por todo el cuerpo), hinchazón grave de la piel o de las mucosas (edema angioneurótico), dificultad para respirar, un descenso de la tensión arterial con
aceleración del latido cardiaco y sudoración.
Otros efectos adversos
Efectos adversos notificados con frecuencia (pueden afectar hasta 1 de cada 10 personas)
Edema
El tratamiento con insulina puede provocar una retención temporal de agua en el organismo con hinchazón de las pantorrillas y los tobillos
Reacciones en el lugar de inyección
Efectos adversos notificados con poca frecuencia
Urticaria en el lugar de inyección (erupción cutánea con picor)
Otros efectos adversos notificados con una frecuencia no conocida
Retención de sodio
Reacciones oculares
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede alterar su visión de forma temporal. Si padece retinopatía proliferativa (una enfermedad de los ojos
relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de la visión.
Cambios en la piel en el punto de inyección.
Si se inyecta insulina con demasiada frecuencia en el mismo lugar, el tejido graso se puede encoger
(lipoatrofia) o hacerse más grueso (lipohipertrofia). Los bultos bajo la piel también pueden producirse por la acumulación de una proteína denominada amiloide (amiloidosis cutánea). La insulina puede no funcionar muy bien si se inyecta en una zona abultada. Cambie el punto de inyección para ayudar a evitar estos cambios en la piel.
Reacciones de la piel y alérgicas
Pueden aparecer reacciones alérgicas moderadas en el lugar de inyección (como enrojecimiento, dolor especialmente intenso al inyectar, prurito, urticaria, hinchazón o inflamación). Estas reacciones también
pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones leves a las insulinas
se resuelven habitualmente en unos días o en pocas semanas.
Anticuerpos frente a insulina
El tratamiento con insulina puede hacer que el organismo produzca anticuerpos frente a la insulina
(sustancias que actúan contra la insulina). Sin embargo, ésto requerirá modificar su dosis de insulina sólo en raras ocasiones.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos directamente a través del sistema nacional de notificación incluido en el Anexo V.
Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
5. Conservación de Insuman Comb 30
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilizar este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta del vial después de “CAD”. La fecha de caducidad es el último día del mes que se indica.
Viales sin abrir
Conservar en nevera (entre 2°C y 8°C). No congelar. No colocar Insuman Comb 30 cerca del compartimento del congelador o junto a un acumulador de frío. Conservar el vial en el embalaje exterior para protegerlo de la luz.
Viales abiertos
Una vez en uso, el vial puede conservarse durante un máximo de 4 semanas en el embalaje exterior a una temperatura no superior a 25ºC y protegido del calor directo (por ejemplo al lado de una unidad de calor) o de la luz directa (luz solar directa o al lado de una lámpara). No utilizar el vial después de este periodo de tiempo. Se recomienda anotar en la etiqueta la fecha de la primera utilización del vial.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que no necesita. De esta forma ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional
Composición de Insuman Comb 30
- El principio activo es insulina humana. Un ml de Insuman Comb 30 contiene 100 UI (Unidades
Internacionales) del principio activo insulina humana. El 30% de la insulina está disuelta en agua; el
70% restante se presenta en forma de pequeños cristales de insulina protamina.
- Los demás componentes son: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógenofosfato de sodio dihidrato, glicerol, hidróxido de sodio (ver sección 2 sobre “Información
importante sobre algunos de los componentes de Insuman Comb 30"), ácido clorhídrico (para ajuste
de pH) y agua para preparaciones inyectables.
Aspecto del producto y tamaño del envase
Después de la mezcla, Insuman Comb 30 es un líquido lechoso y uniforme (suspensión inyectable), sin grumos, partículas o floculización visible.
Insuman Comb 30 se presenta en viales que contienen 5 ml de suspensión inyectable (equivalentes a 500
UI de insulina) ó 10 ml de suspensión inyectable (equivalentes a 1000 UI de insulina). Se presenta en envases de 1 y 5 viales de 5 ml ó de 10 ml. Puede que solamente estén comercializados algunos tamaños
de envases.
Titular de la autorización de comercialización y responsable de la fabricación
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main
Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
België/Belgique/Belgien
Sanofi Belgium
Tél/Tel : +32 (0)2 710 54 00
Luxembourg/Luxemburg
Sanofi Belgium
Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien)
България
Swixx Biopharma EOOD Тел.: +359 (0)2 4942 480
Magyarország
SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050
Česká republika
Sanofi s.r.o.
Tel: +420 233 086 111
Malta
Sanofi S.r.l.
Tel: +39 02 39394275
Danmark
Sanofi A/S
Tlf: +45 45 16 70 00
Nederland
Sanofi B.V.
Tel: +31 20 245 4000
Deutschland
Sanofi-Aventis Deutschland GmbH Tel: 0800 52 52 010
Tel. Aus dem Ausland: +49 69 305 21 131
Norge
sanofi-aventis Norge AS Tlf: +47 67 10 71 00
Eesti
Swixx Biopharma OÜ Tel: +372 640 10 30
Österreich
sanofi-aventis GmbH Tel: +43 1 80 185 – 0
Ελλάδα
Sanofi-Aventis Μονοπρόσωπη AEBE Τηλ: +30 210 900 16 00
Polska
Sanofi Sp. z o.o.
Tel.: +48 22 280 00 00
España
sanofi-aventis, S.A.. Tel: +34 93 485 94 00
Portugal
Sanofi - Produtos Farmacêuticos, Lda
Tel: +351 21 35 89 400
France
Sanofi Winthrop IndustrieTél: 0 800 222 555
Appel depuis l’étranger : +33 1 57 63 23 23
Hrvatska
Swixx Biopharma d.o.o. Tel: +385 1 2078 500
Ireland
sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00
România
Sanofi Romania SRL
Tel: +40 (0) 21 317 31 36
Slovenija
Swixx Biopharma d.o.o. Tel: +386 1 235 51 00
Ísland
Vistor hf.
Sími: +354 535 7000
Slovenská republika Swixx Biopharma s.r.o. Tel: +421 2 208 33 600
Italia
Sanofi S.r.l.
Tel: 800 13 12 12 (domande di tipo tecnico)
800 536389 (altre domande)
Suomi/Finland
Sanofi Oy
Puh/Tel: +358 (0) 201 200 300
Κύπρος
C.A. Papaellinas Ltd. Τηλ: +357 22 741741
Sverige
Sanofi AB
Tel: +46 (0)8 634 50 00
Latvija
Swixx Biopharma SIA Tel: +371 6 616 47 50
United Kingdom (Northern Ireland) sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +44 (0) 800 035 2525
Lietuva
Swixx Biopharma UAB Tel: +370 5 236 91 40
Fecha de la última revisión de este prospecto: Otras fuentes de información
La información detallada de este medicamento está disponible en la página web de la Agencia Europea
del Medicamento: http://www.ema.europa.eu/
HIPERGLUCEMIA E HIPOGLUCEMIA
Lleve siempre consigo algo de azúcar (al menos 20 gramos) Lleve consigo alguna información que indique que es diabético
HIPERGLUCEMIA (niveles altos de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no se haya inyectado suficiente insulina.
¿Por qué le ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, nerviosismo), o sufre
una lesión, una operación, infección o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 30").
Síntomas de aviso de la hiperglucemia
La sed, un aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y
cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o
incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué debe hacer si sufre una hiperglucemia?
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en la orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave debe ser tratada siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (niveles bajos de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué le ocurre la hipoglucemia?Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 30").
También es más probable que se produzca hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo, del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos de síntomas que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa:
sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes que aparezcan los síntomas de bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos de síntomas que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo (parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, sensación de desamparo, convulsiones, pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia ("síntomas de aviso") pueden cambiar, atenuarse o faltar por completo si
- es una persona anciana, ha padecido diabetes durante mucho tiempo o sufre cierto tipo de enfermedad
nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- ha cambiado recientemente de una insulina animal a una insulina humana como Insuman,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 30").
En este caso, puede sufrir una hipoglucemia grave (e incluso perder el conocimiento) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si es necesario, la realización con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder
reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si sufre una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: Los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como las bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después, coma algo que aumente su nivel de azúcar en sangre a largo plazo (como ppan o pasta). Su médico o enfermera deben haber comentado este tema antes con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indíquele lo siguiente a sus familiares, amigos o personas cercanas:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón (un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
Prospecto: información para el usuario
Insuman Comb 30 100 UI/ml suspensión inyectable en un cartucho
Insulina humana
Lea todo el prospecto detenidamente antes de empezar a usar el medicamento, porque contiene información importante para usted.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero.
- Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas, aunque tengan los mismos síntomas de enfermedad que usted, ya que puede perjudicarles.
- Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se
trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
Contenido del prospecto:
1. Qué es Insuman Comb 30 y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Insuman Comb 30
3. Cómo usar Insuman Comb 30
4. Posibles efectos adversos
5. Conservación de Insuman Comb 30
6. Contenido del envase e información adicional
1. Qué es Insuman Comb 30 y para qué se utiliza
Insuman Comb 30 contiene insulina humana como principio activo que se obtiene por un proceso de biotecnología, y es idéntica a la insulina del organismo humano.
Insuman Comb 30 es una preparación de insulina con una acción de inicio gradual y de larga duración. Insuman Comb 30 se utiliza para reducir los niveles elevados de azúcar en sangre de los pacientes que
padecen diabetes mellitus y necesitan tratamiento con insulina. Diabetes mellitus es una enfermedad en la
que su organismo no produce insulina suficiente para controlar el nivel de azúcar en sangre.
2. Qué necesita saber antes de empezar a usar Insuman Comb 30
No use Insuman Comb 30
Si es alérgico a la insulina o a cualquiera de los demás componentes de este medicamento (incluidos en la sección 6).
Advertencias y precauciones
Insuman Comb 30 en cartuchos sólo está indicado para inyectarse justo debajo de la piel con una pluma reutilizable (ver también sección 3). Consulte con su médico si necesita inyectarse la insulina por otro
método.
Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Insuman Comb 30
Siga estrictamente las instrucciones sobre la posología, control (pruebas de sangre y orina), dieta y actividad física (trabajo físico y ejercicio) que ha establecido con su médico.
Consulte a su médico si es alérgico a este medicamento o a las insulinas humanas.
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón o si es anciano, consulte a su médico, ya que podría necesitar una dosis más baja de insulina.
Cambios en la piel en el punto de inyección
Se debe rotar el punto de inyección para evitar cambios en la piel, como bultos bajo la piel. La insulina puede no funcionar muy bien si se inyecta en una zona abultada (ver Cómo usar Insuman Comb 30). Póngase en contacto con su médico si actualmente está inyectándose en una zona abultada, antes de comenzar a inyectarse en una zona distinta. Su médico puede indicarle que compruebe sus niveles de azúcar en sangre más de cerca, y que ajuste la insulina o la dosis de sus otras medicaciones antidiabéticas.
Viajes
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre:
- la disponibilidad de insulina en el país al que va a viajar,
- reservas de insulina, agujas, etc.,
- el almacenamiento correcto de la insulina durante el viaje,
- el horario de las comidas y de la administración de insulina durante el viaje,
- los posibles efectos del traslado a zonas con diferencias horarias,
- los posibles nuevos riesgos para la salud en los países que va a visitar,
. qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo.
Enfermedades y lesiones
El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones:
- Si está enfermo o sufre una lesión grave, puede aumentar su nivel de azúcar en sangre
(hiperglucemia).
- Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia).
En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico.
Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema).
Otros medicamentos e Insuman Comb 30
Algunos medicamentos producen cambios en los niveles de azúcar en sangre (un descenso, un aumento o ambos, dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo.
Informe a su médico o farmacéutico si está utilizando, ha utilizado recientemente o podría tener que utilizar cualquier otro medicamento.
Pregunte a su médico antes de usar un medicamento, si éste puede afectar a su nivel de azúcar en sangre y
qué medidas debe adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre
(hipoglucemia) se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o el aumento de la presión arterial),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizados para reducir los niveles de lípidos en sangre),
- los inhibidores de la monoaminoxidasa (MAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre moderada),
- los antibióticos del grupo de las sulfamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre
(hiperglucemia) se incluyen:
- los corticosteroides (como la “cortisona", utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizado para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizada para tratar la tuberculosis),
- los estrógenos y progestágenos (como en la píldora anticonceptiva utilizada para el control de la natalidad),
- los derivados de la fenotiacina (utilizados para tratar las enfermedades psiquiátricas),
- la somatotropina (hormona de crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina utilizada para tratar el asma),
- las hormonas tiroideas (utilizadas para tratar el mal funcionamiento de la glándula tiroidea),
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticas atípicos (como clozapina, olanzapina).
Su nivel de azúcar en sangre puede subir o bien bajar si usa:
- betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar las enfermedades psiquiátricas).
La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia.
Si no está seguro de si está usando alguna de estas medicinas, pregunte a su médico o farmacéutico.
Insuman Comb 30 con alcohol
Sus niveles de azúcar en sangre pueden subir o bajar si consume alcohol.
Embarazo y lactancia
Si está embarazada o en periodo de lactancia, o cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su régimen de administración de insulina puede requerir cambios durante el embarazo y tras el parto. Un control especialmente cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé. Sin embargo, no existe ninguna experiencia del uso de Insuman Comb 30 en mujeres embarazadas.
Si está en el período de lactancia, puede necesitar un ajuste en la dosis de insulina y en su dieta.
Conducción y uso de máquinas
Su capacidad de concentración o de reacción puede verse reducida si:
- tiene hipoglucemia (niveles bajos de azúcar en sangre)
- tiene hiperglucemia (niveles altos de azúcar en sangre)
- tiene problemas de visión.
Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para o para otros (como conducir un vehículo o utilizarmáquinas). Debe pedir a su médico que le aconseje sobre la capacidad para conducir si:
- tiene frecuentes episodios de hipoglucemia,
- han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia.
Información importante sobre algunos de los componentes de Insuman Comb 30
Este medicamento contiene menos de 23 mg de sodio por dosis; esto es, esencialmente ”exento de sodio”.
3. Cómo usar Insuman Comb 30
Dosis
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico o farmacéutico. En caso de duda, consulte de nuevo a su médico o farmacéutico.
En función de su estilo de vida y los resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento con insulina, su médico:
- determinará la dosis de Insuman Comb 30 que necesitará cada día,
- le indicará cuándo debe analizar su nivel de azúcar en sangre, y si necesita llevar a cabo análisis de orina,
- le indicará cuándo puede necesitar inyectarse una dosis más alta o más baja de Insuman Comb 30.
Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre y para evitar que suba o baje demasiado. Ver el recuadro que aparece al final de este prospecto para más información.
Frecuencia de administración
Insuman Comb 30 se inyecta bajo la piel 30 a 45 minutos antes de la comida.
Forma de administración
Insuman Comb 30 es un líquido (suspensión) para inyección bajo la piel. NO se inyecte Insuman Comb 30 en una vena (vaso sanguíneo).
Su médico le mostrará en qué área de la piel debe inyectarse Insuman Comb 30. Con cada inyección, debe cambiar el lugar de la punción dentro del área concreta de piel que esté usando.
No lo use en bombas de insulina o en otras bombas de infusión. Existen preparados especiales de insulina para usar en estos dispositivos
Cómo manejar los cartuchos
Insuman Comb 30 en cartuchos sólo está indicado para inyectarse justo debajo de la piel con una pluma reutilizable. Consulte con su médico si necesita inyectarse la insulina por otro método.
Para asegurar que obtiene la dosis exacta, los cartuchos de Insuman Comb 30 deben utilizarse únicamente
con las siguientes plumas:
- JuniorSTAR que libera dosis en pasos de 0,5 unidades
- ClikSTAR, Tactipen, Autopen 24, AllStar o AllStar PRO que liberan dosis en pasos de 1 unidad
En su país, puede que solamente estén comercializadas algunas de estas plumas.
La pluma debe utilizarse tal y como se recomienda en la información facilitada por el fabricante del dispositivo. Las instrucciones del fabricante para el uso de la pluma deben seguirse cuidadosamente al cargar el cartucho, insertar la aguja para inyección y administrar la inyección de insulina.
Mantenga el cartucho a temperatura ambiente durante 1 a 2 horas antes de insertarlo en la pluma. Mezclar bien la insulina y comprobar que está bien mezclada antes de insertarla en la pluma. Después, debe volver a mezclarse bien la insulina, inmediatamente antes de cada inyección.
La mejor manera de mezclar es balancear suavemente el cartucho o la pluma (con el cartucho dentro) de un lado a otro, al menos 10 veces. Para facilitar la mezcla, el cartucho contiene 3 bolitas metálicas.
Después de la mezcla, la suspensión debe tener un aspecto blanco lechoso uniforme. No debe usarse si sigue transparente o, por ejemplo, existen grumos, copos, floculación o agrupaciones similares en la suspensión o a los lados o en el fondo del cartucho. En tal caso, debe utilizarse otro cartucho con una suspensión uniforme después de la mezcla.
Siempre se utilizará un cartucho nuevo si observa que el control de su azúcar en sangre está empeorando de forma inesperada. Esto se produce porque la insulina puede haber perdido parte de su eficacia. Si cree que puede tener algún problema con su insulina, haga que la compruebe su médico o su farmacéutico.
Precauciones especiales antes de la inyección
Antes de la inyección, elimine todas las burbujas de aire (ver instrucciones de uso de la pluma). Asegúrese de que la insulina no se contamina con alcohol u otros desinfectantes, ni con otras sustancias.
- No rellene ni reutilice los cartuchos vacíos.
- No añada ninguna otra insulina al cartucho.
- No mezcle la insulina con ningún otro medicamento.
¿Problemas con la pluma?
Consulte las instrucciones de uso del fabricante para la pluma
Si su pluma de insulina está dañada, o no funciona correctamente (debido a problemas mecánicos)
debe desecharse y utilizar una pluma de insulina nueva.
Si usa más Insuman Comb 30 del que debiera
- Si se ha inyectado demasiado Insuman Comb 30, su nivel de azúcar en sangre puede llegar a ser muy bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para
prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más
información sobre el tratamiento de la hipoglucemia, ver el recuadro que aparece al final de este prospecto.
Si olvidó usar Insuman Comb 30
- Si ha olvidado una dosis de Insuman Comb 30 o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre
frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, ver el recuadro que
aparece al final de este prospecto.
- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Insuman Comb 30
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis
(aumento del ácido en la sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Insuman Comb 30 sin consultar con un médico, él le dirá lo que debe
hacer.
Si tiene cualquier otra duda sobre el uso de estemedicamento, pregunte a su médico, farmacéutico o enfermero.
Confusiones de insulina
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre
Insuman Comb 30 y otras insulinas.
4. Posibles efectos adversos
Al igual que todos los medicamentos, este medicamento puede producir efectos adversos, aunque no todas las personas los sufran.
Efectos adversos más graves
Efectos adversos notificados con poca frecuencia (pueden afectar hasta 1 de cada 100 personas)
Reacciones alérgicas graves con presión sanguínea baja (shock)
Efectos adversos notificados con una frecuencia no conocida (la frecuencia no puede estimarse a partir de los datos disponibles)
El efecto adverso más frecuente es la hipoglucemia (niveles bajos de azúcar en sangre). Una hipoglucemia grave puede provocar daños en el cerebro y puede poner en peligro su vida. Para más información sobre los efectos adversos debidos a niveles bajos o altos de azúcar en sangre, ver el recuadro que aparece al final de este prospecto.
Pueden aparecer reacciones alérgicas graves a la insulina que podrían poner su vida en peligro.
Estas reacciones a la insulina o a los excipientes pueden provocar reacciones cutáneas a gran escala (erupción cutánea y picor por todo el cuerpo), hinchazón grave de la piel o de las mucosas (edema angioneurótico), dificultad para respirar, un descenso de la tensión arterial con
aceleración del latido cardiaco y sudoración.
Otros efectos adversos
Efectos adversos notificados con frecuencia (pueden afectar hasta 1 de cada 10 personas)
Edema
El tratamiento con insulina puede provocar una retención temporal de agua en el organismo con hinchazón de las pantorrillas y los tobillos
Reacciones en el lugar de inyección
Efectos adversos notificados con poca frecuencia
Urticaria en el lugar de inyección (erupción cutánea con picor)
Otros efectos adversos notificados con una frecuencia no conocida
Retención de sodio
Reacciones oculares
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede alterar su visión de forma temporal. Si padece retinopatía proliferativa (una enfermedad de los ojos
relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de la visión.
Cambios en la piel en el punto de inyección.
Si se inyecta insulina con demasiada frecuencia en el mismo lugar, el tejido graso se puede encoger
(lipoatrofia) o hacerse más grueso (lipohipertrofia). Los bultos bajo la piel también pueden producirse por la acumulación de una proteína denominada amiloide (amiloidosis cutánea). La insulina puede no funcionar muy bien si se inyecta en una zona abultada. Cambie el punto de inyección para ayudar a evitar estos cambios en la piel.
Reacciones de la piel y alérgicas
Pueden aparecer reacciones alérgicas moderadas en el lugar de inyección (como enrojecimiento, dolor especialmente intenso al inyectar, prurito, urticaria, hinchazón o inflamación). Estas reacciones también
pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones leves a las insulinas se resuelven habitualmente en unos días o en pocas semanas.
Anticuerpos frente a insulina
El tratamiento con insulina puede hacer que el organismo produzca anticuerpos frente a la insulina
(sustancias que actúan contra la insulina). Sin embargo, ésto requerirá modificar su dosis de insulina sólo en raras ocasiones.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos
directamente a través del sistema nacional de notificación incluido en el Anexo V.
Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
5. Conservación de Insuman Comb 30
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilizar este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta del cartucho después de “CAD”. La fecha de caducidad es el último día del mes que se indica.
Cartuchos sin abrir
Conservar en nevera (entre 2°C y 8°C). No congelar. No colocar Insuman Comb 30 cerca del compartimento del congelador o junto a un acumulador de frío. Conservar el cartucho en el embalaje
exterior para protegerlo de la luz.
Cartuchos en uso
Los cartuchos en uso (en la pluma de insulina) o transportados como repuesto, se pueden conservar durante un máximo de 4 semanas en el embalaje exterior a una temperatura no superior a 25ºC y
protegidos del calor directo (por ejemplo al lado de una unidad de calor) o de la luz directa (luz solar
directa o al lado de una lámpara) El cartucho en uso no debe conservar en nevera. No utilizar después de este periodo de tiempo.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que no necesita. De esta forma ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional
Composición de Insuman Comb 30
- El principio activo es insulina humana. Un ml de Insuman Comb 30 contiene 100 UI (Unidades
Internacionales) del principio activo insulina humana. El 30% de la insulina está disuelta en agua; el
70% restante se presenta en forma de pequeños cristales de insulina protamina.
- Los demás componentes son: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógenofosfato de sodio dihidrato, glicerol, hidróxido de sodio (ver sección 2 sobre “Información
importante sobre algunos de los componentes de Insuman Comb 30"), ácido clorhídrico (para ajuste
de pH) y agua para preparaciones inyectables.
Aspecto del producto y tamaño del envase
Después de la mezcla, Insuman Comb 30 es un líquido lechoso y uniforme (suspensión inyectable), sin grumos, partículas o floculización visible.
Insuman Comb 30 se presenta en cartuchos que contienen 3 ml de suspensión (300 UI). Se presenta en envases de 3, 4, 5, 6, 9 y 10 cartuchos de 3 ml. Puede que solamente estén comercializados algunos tamaños de envases.
Titular de la autorización de comercialización y responsable de la fabricación
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main
Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
België/Belgique/Belgien
Sanofi Belgium
Tél/Tel : +32 (0)2 710 54 00
Luxembourg/Luxemburg
Sanofi Belgium
Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien)
България
Swixx Biopharma EOOD Тел.: +359 (0)2 4942 480
Magyarország
SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050
Česká republika
Sanofi s.r.o.
Tel: +420 233 086 111
Malta
Sanofi S.r.l.
Tel: +39 02 39394275
Danmark
Sanofi A/S
Tlf: +45 45 16 70 00
Nederland
Sanofi B.V.
Tel: +31 20 245 4000
Deutschland
Sanofi-Aventis Deutschland GmbH Tel: 0800 52 52 010
Tel. Aus dem Ausland: +49 69 305 21 131
Norge
sanofi-aventis Norge AS Tlf: +47 67 10 71 00
Eesti
Swixx Biopharma OÜ Tel: +372 640 10 30
Österreich
sanofi-aventis GmbH Tel: +43 1 80 185 – 0
Ελλάδα
Sanofi-Aventis Μονοπρόσωπη AEBE Τηλ: +30 210 900 16 00
Polska
Sanofi Sp. z o.o.
Tel.: +48 22 280 00 00
España
sanofi-aventis, S.A. Tel: +34 93 485 94 00
Portugal
Sanofi - Produtos Farmacêuticos, Lda
Tel: +351 21 35 89 400
France
Sanofi Winthrop IndustrieTél: 0 800 222 555
Appel depuis l’étranger : +33 1 57 63 23 23
Hrvatska
Swixx Biopharma d.o.o. Tel: +385 1 2078 500
România
Sanofi Romania SRL
Tel: +40 (0) 21 317 31 36
Ireland
sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00
Slovenija
Swixx Biopharma d.o.o. Tel: +386 1 235 51 00
Ísland
Vistor hf.
Sími: +354 535 7000
Slovenská republika Swixx Biopharma s.r.o. Tel: +421 2 208 33 600
Italia
Sanofi S.r.l.
Tel: 800 13 12 12 (domande di tipo tecnico)
800 536389 (altre domande)
Suomi/Finland
Sanofi Oy
Puh/Tel: +358 (0) 201 200 300
Κύπρος
C.A. Papaellinas Ltd. Τηλ: +357 22 741741
Sverige
Sanofi AB
Tel: +46 (0)8 634 50 00
Latvija
Swixx Biopharma SIA Tel: +371 6 616 47 50
United Kingdom (Northern Ireland) sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +44 (0) 800 035 2525
Lietuva
Swixx Biopharma UAB Tel: +370 5 236 91 40
Fecha de la última revisión de este prospecto:
Otras fuentes de información
La información detallada de este medicamento está disponible en la página web de la Agencia Europea del Medicamento: http://www.ema.europa.eu/
HIPERGLUCEMIA E HIPOGLUCEMIA
Lleve siempre consigo algo de azúcar (al menos 20 gramos) Lleve consigo alguna información que indique que es diabético
HIPERGLUCEMIA (niveles altos de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no se haya inyectado suficiente insulina.
¿Por qué le ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, nerviosismo), o sufre
una lesión, una operación, infección o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 30").
Síntomas de aviso de la hiperglucemia
La sed, un aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o
incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué debe hacer si sufre una hiperglucemia?
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en la orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave debe ser tratada siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (niveles bajos de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué le ocurre la hipoglucemia?
Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 30").
También es más probable que se produzca hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo, del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos de síntomas que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa:
sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes que aparezcan los síntomas de bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos de síntomas que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo (parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, sensación de desamparo, convulsiones, pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia ("síntomas de aviso") pueden cambiar, atenuarse o faltar por completo si
- es una persona anciana, ha padecido diabetes durante mucho tiempo o sufre cierto tipo de enfermedad nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla
gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- ha cambiado recientemente de una insulina animal a una insulina humana como Insuman,- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman Comb
30").
En este caso, puede sufrir una hipoglucemia grave (e incluso perder el conocimiento) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si es necesario, la realización con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si sufre una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: Los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como las bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después, coma algo que aumente su nivel de azúcar en sangre a largo plazo (como ppan o pasta). Su médico o enfermera deben haber comentado este tema antes con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indíquele lo siguiente a sus familiares, amigos o personas cercanas:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón
(un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
Prospecto: información para el usuario
Insuman Comb 30 SoloStar 100 UI/ml suspensión inyectable en pluma precargada
Insulina humana
Lea detenidamente todo el prospecto, incluyendo las Instrucciones de Uso para Insuman Comb 30
SoloStar, pluma precargada, antes de empezar a usar el medicamento, porque contiene información importante para usted.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero.
- Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas, aunque tengan los mismos síntomas de enfermedad que usted, ya que puede perjudicarles.
- Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
Contenido del prospecto:
1. Qué es Insuman Comb 30 y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Insuman Comb 30
3. Cómo usar Insuman Comb 30
4. Posibles efectos adversos
5. Conservación de Insuman Comb 30
6. Contenido del envase e información adicional
1. Qué es Insuman Comb 30 y para qué se utiliza
Insuman Comb 30 contiene insulina humana como principio activo que se obtiene por un proceso de biotecnología, y es idéntica a la insulina del organismo humano.
Insuman Comb 30 es una preparación de insulina con una acción de inicio gradual y de larga duración. La insulina está presente en forma de pequeños cristales de insulina protamina. Se presenta en cartuchos sellados en un inyector de pluma desechable, SoloStar.
Insuman Comb 30 se utiliza para reducir los niveles elevados de azúcar en sangre de los pacientes que padecen diabetes mellitus y necesitan tratamiento con insulina. Diabetes mellitus es una enfermedad en la que su organismo no produce insulina suficiente para controlar el nivel de azúcar en sangre.
2. Qué necesita saber antes de empezar a usar Insuman Comb 30
No use Insuman Comb 30
Si es alérgico a insulina humana o a cualquiera de los demás componentes de este medicamento
(incluidos en la sección 6)
Advertencias y precauciones
Insuman Comb 30 en pluma precargada sólo está indicado para inyectarse justo debajo de la piel (ver también sección 3). Consulte con su médico si necesita inyectarse la insulina por otro método.
Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Insuman Comb 30
Siga estrictamente las instrucciones sobre la posología, control (pruebas de sangre y orina), dieta y actividad física (trabajo físico y ejercicio) y técnica de inyección que ha establecido con su médico.
Consulte a su médico si es alérgico a este medicamento o a las insulinas humanas.
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón o si es anciano, consulte a su médico, ya que podría necesitar una dosis más baja de insulina.
Cambios en la piel en el punto de inyección
Se debe rotar el punto de inyección para evitar cambios en la piel, como bultos bajo la piel. La insulina puede no funcionar muy bien si se inyecta en una zona abultada (ver Cómo usar Insuman Comb 30). Póngase en contacto con su médico si actualmente está inyectándose en una zona abultada, antes de comenzar a inyectarse en una zona distinta. Su médico puede indicarle que compruebe sus niveles de azúcar en sangre más de cerca, y que ajuste la insulina o la dosis de sus otras medicaciones antidiabéticas.
Viajes
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre:
- la disponibilidad de insulina en el país al que va a viajar,
- reservas de insulina, agujas, etc.,
- el almacenamiento correcto de la insulina durante el viaje,
- el horario de las comidas y de la administración de insulina durante el viaje,
- los posibles efectos del traslado a zonas con diferencias horarias,
- los posibles nuevos riesgos para la salud en los países que va a visitar,
- qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo.
Enfermedades y lesiones
El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones:
- Si está enfermo o sufre una lesión grave, puede aumentar su nivel de azúcar en sangre
(hiperglucemia).
- Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia).
En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico.
Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema).
Otros medicamentos e Insuman Comb 30
Algunos medicamentos producen una modificación de los niveles de azúcar en sangre (un descenso, un aumento o ambos, dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo.
Informe a su médico o farmacéutico si está utilizando, ha utilizado recientemente o podría tener que utilizar cualquier otro medicamento.
Pregunte a su médico antes de usar un medicamento, si éste puede afectar a su nivel de azúcar en sangre y qué medidas debe adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre
(hipoglucemia) se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o el aumento de la presión arterial),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizados para reducir los niveles de lípidos en sangre),
- los inhibidores de la monoaminoxidasa (IMAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre moderada),
- los antibióticos del grupo de las sulfamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre
(hiperglucemia) se incluyen:
- los corticosteroides (como la “cortisona", utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizada para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizada para tratar la tuberculosis),
- los estrógenos y progestágenos (como en la píldora anticonceptiva utilizada para el control de la natalidad),
- los derivados de la fenotiacina (utilizados para tratar las enfermedades psiquiátricas),
- la somatotropina (hormona del crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina utilizada para tratar el asma),
- las hormonas tiroideas (utilizadas para tratar el mal funcionamiento de la glándula tiroidea),
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticas atípicos (como clozapina, olanzapina).
Su nivel de azúcar en sangre puede subir o bien bajar si usa:
- los betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar las enfermedades psiquiátricas).
La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia.
Si no está seguro de si está usando alguna de estas medicinas, pregunte a su médico o farmacéutico.
Insuman Comb 30 con alcohol
Sus niveles de azúcar en sangre pueden subir o bajar si consume alcohol.
Embarazo y lactancia
Si está embarazada o en periodo de lactancia, o cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su régimen de administración de insulina puede requerir cambios durante el embarazo y tras el parto. Un control especialmente cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé. Sin embargo, no existe ninguna experiencia del uso de Insuman Comb 30 en mujeres embarazadas.
Si está en el período de lactancia, puede necesitar un ajuste en la dosis de insulina y en su dieta.
Conducción y uso de máquinas
Su capacidad de concentración o de reacción puede verse reducida si:
- tiene hipoglucemia (niveles bajos de azúcar en sangre)
- tiene hiperglucemia (niveles altos de azúcar en sangre)
- tiene problemas de visión.
Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para o para otros (como conducir un vehículo o utilizar máquinas). Debe pedir a su médico que le
aconseje sobre la capacidad para conducir si:
- tiene frecuentes episodios de hipoglucemia,
- han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia
Información importante sobre algunos de los componentes de Insuman Comb 30
Este medicamento contiene menos de 23 mg de sodio por dosis; esto es, esencialmente ”exento de sodio”.
3. Cómo usar Insuman Comb 30
Dosis
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico o farmacéutico. En caso de duda, consulte de nuevo a su médico o farmacéutico.
En función de su estilo de vida y los resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento con insulina, su médico:
- determinará la dosis de Insuman Comb 30 que necesitará cada día,
- le indicará cuándo debe analizar su nivel de azúcar en sangre, y si necesita llevar a cabo análisis de orina,
- le indicará cuándo puede necesitar inyectarse una dosis más alta o más baja de Insuman Comb 30.
Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre y para evitar que suba o baje
demasiado. Ver el recuadro que aparece al final de este prospecto para más información.
Frecuencia de administración
Insuman Comb 30 se inyecta bajo la piel 30 a 45 minutos antes de la comida.
Forma de administración
Insuman Comb 30 es un líquido (suspensión) para inyección bajo la piel. NO se inyecte Insuman Comb 30 en una vena (vaso sanguíneo).
SoloStar libera dosis de insulina desde 1 hasta 80 unidades en pasos de 1 unidad. Cada pluma contiene varias dosis.
Su médico le mostrará en qué área de la piel debe usted inyectarse su insulina. Con cada inyección, debe cambiar el lugar de la punción dentro del área concreta de la piel que esté usando.
Cómo manejar SoloStar
SoloStar es una pluma precargada desechable que contiene insulina humana. Insuman Comb 30 en pluma precargada sólo está indicado para inyectarse justo debajo de la piel. Consulte con su médico si necesita inyectarse la insulina por otro método.
Lea cuidadosamente las “Instrucciones de Uso de Insuman SoloStar” incluidas en este prospecto. Usted debe utilizar la pluma tal y como se describe en estas Instrucciones de Uso.
Antes de cada utilización debe insertar una aguja nueva. Sólo utilice las agujas que han sido autorizadas para usar con SoloStar.
Antes de cada inyección debe realizar una prueba de seguridad.
Mezclar bien la insulina y comprobar que está bien mezclada antes de insertarla en la pluma. Después, debe volver a mezclarse bien la insulina, inmediatamente antes de cada inyección.
La mejor manera de mezclar es balancear suavemente la pluma de un lado a otro, al menos 10 veces. Para facilitar la mezcla el cartucho contiene 3 bolitas metálicas.
Después de la mezcla, la suspensión debe tener un aspecto blanco lechoso uniforme. No debe usarse si sigue transparente o, por ejemplo, existen grumos, copos, floculación o agrupaciones similares en la suspensión o a los lados o en el fondo del cartucho. En tal caso, debe utilizarse otro cartucho con una suspensión uniforme después de la mezcla.
Utilice siempre una pluma nueva si nota que su control de azúcar en sangre empeora de manera inexplicable. Si usted piensa que podría tener un problema con SoloStar, consulte con sumédico, farmacéutico o enfermero.
Para prevenir la posible transmisión de enfermedades, cada pluma debe ser utilizada exclusivamente por un sólo paciente.
Precauciones especiales antes de la inyección
Asegúrese de que la insulina no se contamina con alcohol u otros desinfectantes, ni con otras sustancias. No mezcle la insulina con ningún otro medicamento. Insuman Comb 30 SoloStar pluma precargada, no
está diseñada para permitir la mezcla de ninguna otra insulina en el cartucho.
Las plumas vacías no deben rellenarse y se deben desechar de forma segura.
Si su SoloStar está dañada, o no funciona correctamente (debido a fallos mecánicos), debe desecharse y utilizar una SoloStar nueva.
Si usa más Insuman Comb 30 del que debiera
- Si se ha inyectado demasiado Insuman Comb 30, su nivel de azúcar en sangre puede llegar a ser muy bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más información sobre el tratamiento de la hipoglucemia, ver el recuadro que aparece al final de este prospecto.
Si olvidó usar Insuman Comb 30
- Si ha olvidado una dosis de Insuman Comb 30 o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, ver el recuadro que aparece al final de este prospecto.
- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Insuman Comb 30
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis (aumento del ácido en la sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Insuman Comb 30 sin consultar con un médico, él le dirá lo que debe hacer.
Si tiene cualquier otra duda sobre el uso de este producto, pregunte a su médico, farmacéutico o enfermero.
Confusiones de insulina
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre
Insuman Comb 30 y otras insulinas.
4. Posibles efectos adversos
Al igual que todos los medicamentos, este medicamento puede producir efectos adversos, aunque no todas las personas los sufran.
Efectos adversos más graves
Efectos adversos notificados con poca frecuencia (pueden afectar hasta 1 de cada 100 personas)
Reacciones alérgicas graves con presión sanguínea baja (shock)
Efectos adversos notificados con una frecuencia no conocida (la frecuencia no puede estimarse a partir de los datos disponibles)
El efecto adverso más frecuente es la hipoglucemia (niveles bajos de azúcar en sangre). Una hipoglucemia grave puede provocar daños en el cerebro y puede poner en peligro su vida. Para más información sobre los efectos adversos debidos a niveles bajos o altos de azúcar en sangre, ver el recuadro que aparece al final de este prospecto.
Pueden aparecer reacciones alérgicas graves a la insulina que podrían poner su vida en peligro.
Estas reacciones a la insulina o a los excipientes pueden provocar reacciones cutáneas a gran escala (erupción cutánea y picor por todo el cuerpo), hinchazón grave de la piel o de las mucosas
(edema angioneurótico), dificultad para respirar, un descenso de la tensión arterial con
aceleración del latido cardiaco y sudoración.
Otros efectos adversos
Efectos adversos notificados con frecuencia (pueden afectar hasta 1 de cada 10 personas)
Edema
El tratamiento con insulina puede provocar una retención temporal de agua en el organismo con hinchazón de las pantorrillas y los tobillos
Reacciones en el lugar de inyección
Efectos adversos notificados con poca frecuencia
Urticaria en el lugar de inyección (erupción cutánea con picor)
Otros efectos adversos notificados con una frecuencia no conocida
Retención de sodio
Reacciones oculares
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede alterar su visión de forma temporal. Si padece retinopatía proliferativa (una enfermedad de los ojos relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de
la visión.
Cambios en la piel en el punto de inyección.
Si se inyecta insulina con demasiada frecuencia en el mismo lugar, el tejido graso se puede encoger
(lipoatrofia) o hacerse más grueso (lipohipertrofia). Los bultos bajo la piel también pueden producirse por la acumulación de una proteína denominada amiloide (amiloidosis cutánea). La insulina puede no funcionar muy bien si se inyecta en una zona abultada. Cambie el punto de inyección para ayudar a evitar estos cambios en la piel.
Reacciones de la piel y alérgicas
Pueden aparecer reacciones alérgicas moderadas en el lugar de inyección (como enrojecimiento, dolor especialmente intenso al inyectar, prurito, urticaria, hinchazón o inflamación). Estas reacciones también
pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones leves a las insulinas se resuelven habitualmente en unos días o en pocas semanas.
Anticuerpos frente a insulina
El tratamiento con insulina puede hacer que el organismo produzca anticuerpos frente a la insulina
(sustancias que actúan contra la insulina). Sin embargo, ésto requerirá modificar su dosis de insulina sólo en raras ocasiones.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos
directamente a través del sistema nacional de notificación incluido en el Anexo V.
Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
5. Conservación de Insuman Comb 30
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilizar este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta de la pluma después de “CAD”. La fecha de caducidad es el último día del mes que se indica.
Plumas sin utilizar
Conservar en nevera (entre 2°C y 8°C). No congelar. No colocar la pluma precargada cerca del compartimento del congelador o junto a un acumulador de frío.
Conservar la pluma precargada en el embalaje exterior para protegerla de la luz.
Plumas en uso
Las plumas precargadas en uso o transportadas como repuesto, se pueden conservar durante un máximo de 4 semanas en el embalaje exterior a una temperatura no superior a 25ºC y protegidas del calor directo (por ejemplo al lado de una unidad de calor) o de la luz directa (luz solar directa o al lado de una lámpara) La pluma en uso no debe conservarse en nevera. No utilizar después de este periodo de tiempo.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que no necesita. De esta forma ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional
Composición de Insuman Comb 30
- El principio activo es insulina humana. Un ml de Insuman Comb 30 contiene 100 UI (Unidades
Internacionales) del principio activo insulina humana. El 30% de la insulina está disuelta en agua; el
70% restante se presenta en forma de pequeños cristales de insulina protamina.
- Los demás componentes son: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógenofosfato de sodio dihidrato, glicerol, hidróxido de sodio (ver sección 2 sobre “Información
importante sobre algunos de los componentes de Insuman Comb 30"), ácido clorhídrico (para ajuste
de pH) y agua para preparaciones inyectables.
Aspecto del producto y tamaño del envase
Después de la mezcla, Insuman Comb 30 es un líquido lechoso y uniforme (suspensión inyectable), sin grumos, partículas o floculización visible.
Insuman Comb 30 se presenta en plumas precargadas, SoloStar, que contienen 3 ml de suspensión (300
UI). Se presenta en envases de 3, 4, 5, 6, 9 y 10 plumas de 3 ml. Puede que solamente estén comercializados algunos tamaños de envases.
Titular de la autorización de comercialización y responsable de la fabricación
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main
Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
België/Belgique/Belgien
Sanofi Belgium
Tél/Tel : +32 (0)2 710 54 00
Luxembourg/Luxemburg
Sanofi Belgium
Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien)
България
Swixx Biopharma EOOD Тел.: +359 (0)2 4942 480
Magyarország
SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050
Česká republika
Sanofi s.r.o.
Tel: +420 233 086 111
Malta
Sanofi S.r.l.
Tel: +39 02 39394275
Danmark
Sanofi A/S
Tlf: +45 45 16 70 00
Nederland
Sanofi B.V.
Tel: +31 20 245 4000
Deutschland
Sanofi-Aventis Deutschland GmbH Tel: 0800 52 52 010
Tel. Aus dem Ausland: +49 69 305 21 131
Norge
sanofi-aventis Norge AS Tlf: +47 67 10 71 00
Eesti
Swixx Biopharma OÜ Tel: +372 640 10 30
Österreich
sanofi-aventis GmbH Tel: +43 1 80 185 – 0
Ελλάδα
Sanofi-Aventis Μονοπρόσωπη AEBE Τηλ: +30 210 900 16 00
Polska
Sanofi Sp. z o.o.
Tel.: +48 22 280 00 00
España
sanofi-aventis, S.A. Tel: +34 93 485 94 00
Portugal
Sanofi - Produtos Farmacêuticos, Lda
Tel: +351 21 35 89 400
France
Sanofi Winthrop IndustrieTél: 0 800 222 555
Appel depuis l’étranger : +33 1 57 63 23 23
Hrvatska
Swixx Biopharma d.o.o. Tel: +385 1 2078 500
Ireland
sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00
România
Sanofi Romania SRL
Tel: +40 (0) 21 317 31 36
Slovenija
Swixx Biopharma d.o.o. Tel: +386 1 235 51 00
Ísland
Vistor hf.
Sími: +354 535 7000
Slovenská republika Swixx Biopharma s.r.o. Tel: +421 2 208 33 600
Italia
Sanofi S.r.l.
Tel: 800 13 12 12 (domande di tipo tecnico)
800 536389 (altre domande)
Suomi/Finland
Sanofi Oy
Puh/Tel: +358 (0) 201 200 300
Κύπρος
C.A. Papaellinas Ltd. Τηλ: +357 22 741741
Sverige
Sanofi AB
Tel: +46 (0)8 634 50 00
Latvija
Swixx Biopharma SIA Tel: +371 6 616 47 50
United Kingdom (Northern Ireland) sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +44 (0) 800 035 2525
Lietuva
Swixx Biopharma UAB Tel: +370 5 236 91 40
Fecha de la última revisión de este prospecto: Otras fuentes de información
La información detallada de este medicamento está disponible en la página web de la Agencia Europea
del Medicamento: http://www.ema.europa.eu/
HIPERGLUCEMIA E HIPOGLUCEMIA
Lleve siempre consigo algo de azúcar (al menos 20 gramos) Lleve consigo alguna información que indique que es diabético
HIPERGLUCEMIA (niveles altos de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no se haya inyectado suficiente insulina.
¿Por qué le ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, nerviosismo), o sufre
una lesión, una operación, infección o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 30").
Síntomas de aviso de la hiperglucemia
La sed, un aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o
incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué debe hacer si sufre una hiperglucemia?
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en la orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave debe ser tratada siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (niveles bajos de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué le ocurre la hipoglucemia?
Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes
artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 30").
También es más probable que se produzca hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo, del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos de síntomas que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa: sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes que aparezcan los síntomas de bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos de síntomas que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento
agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo
(parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, sensación de desamparo, convulsiones, pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia ("síntomas de aviso") pueden cambiar, atenuarse o faltar por completo si
- es una persona anciana, ha padecido diabetes durante mucho tiempo o sufre cierto tipo de enfermedad nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla
gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- ha cambiado recientemente de una insulina animal a una insulina humana como Insuman,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 30").
En este caso, puede sufrir una hipoglucemia grave (e incluso perder el conocimiento) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si es necesario, la realización con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a usted o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si sufre una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: Los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como las bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después, coma algo que aumente su nivel de azúcar en sangre a largo plazo (como pan o pasta). Su médico o enfermera deben haber comentado este tema antes con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indíquele lo siguiente a sus familiares, amigos o personas cercanas:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón
(un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
Insuman Comb 30 SoloStar suspensión inyectable en pluma precargada. Instrucciones de Uso
SoloStar es una pluma precargada para inyectar insulina. Su médico ha decidido que SoloStar es apropiado para usted, basándose en su habilidad para manejar SoloStar. Antes de usar SoloStar, hable con su médico, farmacéutico o enfermero sobre la técnica de inyección adecuada.
Lea estas instrucciones detenidamente antes de usar su SoloStar. Si usted no está capacitado para usar SoloStar o seguir completamente las instrucciones por sí solo, debe usar SoloStar sólo si cuenta con la ayuda de una persona que pueda seguir las instrucciones por completo. Sostenga la pluma tal como se muestra en este prospecto. Para asegurarse de que lee la dosis de forma correcta, sostenga la pluma horizontalmente, con la aguja a la izquierda y el selector de dosis a la derecha, tal como se muestra en la figura a continuación.
Siga estrictamente estas instrucciones cada vez que utiliza SoloStar, para asegurarse de que obtiene una dosis exacta. Si no sigue completamente estas instrucciones, podría administrarse demasiada insulina o demasiado poca, lo que podría afectar a su nivel de glucosa en sangre.
Usted puede fijar dosis desde 1 hasta 80 unidades en pasos de 1 unidad. Cada pluma contiene varias dosis.
Guarde este prospecto para futuras consultas.
Si usted tiene preguntas sobre SoloStar o su diabetes, pregunte a su médico, farmacéutico o enfermero o contacte con el representante local del Titular de la Autorización de Comercialización que aparece al principio de este prospecto.
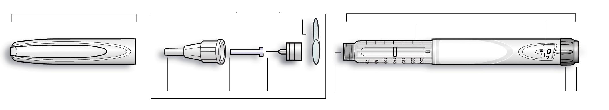
Capuchón de la pluma Aguja de la pluma (no incluida) Cuerpo de la pluma
Sello protector
Depósito de insulina
Ventana de la dosis
Protector externo de la aguja
Protector interno de la aguja
Aguja Sello de goma
Selector de la dosis Botón de inyección
Diagrama esquemático de la pluma
Información importante para la utilización de SoloStar:
Inserte siempre una aguja nueva antes de cada uso. Utilice sólo agujas compatibles para utilizar con
SoloStar.
No seleccione una dosis y/o apriete el botón de inyección sin una aguja insertada.
Antes de cada inyección, realice siempre la prueba de seguridad (ver Paso 3).
Esta pluma es únicamente para su uso. No lo comparta con nadie más.
Si su inyección la realiza otra persona, se debe tener especial precaución para evitar accidentes con la aguja y la transmisión de infecciones.
Nunca utilice SoloStar si está estropeado o si no está seguro de que funciona correctamente.
Disponga siempre de un SoloStar de reserva, por si su SoloStar se pierde o estropea.
Paso 1. Comprobación de la insulina
A. Compruebe la etiqueta de su SoloStar para asegurarse de que contiene la insulina correcta.
Insuman SoloStar es blanco con un botón de inyección en color. El color del botón de inyección varía según la formulación de Insuman utilizada. Las figuras a continuación son únicamente
ilustrativas.
B. Retire el capuchón de la pluma.
C. Compruebe el aspecto de su insulina:
Si está utilizando una suspensión de insulina (Insuman Basal o mezclas de Insuman), gire la pluma hacia arriba y hacia abajo al menos 10 veces para resuspender la insulina. El giro de la pluma debe hacerse suavemente, para evitar la formación de espuma en el cartucho.
Después de la mezcla, compruebe el aspecto de su insulina. Las suspensiones de insulina deben tener un aspecto blanco lechoso y uniforme
Paso 2. Colocación de la aguja
Utilice siempre una aguja nueva y estéril para cada inyección. Esto ayuda a prevenir contaminaciones y posibles bloqueos de la aguja.
Antes de utilizar la aguja, lea detenidamente las “Instrucciones de Uso” que vienen con las agujas. Atención: Las agujas que se muestran son únicamente ilustrativas.
A. Retire el sello protector de la nueva aguja.
B. Alinee la aguja con la pluma, y manténgala recta mientras la inserta (enrósquela o empújela dependiendo del tipo de aguja).
Si la aguja no se mantiene recta mientras se inserta, el sello de goma puede romperse y dar lugar a pérdidas o a la rotura de la aguja.
Paso 3. Prueba de seguridad
Antes de cada inyección realice siempre la prueba de seguridad. Esta garantiza que usted recibe la dosis exacta ya que:
se asegura que la pluma y la aguja funcionan perfectamente
se eliminan las burbujas de aire
A. Seleccione una dosis de 2 unidades girando el selector de la dosis.
B. Retire el protector exterior de la aguja y guárdelo para retirar la aguja utilizada después de cada inyección. Retire el protector interior de la aguja y deséchelo.
Guardar Desechar
C. Sujete la pluma con la aguja apuntando hacia arriba.
D. Golpee ligeramente el depósito de insulina para que las burbujas de aire suban hacia la aguja.
E. Presione el botón de inyección completamente. Compruebe que la insulina aparece en el extremo de la aguja.
Es posible que tenga que realizar la prueba de seguridad varias veces hasta que aparezca insulina.
Si no sale insulina, compruebe las burbujas de aire y repita la prueba de seguridad dos veces más hasta eliminarlas.
Si aún así no sale insulina, la aguja podría estar bloqueada. Cambie de aguja e inténtelo de nuevo.
Si no sale insulina después de cambiar la aguja, su SoloStar podría estar estropeado. No use este
SoloStar.
Paso 4. Selección de la dosis
Puede seleccionar la dosis en pasos de 1 unidad, desde un mínimo de 1 unidad hasta un máximo de 80 unidades. Si usted necesita una dosis superior a 80 unidades, deberá administrarse dos o más inyecciones.
A. Compruebe que en la ventana de la dosis aparece “0” después de la prueba de seguridad.
B. Seleccione su dosis (en el siguiente ejemplo, la dosis seleccionada es de 30 unidades). Si usted gira demasiado el selector de la dosis, puede volver hacia atrás.
No presione el botón de inyección mientras gira, ya que la insulina podría salir.
No podrá girar el selector de la dosis si el número de unidades supera las que quedan en la pluma.
No fuerce el selector de la dosis. En este caso, usted puede inyectarse lo que queda en la pluma y completar su dosis con un nuevo SoloStar o utilizar un SoloStar nuevo para la dosis completa.
Paso 5. Inyección de la dosis
A. Utilice el método de inyección que le enseñó su médico, farmacéutico o enfermero. B. Inserte la aguja en la piel.

C. Libere la dosis presionando el botón de inyección por completo. El número que aparece en la ventana de la dosis volverá a “0” cuando se inyecte.
10 seg
D. Mantenga el botón de inyección presionado por completo. Lentamente cuente hasta 10 antes de retirar la aguja de la piel. Esto garantiza que se libera la dosis completa.
El émbolo de la pluma se mueve con cada dosis. El émbolo alcanzará el final del cartucho cuando se hayan utilizado un total de 300 unidades de insulina.
Paso 6. Retirada y eliminación de la aguja
Después de cada inyección retire siempre la aguja y conserve SoloStar sin la aguja. Esto ayuda a prevenir:
Contaminaciones y/o infecciones.
Entrada de aire en el depósito de insulina y pérdida de insulina, que puede dar lugar a una dosis inexacta.
A. Coloque el protector exterior de la aguja en la aguja, y utilícelo para desenroscar la aguja de la pluma. Para reducir el riesgo de accidentes con la aguja, no coloque nunca el protector interior de nuevo.
Si su inyección la realiza otra persona, o si usted va a poner una inyección a otra persona, debe tener especial precaución cuando elimine y deseche la aguja. Siga las instrucciones de seguridad recomendadas para eliminar y desechar la aguja (p. ej. contacte con su médico, farmacéutico o enfermero), para reducir el riesgo de accidentes y la transmisión de enfermedades infecciosas.
B. Deseche la aguja con seguridad.
C. Coloque el capuchón de la pluma siempre después de cada inyección y guarde la pluma hasta su próxima inyección.
Instrucciones de Conservación
Revise la parte de atrás de este prospecto para seguir las instrucciones de cómo conservar SoloStar.
Si SoloStar está conservado en frío, debe sacarse de 1 a 2 horas antes de la inyección para dejar que se atempere. La inyección de insulina fría es más dolorosa.
SoloStar debe desecharse tal y como indiquen sus autoridades locales.
Mantenimiento
Proteja SoloStar del polvo y la suciedad.
Puede limpiar la parte exterior de su SoloStar con un paño húmedo. No ponga en remojo, lave o lubrique la pluma, ya que podría dañarla.
SoloStar está diseñado para funcionar con precisión y seguridad. Debe manipularse con cuidado. Evite situaciones en las que SoloStar pudiera estropearse. Si le preocupa que su SoloStar pueda estar estropeado, utilice uno nuevo.
Prospecto: información para el usuario
Insuman Comb 50 100 UI/ml suspensión inyectable en un vial
Insulina humana
Lea todo el prospecto detenidamente antes de empezar a usar el medicamento, porque contiene información importante para usted.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero.
- Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas, aunque tengan los mismos síntomas de enfermedad que usted, ya que puede perjudicarles.
- Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se
trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
Contenido del prospecto:
1. Qué es Insuman Comb 50 y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Insuman Comb 50
3. Cómo usar Insuman Comb 50
4. Posibles efectos adversos
5. Conservación de Insuman Comb 50
6. Contenido del envase e información adicional
1. Qué es Insuman Comb 50 y para qué se utiliza
Insuman Comb 50 contiene insulina humana como principio activo que se obtiene por un proceso de biotecnología, y es idéntica a la insulina del organismo humano.
Insuman Comb 50 es una preparación de insulina con una acción de inicio rápida y duración moderamente larga.
Insuman Comb 50 se utiliza para reducir los niveles elevados de azúcar en sangre de los pacientes que padecen diabetes mellitus y necesitan tratamiento con insulina. Diabetes mellitus es una enfermedad en la que su organismo no produce insulina suficiente para controlar el nivel de azúcar en sangre.
2. Qué necesita saber antes de empezar a usar Insuman Comb 50
No use Insuman Comb 50
Si es alérgico a la insulina o a cualquiera de los demás componentes de este medicamento (incluidos en la sección 6).
Advertencias y precauciones
Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Insuman Comb 50
Siga estrictamente las instrucciones sobre la posología, control (pruebas de sangre y orina), dieta y actividad física (trabajo físico y ejercicio) que ha establecido con su médico.
Consulte a su médico si es alérgico a este medicamento o a las insulinas humanas.
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón o si es anciano, consulte a su médico, ya que podría necesitar una dosis más baja de insulina.
Cambios en la piel en el punto de inyección
Se debe rotar el punto de inyección para evitar cambios en la piel, como bultos bajo la piel. La insulina puede no funcionar muy bien si se inyecta en una zona abultada (ver Cómo usar Insuman Comb 50). Póngase en contacto con su médico si actualmente está inyectándose en una zona abultada, antes de comenzar a inyectarse en una zona distinta. Su médico puede indicarle que compruebe sus niveles de azúcar en sangre más de cerca, y que ajuste la insulina o la dosis de sus otras medicaciones antidiabéticas.
Viajes
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre:
- la disponibilidad de insulina en el país al que va a viajar,
- reservas de insulina, jeringas, etc.,
- el almacenamiento correcto de la insulina durante el viaje,
- el horario de las comidas y de la administración de insulina durante el viaje,
- los posibles efectos del traslado a zonas con diferencias horarias,
- los posibles nuevos riesgos para la salud en los países que va a visitar,
- qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo.
Enfermedades y lesiones
El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones:
- Si está enfermo o sufre una lesión grave, puede aumentar su nivel de azúcar en sangre
(hiperglucemia).
- Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia).
En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico.
Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema).
Otros medicamentos e Insuman Comb 50
Algunos medicamentos producen cambios en los niveles de azúcar en sangre (un descenso, un aumento o ambos, dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo.
Informe a su médico o farmacéutico si está utilizando, ha utilizado recientemente o podría tener que utilizar cualquier otro medicamento.
Pregunte a su médico antes de usar un medicamento, si éste puede afectar a su nivel de azúcar en sangre y qué medidas debe adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre
(hipoglucemia) se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o el aumento de la presión arterial),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizados para reducir los niveles de lípidos en sangre),
- los inhibidores de la monoaminoxidasa (MAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre moderada),
- los antibióticos del grupo de las sulfamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre
(hiperglucemia) se incluyen:
- los corticosteroides (como la “cortisona", utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizado para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizada para tratar la tuberculosis),
- los estrógenos y progestágenos (como en la píldora anticonceptiva utilizada para el control de la natalidad),
- los derivados de la fenotiacina (utilizados para tratar las enfermedades psiquiátricas),
- la somatotropina (hormona de crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina utilizada para tratar el asma),
- las hormonas tiroideas (utilizadas para tratar el mal funcionamiento de la glándula tiroidea),
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticas atípicos (como clozapina, olanzapina).
Su nivel de azúcar en sangre puede subir o bien bajar si usa:
- betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar las enfermedades psiquiátricas).
La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia.
Si no está seguro de si está usando alguna de estas medicinas, pregunte a su médico o farmacéutico.
Insuman Comb 50 con alcohol
Sus niveles de azúcar en sangre pueden subir o bajar si consume alcohol.
Embarazo y lactancia
Si está embarazada o en periodo de lactancia, o cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su régimen de administración de insulina puede requerir cambios durante el embarazo y tras el parto. Un control especialmente cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé. Sin embargo, no existe ninguna experiencia del uso de Insuman Comb 50 en mujeres embarazadas.
Si está en el período de lactancia, puede necesitar un ajuste en la dosis de insulina y en su dieta.
Conducción y uso de máquinas
Su capacidad de concentración o de reacción puede verse reducida si:
- tiene hipoglucemia (niveles bajos de azúcar en sangre)
- tiene hiperglucemia (niveles altos de azúcar en sangre)
- tiene problemas de visión.
Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para o para otros (como conducir un vehículo o utilizar máquinas). Debe pedir a su médico que le aconseje sobre la capacidad para conducir si:
- tiene frecuentes episodios de hipoglucemia,
- han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia.
Información importante sobre algunos de los componentes de Insuman Comb 50
Este medicamento contiene menos de 23 mg de sodio por dosis; esto es, esencialmente ”exento de sodio”.
3. Cómo usar Insuman Comb 50
Dosis
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico o farmacéutico. En caso de duda, consulte de nuevo a su médico o farmacéutico.
En función de su estilo de vida y los resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento con insulina, su médico:
- determinará la dosis de Insuman Comb 50 que necesitará cada día,
- le indicará cuándo debe analizar su nivel de azúcar en sangre, y si necesita llevar a cabo análisis de orina,
- le indicará cuándo puede necesitar inyectarse una dosis más alta o más baja de Insuman Comb 50.
Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre y para evitar que suba o baje demasiado. Ver el recuadro que aparece al final de este prospecto para más información.
Frecuencia de administración
Insuman Comb 50 se inyecta bajo la piel 20 a 30 minutos antes de la comida.
Forma de administración
Insuman Comb 50 es un líquido (suspensión) para inyección bajo la piel. NO se inyecte Insuman Comb 50 en una vena (vaso sanguíneo).
Su médico le mostrará en qué área de la piel debe inyectarse Insuman Comb 50. Con cada inyección, debe cambiar el lugar de la punción dentro del área concreta de piel que esté usando.
No lo use en bombas de insulina o en otras bombas de infusión. Existen preparados especiales de insulina para usar en estos dispositivos
Cómo manejar los viales
Insuman Comb 50 contiene 100 UI de insulina por ml. Sólo se deben usar jeringas para inyección diseñadas para esta concentración de insulina (100 UI por ml). Las jeringas para inyección no deben contener otros medicamentos o restos de ellos (por ejemplo, restos de heparina).
Antes de extraer la primera dosis de insulina, debe quitar la tapa extraíble de seguridad del vial. Inmediatamente antes de cada inyección mezcle bien la insulina. La mejor manera de hacerlo es hacer
girar el vial inclinado entre las palmas de las manos. No agite con fuerza el vial, porque se podría formar
espuma. La espuma puede dificultar la medición de la dosis correcta.
Después de la mezcla, la suspensión debe tener un aspecto blanco lechoso uniforme. No debe usarse si sigue transparente o, por ejemplo, existen grumos, copos, floculación o agrupaciones similares en la suspensión o a los lados o en el fondo del vial. En tal caso, debe utilizarse otro vial con una suspensión uniforme después de la mezcla.
Siempre se utilizará un vial nuevo si observa que el control de su azúcar en sangre está empeorando de forma inesperada. Esto se produce porque la insulina puede haber perdido parte de su eficacia. Si cree que puede tener algún problema con su insulina, haga que la compruebe su médico o su farmacéutico.
Precauciones especiales antes de la inyección
Antes de la inyección, elimine todas las burbujas de aire. Asegúrese de que la insulina no se contamina con alcohol u otros desinfectantes, ni con otras sustancias. No mezcle la insulina con ningún otro medicamento, excepto con las preparaciones de insulina humana como se detalla a continuación.
Insuman Comb 50 puede mezclarse con todas las preparaciones de insulina humana, EXCEPTO las diseñadas especialmente para bombas de insulina. Del mismo modo, TAMPOCO debe mezclarse con insulinas de origen animal o análogos de insulina.
Su médico le dirá si tiene que mezclar preparaciones de insulinas humanas. Si necesita inyectar una mezcla, ponga Insuman Comb 50 en la jeringa para inyección antes de poner la otra insulina. Inyecte en cuanto las haya mezclado. No mezcle insulinas de diferentes concentraciones (por ejemplo, 100 UI/ml y
40 UI/ml).
Si usa más Insuman Comb 50 del que debiera
- Si se ha inyectado demasiado Insuman Comb 50, su nivel de azúcar en sangre puede llegar a ser muy bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para
prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más
información sobre el tratamiento de la hipoglucemia, ver el recuadro que aparece al final de este prospecto.
Si olvidó usar Insuman Comb 50
- Si ha olvidado una dosis de Insuman Comb 50 o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre
frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, ver el recuadro que aparece al final de este prospecto.
- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Insuman Comb 50
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis (aumento del ácido en la sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Insuman Comb 50 sin consultar con un médico, él le dirá lo que debe hacer.
Si tiene cualquier otra duda sobre el uso de este medicamento, pregunte a su médico, farmacéutico o enfermero.
Confusiones de insulina
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre
Insuman Comb 50 y otras insulinas.
4. Posibles efectos adversos
Al igual que todos los medicamentos, este medicamento puede producir efectos adversos, aunque no todas las personas los sufran.
Efectos adversos más graves
Efectos adversos notificados con poca frecuencia (pueden afectar hasta 1 de cada 100 personas)
Reacciones alérgicas graves con presión sanguínea baja (shock)
Efectos adversos notificados con una frecuencia no conocida (la frecuencia no puede estimarse a partir de los datos disponibles)
El efecto adverso más frecuente es la hipoglucemia (niveles bajos de azúcar en sangre). Una hipoglucemia grave puede provocar daños en el cerebro y puede poner en peligro su vida. Para más información sobre los efectos adversos debidos a niveles bajos o altos de azúcar en sangre, ver el recuadro que aparece al final de este prospecto.
Pueden aparecer reacciones alérgicas graves a la insulina que podrían poner su vida en peligro.
Estas reacciones a la insulina o a los excipientes pueden provocar reacciones cutáneas a gran escala (erupción cutánea y picor por todo el cuerpo), hinchazón grave de la piel o de las mucosas (edema angioneurótico), dificultad para respirar, un descenso de la tensión arterial con
aceleración del latido cardiaco y sudoración.
Otros efectos adversos
Efectos adversos notificados con frecuencia (pueden afectar hasta 1 de cada 10 personas)
Edema
El tratamiento con insulina puede provocar una retención temporal de agua en el organismo con hinchazón de las pantorrillas y los tobillos
Reacciones en el lugar de inyección
Efectos adversos notificadoss con poca frecuencia
Urticaria en el lugar de inyección (erupción cutánea con picor)
Otros efectos adversos notificados con una frecuencia no conocida
Retención de sodio
Reacciones oculares
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede alterar su visión de forma temporal. Si padece retinopatía proliferativa (una enfermedad de los ojos
relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de la visión.
Cambios en la piel en el punto de inyección.
Si se inyecta insulina con demasiada frecuencia en el mismo lugar, el tejido graso se puede encoger
(lipoatrofia) o hacerse más grueso (lipohipertrofia). Los bultos bajo la piel también pueden producirse por la acumulación de una proteína denominada amiloide (amiloidosis cutánea). La insulina puede no funcionar muy bien si se inyecta en una zona abultada. Cambie el punto de inyección para ayudar a evitar estos cambios en la piel.
Reacciones de la piel y alérgicas
Pueden aparecer reacciones alérgicas moderadas en el lugar de inyección (como enrojecimiento, dolor especialmente intenso al inyectar, prurito, urticaria, hinchazón o inflamación). Estas reacciones también
pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones leves a las insulinas
se resuelven habitualmente en unos días o en pocas semanas.
Anticuerpos frente a insulina
El tratamiento con insulina puede hacer que el organismo produzca anticuerpos frente a la insulina
(sustancias que actúan contra la insulina). Sin embargo, ésto requerirá modificar su dosis de insulina sólo en raras ocasiones.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos
directamente a través del sistema nacional de notificación incluido en el Anexo V.
Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
5. Conservación de Insuman Comb 50
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilizar este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta del vial después de “CAD”. La fecha de caducidad es el último día del mes que se indica.
Viales sin abrir
Conservar en nevera (entre 2°C y 8°C). No congelar. No colocar Insuman Comb 50 cerca del compartimento del congelador o junto a un acumulador de frío. Conservar el vial en el embalaje exterior
para protegerlo de la luz.
Viales abiertos
Una vez en uso, el vial puede conservarse durante un máximo de 4 semanas en el embalaje exterior a una temperatura no superior a 25ºC y protegido del calor directo (por ejemplo al lado de una unidad de calor)
o de la luz directa (luz solar directa o al lado de una lámpara). No utilizar el vial después de este periodo
de tiempo. Se recomienda anotar en la etiqueta la fecha de la primera utilización del vial.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que no necesita. De esta forma ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional
Composición de Insuman Comb 50
- El principio activo es insulina humana. Un ml de Insuman Comb 50 contiene 100 UI (Unidades
Internacionales) del principio activo insulina humana. El 50% de la insulina está disuelta en agua; el
50% restante se presenta en forma de pequeños cristales de insulina protamina.
- Los demás componentes son: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógenofosfato de sodio dihidrato, glicerol, hidróxido de sodio (ver sección 2 sobre “Información
importante sobre algunos de los componentes de Insuman Comb 50"), ácido clorhídrico (para ajuste de pH) y agua para preparaciones inyectables.
Aspecto del producto y tamaño del envase
Después de la mezcla, Insuman Comb 50 es un líquido lechoso y uniforme (suspensión inyectable), sin grumos, partículas o floculización visible.
Insuman Comb 50 se presenta en viales que contienen 5 ml de suspensión (500 UI). Se presenta en envases de 1 y 5 viales de 5 ml. Puede que solamente estén comercializados algunos tamaños de envases.
Titular de la autorización de comercialización y responsable de la fabricación
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main
Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
België/Belgique/Belgien
Sanofi Belgium
Tél/Tel : +32 (0)2 710 54 00
Luxembourg/Luxemburg
Sanofi Belgium
Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien)
България
Swixx Biopharma EOOD Тел.: +359 (0)2 4942 480
Magyarország
SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050
Česká republika
Sanofi s.r.o.
Tel: +420 233 086 111
Malta
Sanofi S.r.l.
Tel: +39 02 39394275
Danmark
Sanofi A/S
Tlf: +45 45 16 70 00
Nederland
Sanofi B.V.
Tel: +31 20 245 4000
Deutschland
Sanofi-Aventis Deutschland GmbH Tel: 0800 52 52 010
Tel. Aus dem Ausland: +49 69 305 21 131
Norge
sanofi-aventis Norge AS Tlf: +47 67 10 71 00
Eesti
Swixx Biopharma OÜ Tel: +372 640 10 30
Österreich
sanofi-aventis GmbH Tel: +43 1 80 185 – 0
Ελλάδα
Sanofi-Aventis Μονοπρόσωπη AEBE Τηλ: +30 210 900 16 00
Polska
Sanofi Sp. z o.o.
Tel.: +48 22 280 00 00
España
sanofi-aventis, S.A. Tel: +34 93 485 94 00
Portugal
Sanofi - Produtos Farmacêuticos, Lda
Tel: +351 21 35 89 400
France
Sanofi Winthrop Industrie
Tél: 0 800 222 555
Appel depuis l’étranger : +33 1 57 63 23 23
Hrvatska
Swixx Biopharma d.o.o. Tel: +385 1 2078 500
Ireland
sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00
România
Sanofi Romania SRL
Tel: +40 (0) 21 317 31 36
Slovenija
Swixx Biopharma d.o.o. Tel: +386 1 235 51 00
Ísland
Vistor hf.
Sími: +354 535 7000
Slovenská republika Swixx Biopharma s.r.o. Tel: +421 2 208 33 600
Italia
Sanofi S.r.l.
Tel: 800 13 12 12 (domande di tipo tecnico)
800 536389 (altre domande)
Suomi/Finland
Sanofi Oy
Puh/Tel: +358 (0) 201 200 300
Κύπρος
C.A. Papaellinas Ltd. Τηλ: +357 22 741741
Sverige
Sanofi AB
Tel: +46 (0)8 634 50 00
Latvija
Swixx Biopharma SIA Tel: +371 6 616 47 50
United Kingdom (Northern Ireland) sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +44 (0) 800 035 2525
Lietuva
Swixx Biopharma UAB Tel: +370 5 236 91 40
Fecha de la última revisión de este prospecto:
Otras fuentes de información
La información detallada de este medicamento está disponible en la página web de la Agencia Europea del Medicamento: http://www.ema.europa.eu/
HIPERGLUCEMIA E HIPOGLUCEMIA
Lleve siempre consigo algo de azúcar (al menos 20 gramos) Lleve consigo alguna información que indique que es diabético
HIPERGLUCEMIA (niveles altos de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no se haya inyectado suficiente insulina.
¿Por qué le ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, nerviosismo), o sufre
una lesión, una operación, infección o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 50").
Síntomas de aviso de la hiperglucemia
La sed, un aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y
cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o
incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué debe hacer si sufre una hiperglucemia?
estos síntomas arriba descritos.La hiperglucemia o la cetoacidosis grave debe ser tratada siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (niveles bajos de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su
vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué le ocurre la hipoglucemia?
Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 50").
También es más probable que se produzca hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo, del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos de síntomas que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa:
sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes que aparezcan los síntomas de bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos de síntomas que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo (parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, sensación de desamparo, convulsiones, pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia ("síntomas de aviso") pueden cambiar, atenuarse o faltar por completo si
- es una persona anciana, ha padecido diabetes durante mucho tiempo o sufre cierto tipo de enfermedad
nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- ha cambiado recientemente de una insulina animal a una insulina humana como Insuman,- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman Comb
50").
En este caso, puede sufrir una hipoglucemia grave (e incluso perder el conocimiento) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si es necesario, la realización con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder
reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si sufre una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: Los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como las bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después, coma algo que aumente su nivel de azúcar en sangre a largo plazo (como ppan o pasta). Su médico o enfermera deben haber comentado este tema antes con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indíquele lo siguiente a sus familiares, amigos o personas cercanas:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón (un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
Prospecto: información para el usuario
Insuman Comb 50 40 UI/ml suspensión inyectable en un vial
Insulina humana
Lea todo el prospecto detenidamente antes de empezar a usar el medicamento, porque contiene información importante para usted.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero.
- Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas, aunque tengan los mismos síntomas de enfermedad que usted, ya que puede perjudicarles.
- Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se
trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
Contenido del prospecto:
1. Qué es Insuman Comb 50 y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Insuman Comb 50
3. Cómo usar Insuman Comb 50
4. Posibles efectos adversos
5. Conservación de Insuman Comb 50
6. Contenido del envase e información adicional
1. Qué es Insuman Comb 50 y para qué se utiliza
Insuman Comb 50 contiene insulina humana como principio activo que se obtiene por un proceso de biotecnología, y es idéntica a la insulina del organismo humano.
Insuman Comb 50 es una preparación de insulina con una acción de inicio rápida y duración moderamente larga.
Insuman Comb 50 se utiliza para reducir los niveles elevados de azúcar en sangre de los pacientes que padecen diabetes mellitus y necesitan tratamiento con insulina. Diabetes mellitus es una enfermedad en la que su organismo no produce insulina suficiente para controlar el nivel de azúcar en sangre.
2. Qué necesita saber antes de empezar a usar Insuman Comb 50
No use Insuman Comb 50
Si es alérgico a la insulina o a cualquiera de los demás componentes de este medicamento (incluidos en la sección 6).
Advertencias y precauciones
Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Insuman Comb 50
Siga estrictamente las instrucciones sobre la posología, control (pruebas de sangre y orina), dieta y actividad física (trabajo físico y ejercicio) que ha establecido con su médico.
Consulte a su médico si es alérgico a este medicamento o a las insulinas humanas.
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón o si es anciano, consulte a su médico, ya que podría necesitar una dosis más baja de insulina.
Cambios en la piel en el punto de inyección
Se debe rotar el punto de inyección para evitar cambios en la piel, como bultos bajo la piel. La insulina puede no funcionar muy bien si se inyecta en una zona abultada (ver Cómo usar Insuman Comb 50). Póngase en contacto con su médico si actualmente está inyectándose en una zona abultada, antes de comenzar a inyectarse en una zona distinta. Su médico puede indicarle que compruebe sus niveles de azúcar en sangre más de cerca, y que ajuste la insulina o la dosis de sus otras medicaciones antidiabéticas.
Viajes
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre:
- la disponibilidad de insulina en el país al que va a viajar,
- reservas de insulina, jeringas, etc.,
- el almacenamiento correcto de la insulina durante el viaje,
- el horario de las comidas y de la administración de insulina durante el viaje,
- los posibles efectos del traslado a zonas con diferencias horarias,
- los posibles nuevos riesgos para la salud en los países que va a visitar,
- qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo.
Enfermedades y lesiones
El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones:
- Si está enfermo o sufre una lesión grave, puede aumentar su nivel de azúcar en sangre
(hiperglucemia).
- Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia).
En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico.
Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema).
Otros medicamentos e Insuman Comb 50
Algunos medicamentos producen cambios en los niveles de azúcar en sangre (un descenso, un aumento o ambos, dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo.
Informe a su médico o farmacéutico si está utilizando, ha utilizado recientemente o podría tener que utilizar cualquier otro medicamento.
Pregunte a su médico antes de usar un medicamento, si éste puede afectar a su nivel de azúcar en sangre y qué medidas debe adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre
(hipoglucemia) se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o el aumento de la presión arterial),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizados para reducir los niveles de lípidos en sangre),
- los inhibidores de la monoaminoxidasa (MAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre moderada),
- los antibióticos del grupo de las sulfamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre
(hiperglucemia) se incluyen:
- los corticosteroides (como la “cortisona", utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizado para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizada para tratar la tuberculosis),
- los estrógenos y progestágenos (como en la píldora anticonceptiva utilizada para el control de la natalidad),
- los derivados de la fenotiacina (utilizados para tratar las enfermedades psiquiátricas),
- la somatotropina (hormona de crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina utilizada para tratar el asma),
- las hormonas tiroideas (utilizadas para tratar el mal funcionamiento de la glándula tiroidea),
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticas atípicos (como clozapina, olanzapina).
Su nivel de azúcar en sangre puede subir o bien bajar si usa:
- betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar las enfermedades psiquiátricas).
La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia.
Si no está seguro de si está usando alguna de estas medicinas, pregunte a su médico o farmacéutico.
Insuman Comb 50 con alcohol
Sus niveles de azúcar en sangre pueden subir o bajar si consume alcohol.
Embarazo y lactancia
Si está embarazada o en periodo de lactancia, o cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su régimen de administración de insulina puede requerir cambios durante el embarazo y tras el parto. Un control especialmente cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé. Sin embargo, no existe ninguna experiencia del uso de Insuman Comb 50 en mujeres embarazadas.
Si está en el período de lactancia, puede necesitar un ajuste en la dosis de insulina y en su dieta.
Conducción y uso de máquinas
Su capacidad de concentración o de reacción puede verse reducida si:
- tiene hipoglucemia (niveles bajos de azúcar en sangre)
- tiene hiperglucemia (niveles altos de azúcar en sangre)
- tiene problemas de visión.
Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para o para otros (como conducir un vehículo o utilizar máquinas). Debe pedir a su médico que le aconseje sobre la capacidad para conducir si:
- tiene frecuentes episodios de hipoglucemia,
- han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia.
Información importante sobre algunos de los componentes de Insuman Comb 50
Este medicamento contiene menos de 23 mg de sodio por dosis; esto es, esencialmente ”exento de sodio”.
3. Cómo usar Insuman Comb 50
Dosis
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico o farmacéutico. En caso de duda, consulte de nuevo a su médico o farmacéutico.
En función de su estilo de vida y los resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento con insulina, su médico:
- determinará la dosis de Insuman Comb 50 que necesitará cada día,
- le indicará cuándo debe analizar su nivel de azúcar en sangre, y si necesita llevar a cabo análisis de orina,
- le indicará cuándo puede necesitar inyectarse una dosis más alta o más baja de Insuman Comb 50.
Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre y para evitar que suba o baje demasiado. Ver el recuadro que aparece al final de este prospecto para más información.
Frecuencia de administración
Insuman Comb 50 se inyecta bajo la piel 30 a 45 minutos antes de la comida.
Forma de administración
Insuman Comb 50 es un líquido (suspensión) para inyección bajo la piel. NO se inyecte Insuman Comb 50 en una vena (vaso sanguíneo).
Su médico le mostrará en qué área de la piel debe inyectarse Insuman Comb 50. Con cada inyección, debe cambiar el lugar de la punción dentro del área concreta de piel que esté usando.
No lo use en bombas de insulina o en otras bombas de infusión. Existen preparados especiales de insulina para usar en estos dispositivos
Cómo manejar los viales
Insuman Comb 50 contiene 40 UI de insulina por ml. Sólo se deben usar jeringas para inyección diseñadas para esta concentración de insulina (40 UI por ml). Las jeringas para inyección no deben contener otros medicamentos o restos de ellos (por ejemplo, restos de heparina).
Antes de extraer la primera dosis de insulina, debe quitar la tapa extraíble de seguridad del vial. Inmediatamente antes de cada inyección mezcle bien la insulina. La mejor manera de hacerlo es hacer
girar el vial inclinado entre las palmas de las manos. No agite con fuerza el vial, porque se podría formar
espuma. La espuma puede dificultar la medición de la dosis correcta.
Después de la mezcla, la suspensión debe tener un aspecto blanco lechoso uniforme. No debe usarse si sigue transparente o, por ejemplo, existen grumos, copos, floculación o agrupaciones similares en la suspensión o a los lados o en el fondo del vial. En tal caso, debe utilizarse otro vial con una suspensión uniforme después de la mezcla.
También se utilizará un vial nuevo si observa que el control de su azúcar en sangre está empeorando de forma inesperada. Esto se produce porque la insulina puede haber perdido parte de su eficacia. Si cree que puede tener algún problema con su insulina, haga que la compruebe su médico o su farmacéutico.
Precauciones especiales antes de la inyección
Antes de la inyección, elimine todas las burbujas de aire. Asegúrese de que la insulina no se contamina con alcohol u otros desinfectantes, ni con otras sustancias. No mezcle la insulina con ningún otro medicamento, excepto con las preparaciones de insulina humana como se detalla a continuación.
Insuman Comb 50 puede mezclarse con todas las preparaciones de insulina humana , EXCEPTO las diseñadas especialmente para bombas de insulina. Del mismo modo, TAMPOCO debe mezclarse con insulinas de origen animal o análogos de insulina.
Su médico le dirá si tiene que mezclar preparaciones de insulinas humanas. Si necesita inyectar una mezcla, ponga Insuman Comb 50 en la jeringa para inyección antes de poner la otra insulina. Inyecte en cuanto las haya mezclado. No mezcle insulinas de diferentes concentraciones (por ejemplo, 100 UI/ml y
40 UI/ml).
Si usa más Insuman Comb 50 del que debiera
- Si se ha inyectado demasiado Insuman Comb 50, su nivel de azúcar en sangre puede llegar a ser muy bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para
prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más
información sobre el tratamiento de la hipoglucemia, ver el recuadro que aparece al final de este prospecto.
Si olvidó usar Insuman Comb 50
- Si ha olvidado una dosis de insulina o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre
frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, ver el recuadro que aparece al final de este prospecto.
- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Insuman Comb 50
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis (aumento del ácido en la sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Insuman Comb 50 sin consultar con un médico, él le dirá lo que debe hacer.
Si tiene cualquier otra duda sobre el uso de este medicamento, pregunte a su médico, farmacéutico o enfermero.
Confusiones de insulina
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre
Insuman Comb 50 y otras insulinas.
4. Posibles efectos adversos
Al igual que todos los medicamentos, este medicamento puede producir efectos adversos, aunque no todas las personas los sufran.
Efectos adversos más graves
Efectos adversos notificados con poca frecuencia (pueden afectar hasta 1 de cada 100 personas)
Reacciones alérgicas graves con presión sanguínea baja (shock)
Efectos adversos notificados con una frecuencia no conocida (la frecuencia no puede estimarse a partir de los datos disponibles)
El efecto adverso más frecuente es la hipoglucemia (niveles bajos de azúcar en sangre). Una hipoglucemia grave puede provocar daños en el cerebro y puede poner en peligro su vida. Para más información sobre los efectos adversos debidos a niveles bajos o altos de azúcar en sangre, ver el recuadro que aparece al final de este prospecto.
Pueden aparecer reacciones alérgicas graves a la insulina que podrían poner su vida en peligro.
Estas reacciones a la insulina o a los excipientes pueden provocar reacciones cutáneas a gran escala (erupción cutánea y picor por todo el cuerpo), hinchazón grave de la piel o de las mucosas (edema angioneurótico), dificultad para respirar, un descenso de la tensión arterial con
aceleración del latido cardiaco y sudoración.
Otros efectos adversos
Efectos adversos notificados con frecuencia (pueden afectar hasta 1 de cada 10 personas)
Edema
El tratamiento con insulina puede provocar una retención temporal de agua en el organismo con hinchazón de las pantorrillas y los tobillos
Reacciones en el lugar de inyección
Efectos adversos notificados con poca frecuencia
Urticaria en el lugar de inyección (erupción cutánea con picor)
Otros efectos adversos notificados con una frecuencia no conocida
Retención de sodio
Reacciones oculares
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede alterar su visión de forma temporal. Si padece retinopatía proliferativa (una enfermedad de los ojos
relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de la visión.
Cambios en la piel en el punto de inyección.
Si se inyecta insulina con demasiada frecuencia en el mismo lugar, el tejido graso se puede encoger
(lipoatrofia) o hacerse más grueso (lipohipertrofia). Los bultos bajo la piel también pueden producirse por la acumulación de una proteína denominada amiloide (amiloidosis cutánea). La insulina puede no funcionar muy bien si se inyecta en una zona abultada. Cambie el punto de inyección para ayudar a evitar estos cambios en la piel.
Reacciones de la piel y alérgicas
Pueden aparecer reacciones alérgicas moderadas en el lugar de inyección (como enrojecimiento, dolor especialmente intenso al inyectar, prurito, urticaria, hinchazón o inflamación). Estas reacciones también
pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones leves a las insulinas
se resuelven habitualmente en unos días o en pocas semanas.
Anticuerpos frente a insulina
El tratamiento con insulina puede hacer que el organismo produzca anticuerpos frente a la insulina
(sustancias que actúan contra la insulina). Sin embargo, ésto requerirá modificar su dosis de insulina sólo en raras ocasiones.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos
directamente a través del sistema nacional de notificación incluido en el Anexo V.
Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
5. Conservación de Insuman Comb 50
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilizar este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta del vial después de “CAD”. La fecha de caducidad es el último día del mes que se indica.
Viales sin abrir
Conservar en nevera (entre 2°C y 8°C). No congelar. No colocar Insuman Comb 50 cerca del compartimento del congelador o junto a un acumulador de frío. Conservar el vial en el embalaje exterior
para protegerlo de la luz.
Viales abiertos
Una vez en uso, el vial puede conservarse durante un máximo de 4 semanas en el embalaje exterior a una temperatura no superior a 25ºC y protegido del calor directo (por ejemplo al lado de una unidad de calor)
o de la luz directa (luz solar directa o al lado de una lámpara). No utilizar el vial después de este periodo
de tiempo. Se recomienda anotar en la etiqueta la fecha de la primera utilización del vial.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que no necesita. De esta forma ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional
Composición de Insuman Comb 50
- El principio activo es insulina humana. Un ml de Insuman Comb 50 contiene 40 UI (Unidades
Internacionales) del principio activo insulina humana. El 50% de la insulina está disuelta en agua; el
50% restante se presenta en forma de pequeños cristales de insulina protamina.
- Los demás componentes son: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógenofosfato de sodio dihidrato, glicerol, hidróxido de sodio (ver sección 2 sobre “Información
importante sobre algunos de los componentes de Insuman Comb 50"), ácido clorhídrico (para ajuste de pH) y agua para preparaciones inyectables.
Aspecto del producto y tamaño del envase
Después de la mezcla, Insuman Comb 50 es un líquido lechoso y uniforme (suspensión inyectable), sin grumos, partículas o floculización visible.
Insuman Comb 50 se presenta en viales que contienen 10 ml de suspensión (400 UI). Se presenta en envases de 1 y 5 viales de 10 ml. Puede que solamente estén comercializados algunos tamaños de envases.
Titular de la autorización de comercialización y responsable de la fabricación
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
België/Belgique/Belgien
Sanofi Belgium
Tél/Tel : +32 (0)2 710 54 00
Luxembourg/Luxemburg
Sanofi Belgium
Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien)
България
Swixx Biopharma EOOD Тел.: +359 (0)2 4942 480
Magyarország
SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050
Česká republika
Sanofi s.r.o.
Tel: +420 233 086 111
Malta
Sanofi S.r.l.
Tel: +39 02 39394275
Danmark
Sanofi A/S
Tlf: +45 45 16 70 00
Nederland
Sanofi B.V.
Tel: +31 20 245 4000
Deutschland
Sanofi-Aventis Deutschland GmbH Tel: 0800 52 52 010
Tel. Aus dem Ausland: +49 69 305 21 131
Norge
sanofi-aventis Norge AS Tlf: +47 67 10 71 00
Eesti
Swixx Biopharma OÜ Tel: +372 640 10 30
Österreich
sanofi-aventis GmbH Tel: +43 1 80 185 – 0
Ελλάδα
Sanofi-Aventis Μονοπρόσωπη AEBE Τηλ: +30 210 900 16 00
Polska
Sanofi Sp. z o.o.
Tel.: +48 22 280 00 00
España
sanofi-aventis, S.A. Tel: +34 93 485 94 00
Portugal
Sanofi - Produtos Farmacêuticos, Lda
Tel: +351 21 35 89 400
France
Sanofi Winthrop IndustrieTél: 0 800 222 555
Appel depuis l’étranger : +33 1 57 63 23 23
Hrvatska
Swixx Biopharma d.o.o. Tel: +385 1 2078 500
România
Sanofi Romania SRL
Tel: +40 (0) 21 317 31 36
Ireland
sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00
Slovenija
Swixx Biopharma d.o.o. Tel: +386 1 235 51 00
Ísland
Vistor hf.
Sími: +354 535 7000
Slovenská republika Swixx Biopharma s.r.o. Tel: +421 2 208 33 600
Italia
Sanofi S.r.l.
Tel: 800 13 12 12 (domande di tipo tecnico)
800 536389 (altre domande)
Suomi/Finland
Sanofi Oy
Puh/Tel: +358 (0) 201 200 300
Κύπρος
C.A. Papaellinas Ltd. Τηλ: +357 22 741741
Sverige
Sanofi AB
Tel: +46 (0)8 634 50 00
Latvija
Swixx Biopharma SIA Tel: +371 6 616 47 50
United Kingdom (Northern Ireland) sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +44 (0) 800 035 2525
Lietuva
Swixx Biopharma UAB Tel: +370 5 236 91 40
Fecha de la última revisión de este prospecto:
Otras fuentes de información
La información detallada de este medicamento está disponible en la página web de la Agencia Europea del Medicamento: http://www.ema.europa.eu/
HIPERGLUCEMIA E HIPOGLUCEMIA
Lleve siempre consigo algo de azúcar (al menos 20 gramos) Lleve consigo alguna información que indique que es diabético
HIPERGLUCEMIA (niveles altos de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no se haya inyectado suficiente insulina.
¿Por qué le ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, nerviosismo), o sufre
una lesión, una operación, infección o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 50").
Síntomas de aviso de la hiperglucemia
La sed, un aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué debe hacer si sufre una hiperglucemia?
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en la orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave debe ser tratada siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (niveles bajos de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué le ocurre la hipoglucemia?
Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 50").
También es más probable que se produzca hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo, del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos de síntomas que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa:
sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes que aparezcan los síntomas de bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos de síntomas que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo (parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, sensación de desamparo, convulsiones, pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia ("síntomas de aviso") pueden cambiar, atenuarse o faltar por completo si
- es una persona anciana, ha padecido diabetes durante mucho tiempo o sufre cierto tipo de enfermedad
nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- ha cambiado recientemente de una insulina animal a una insulina humana como Insuman,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 50").
En este caso, puede sufrir una hipoglucemia grave (e incluso perder el conocimiento) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si es necesario, la realización
con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si sufre una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: Los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como las bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después, coma algo que aumente su nivel de azúcar en sangre a largo plazo (como ppan o pasta). Su médico o enfermera deben haber comentado este tema antes con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indíquele lo siguiente a sus familiares, amigos o personas cercanas:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón
(un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
Prospecto: información para el usuario
Insuman Comb 50 100 UI/ml suspensión inyectable en un cartucho
Insulina humana
Lea todo el prospecto detenidamente antes de empezar a usar el medicamento, porque contiene información importante para usted. Las instrucciones de uso de la pluma de insulina se proporcionan con su pluma de insulina. Consúltelas antes de utilizar su medicamento.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero.
- Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas, aunque tengan los mismos síntomas de enfermedad que usted, ya que puede perjudicarles.
- Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se
trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
Contenido del prospecto:
1. Qué es Insuman Comb 50 y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Comb 50
3. Cómo usar Insuman Comb 50
4. Posibles efectos adversos
5. Conservación de Insuman Comb 50
6. Contenido del envase e información adicional
1. Qué es Insuman Comb 50 y para qué se utiliza
Insuman Comb 50 contiene insulina humana como principio activo que se obtiene por un proceso de biotecnología, y es idéntica a la insulina del organismo humano.
Insuman Comb 50 es una preparación de insulina con una acción de inicio rápida y duración moderamente larga.
Insuman Comb 50 se utiliza para reducir los niveles elevados de azúcar en sangre de los pacientes que padecen diabetes mellitus y necesitan tratamiento con insulina. Diabetes mellitus es una enfermedad en la
que su organismo no produce insulina suficiente para controlar el nivel de azúcar en sangre.
2. Qué necesita saber antes de empezar a usar Insuman Comb 50
No use Insuman Comb 50
Si es alérgico a la insulina o a cualquiera de los demás componentes de este medicamento (incluidos en la sección 6).
Advertencias y precauciones
Insuman Comb 50 en cartuchos sólo está indicado para inyectarse justo debajo de la piel con una pluma reutilizable (ver también sección 3). Consulte con su médico si necesita inyectarse la insulina por otro
método.
Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Insuman Comb 50.Siga estrictamente las instrucciones sobre la posología, control (pruebas de sangre y orina), dieta y actividad física (trabajo físico y ejercicio) que ha establecido con su médico.
Consulte a su médico si es alérgico a este medicamento o a las insulinas humanas.
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón o si es anciano, consulte a su médico, ya que podría necesitar una dosis más baja de insulina.
Cambios en la piel en el punto de inyección
Se debe rotar el punto de inyección para evitar cambios en la piel, como bultos bajo la piel. La insulina puede no funcionar muy bien si se inyecta en una zona abultada (ver Cómo usar Insuman Comb 50). Póngase en contacto con su médico si actualmente está inyectándose en una zona abultada, antes de comenzar a inyectarse en una zona distinta. Su médico puede indicarle que compruebe sus niveles de azúcar en sangre más de cerca, y que ajuste la insulina o la dosis de sus otras medicaciones antidiabéticas.
Viajes
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre:
- la disponibilidad de insulina en el país al que va a viajar,
- reservas de insulina, agujas, etc.,
- el almacenamiento correcto de la insulina durante el viaje,
- el horario de las comidas y de la administración de insulina durante el viaje,
- los posibles efectos del traslado a zonas con diferencias horarias,
- los posibles nuevos riesgos para la salud en los países que va a visitar,
- qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo.
Enfermedades y lesiones
El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones:
- Si está enfermo o sufre una lesión grave, puede aumentar su nivel de azúcar en sangre
(hiperglucemia).
- Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia).
En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico.
Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema).
Otros medicamentos e Insuman Comb 50
Algunos medicamentos producen cambios en los niveles de azúcar en sangre (un descenso, un aumento o ambos, dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo.
Informe a su médico o farmacéutico si está utilizando, ha utilizado recientemente o podría tener que utilizar cualquier otro medicamento.
Pregunte a su médico antes de usar un medicamento, si éste puede afectar a su nivel de azúcar en sangre y qué medidas debe adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre
(hipoglucemia) se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o el aumento de la presión arterial),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizados para reducir los niveles de lípidos en sangre),
- los inhibidores de la monoaminoxidasa (MAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre moderada),
- los antibióticos del grupo de las sulfamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre
(hiperglucemia) se incluyen:
- los corticosteroides (como la “cortisona", utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizado para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizada para tratar la tuberculosis),
- los estrógenos y progestágenos (como en la píldora anticonceptiva utilizada para el control de la natalidad),
- los derivados de la fenotiacina (utilizados para tratar las enfermedades psiquiátricas),
- la somatotropina (hormona de crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina utilizada para tratar el asma),
- las hormonas tiroideas (utilizadas para tratar el mal funcionamiento de la glándula tiroidea),
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticas atípicos (como clozapina, olanzapina).
Su nivel de azúcar en sangre puede subir o bien bajar si usa:
- betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar las enfermedades psiquiátricas).
La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia.
Si no está seguro de si está usando alguna de estas medicinas, pregunte a su médico o farmacéutico.
Insuman Comb 50 con alcohol
Sus niveles de azúcar en sangre pueden subir o bajar si consume alcohol.
Embarazo y lactancia
Si está embarazada o en periodo de lactancia, o cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su régimen de administración de insulina puede requerir cambios durante el embarazo y tras el parto. Un control especialmente cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé. Sin embargo, no existe ninguna experiencia del uso de Insuman Comb 50 en mujeres embarazadas.
Si está en el período de lactancia, puede necesitar un ajuste en la dosis de insulina y en su dieta.
Conducción y uso de máquinas
Su capacidad de concentración o de reacción puede verse reducida si:
- tiene hipoglucemia (niveles bajos de azúcar en sangre)
- tiene hiperglucemia (niveles altos de azúcar en sangre)
- tiene problemas de visión.
Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para o para otros (como conducir un vehículo o utilizar máquinas). Debe pedir a su médico que le
aconseje sobre la capacidad para conducir si:
- tiene frecuentes episodios de hipoglucemia,
- han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia.
Información importante sobre algunos de los componentes de Insuman Comb 50
Este medicamento contiene menos de 23 mg de sodio por dosis; esto es, esencialmente ”exento de sodio”.
3. Cómo usar Insuman Comb 50
Dosis
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico o farmacéutico. En caso de duda, consulte de nuevo a su médico o farmacéutico.
En función de su estilo de vida y los resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento con insulina, su médico:
- determinará la dosis de Insuman Comb 50 que necesitará cada día,
- le indicará cuándo debe analizar su nivel de azúcar en sangre, y si necesita llevar a cabo análisis de orina,
- le indicará cuándo puede necesitar inyectarse una dosis más alta o más baja de Insuman Comb 50.
Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre y para evitar que suba o baje demasiado. Ver el recuadro que aparece al final de este prospecto para más información.
Frecuencia de administración
Insuman Comb 50 se inyecta bajo la piel 20 a 30 minutos antes de la comida.
Forma de administración
Insuman Comb 50 es un líquido (suspensión) para inyección bajo la piel. NO se inyecte Insuman Comb 50 en una vena (vaso sanguíneo).
Su médico le mostrará en qué área de la piel debe inyectarse Insuman Comb 50. Con cada inyección, debe cambiar el lugar de la punción dentro del área concreta de piel que esté usando.
No lo use en bombas de insulina o en otras bombas de infusión. Existen preparados especiales de insulina para usar en estos dispositivos
Cómo manejar los cartuchos
Insuman Comb 50 en cartuchos sólo está indicado para inyectarse justo debajo de la piel con una pluma reutilizable. Consulte con su médico si necesita inyectarse la insulina por otro método.
Para asegurar que obtiene la dosis exacta, los cartuchos de Insuman Comb 50 deben utilizarse únicamente con las siguientes plumas:
- JuniorSTAR que libera dosis en pasos de 0,5 unidades
- ClikSTAR, Tactipen,Autopen 24,AllStar o AllStar PRO que liberan dosis en pasos de 1 unidad
- En su país, puede que solamente estén comercializadas algunas de estas plumas.
La pluma debe utilizarse tal y como se recomienda en la información facilitada por el fabricante del dispositivo. Las instrucciones del fabricante para el uso de la pluma deben seguirse cuidadosamente al cargar el cartucho, insertar la aguja para inyección y administrar la inyección.
Mantenga el cartucho a temperatura ambiente durante 1 a 2 horas antes de insertarlo en la pluma. Mezclar bien la insulina y comprobar que está bien mezclada antes de insertarla en la pluma. Después,
debe volver a mezclarse bien la insulina, inmediatamente antes de cada inyección.
La mejor manera de mezclar es balancear suavemente el cartucho o la pluma (con el cartucho dentro) de un lado a otro, al menos 10 veces. Para facilitar la mezcla, el cartucho contiene 3 bolitas metálicas.
Después de la mezcla, la suspensión debe tener un aspecto blanco lechoso uniforme. No debe usarse si sigue transparente o, por ejemplo, existen grumos, copos, floculación o agrupaciones similares en la suspensión o a los lados o en el fondo del cartucho. En tal caso, debe utilizarse otro cartucho con una suspensión uniforme después de la mezcla.
Siempre se utilizará un cartucho nuevo si observa que el control de su azúcar en sangre está empeorando de forma inesperada. Esto se produce porque la insulina puede haber perdido parte de su eficacia. Si cree que puede tener algún problema con su insulina, haga que la compruebe su médico o su farmacéutico.
Precauciones especiales antes de la inyección
Antes de la inyección, elimine todas las burbujas de aire (ver instrucciones de uso de la pluma). Asegúrese de que la insulina no se contamina con alcohol u otros desinfectantes, ni con otras sustancias.
No mezcle la insulina con ningún otro medicamento. No rellene ni reutilice los cartuchos vacíos. No añada ninguna otra insulina al cartucho.
¿Problemas con la pluma?
Consulte las instrucciones de uso del fabricante para la pluma
Si su pluma de insulina está dañada, o no funciona correctamente (debido a problemas mecánicos)
debe desecharse y utilizar una pluma de insulina nueva.
Si usa más Insuman Comb 50 del que debiera
- Si se ha inyectado demasiado Insuman Comb 50, su nivel de azúcar en sangre puede llegar a ser muy bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más información sobre el tratamiento de la hipoglucemia, ver el recuadro que aparece al final de este prospecto.
Si olvidó usar Insuman Comb 50
- Si ha olvidado una dosis de insulina o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre
frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, ver el recuadro que
aparece al final de este prospecto.
- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Insuman Comb 50
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis
(aumento del ácido en la sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Insuman Comb 50 sin consultar con un médico, él le dirá lo que debe hacer.
Si tiene cualquier otra duda sobre el uso de este medicamento, pregunte a su médico, farmacéutico o enfermero.
Confusiones de insulina
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre
Insuman Comb 50 y otras insulinas.
4. Posibles efectos adversos
Al igual que todos los medicamentos, este medicamento puede producir efectos adversos, aunque no todas las personas los sufran.
Efectos adversos más graves
Efectos adversos notificados con poca frecuencia (pueden afectar hasta 1 de cada 100 personas)
Reacciones alérgicas graves con presión sanguínea baja (shock)
Efectos adversos notificados con una frecuencia no conocida (la frecuencia no puede estimarse a partir de los datos disponibles)
El efecto adverso más frecuente es la hipoglucemia (niveles bajos de azúcar en sangre). Una hipoglucemia grave puede provocar daños en el cerebro y puede poner en peligro su vida. Para más información sobre los efectos adversos debidos a niveles bajos o altos de azúcar en sangre, ver el recuadro que aparece al final de este prospecto.
Pueden aparecer reacciones alérgicas graves a la insulina que podrían poner su vida en peligro.
Estas reacciones a la insulina o a los excipientes pueden provocar reacciones cutáneas a gran escala (erupción cutánea y picor por todo el cuerpo), hinchazón grave de la piel o de las mucosas
(edema angioneurótico), dificultad para respirar, un descenso de la tensión arterial con
aceleración del latido cardiaco y sudoración.
Otros efectos adversos
Efectos adversos notificados con frecuencia (pueden afectar hasta 1 de cada 10 personas)
Edema
El tratamiento con insulina puede provocar una retención temporal de agua en el organismo con hinchazón de las pantorrillas y los tobillos
Reacciones en el lugar de inyección
Efectos adversos notificados con poca frecuencia
Urticaria en el lugar de inyección (erupción cutánea con picor)
Otros efectos adversos notificados con una frecuencia no conocida
Retención de sodio
Reacciones oculares
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede alterar su visión de forma temporal. Si padece retinopatía proliferativa (una enfermedad de los ojos relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de
la visión.
Cambios en la piel en el punto de inyección.
Si se inyecta insulina con demasiada frecuencia en el mismo lugar, el tejido graso se puede encoger
(lipoatrofia) o hacerse más grueso (lipohipertrofia). Los bultos bajo la piel también pueden producirse por la acumulación de una proteína denominada amiloide (amiloidosis cutánea). La insulina puede no funcionar muy bien si se inyecta en una zona abultada. Cambie el punto de inyección para ayudar a evitar estos cambios en la piel.
Reacciones de la piel y alérgicas
Pueden aparecer reacciones alérgicas moderadas en el lugar de inyección (como enrojecimiento, dolor especialmente intenso al inyectar, prurito, urticaria, hinchazón o inflamación). Estas reacciones también
pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones leves a las insulinas se resuelven habitualmente en unos días o en pocas semanas.
Anticuerpos frente a insulina
El tratamiento con insulina puede hacer que el organismo produzca anticuerpos frente a la insulina
(sustancias que actúan contra la insulina). Sin embargo, ésto requerirá modificar su dosis de insulina sólo en raras ocasiones.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos directamente a través del sistema nacional de notificación incluido en el Anexo V.
Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
5. Conservación de Insuman Comb 50
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilizar este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta del cartucho después de “CAD”. La fecha de caducidad es el último día del mes que se indica.
Cartuchos sin abrir
Conservar en nevera (entre 2°C y 8°C). No congelar. No colocar Insuman Comb 50 cerca del compartimento del congelador o junto a un acumulador de frío. Conservar el cartucho en el embalaje exterior para protegerlo de la luz.
Cartuchos en uso
Los cartuchos en uso (en la pluma de insulina) o transportados como repuesto, se pueden conservar durante un máximo de 4 semanas en el embalaje exterior a una temperatura no superior a 25ºC y protegido del calor directo (por ejemplo al lado de una unidad de calor) o de la luz directa (luz solar directa o al lado de una lámpara). El cartucho en uso no debe conservarse en nevera. No utilizar después de este periodo de tiempo.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que no necesita. De esta forma ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional
Composición de Insuman Comb 50
- El principio activo es insulina humana. Un ml de Insuman Comb 50 contiene 100 UI (Unidades
Internacionales) del principio activo insulina humana. El 50% de la insulina está disuelta en agua; el
50% restante se presenta en forma de pequeños cristales de insulina protamina.
- Los demás componentes son: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógenofosfato de sodio dihidrato, glicerol, hidróxido de sodio (ver sección 2 sobre “Información importante sobre algunos de los componentes de Insuman Comb 50"), ácido clorhídrico (para ajuste de pH) y agua para preparaciones inyectables.
Aspecto del producto y tamaño del envase
Después de la mezcla, Insuman Comb 50 es un líquido lechoso y uniforme (suspensión inyectable), sin grumos, partículas o floculización visible.
Insuman Comb 50 se presenta en cartuchos que contienen 3 ml de suspensión (300 UI). Se presenta en envases de 3, 4, 5, 6, 9 y 10 cartuchos de 3 ml. Puede que solamente estén comercializados algunos tamaños de envases.
Titular de la autorización de comercialización y responsable de la fabricación
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
België/Belgique/Belgien
Sanofi Belgium
Tél/Tel : +32 (0)2 710 54 00
Luxembourg/Luxemburg
Sanofi Belgium
Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien)
България
Swixx Biopharma EOOD Тел.: +359 (0)2 4942 480
Magyarország
SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050
Česká republika
Sanofi s.r.o.
Tel: +420 233 086 111
Malta
Sanofi S.r.l.
Tel: +39 02 39394275
Danmark
Sanofi A/S
Tlf: +45 45 16 70 00
Nederland
Sanofi B.V.
Tel: +31 20 245 4000
Deutschland
Sanofi-Aventis Deutschland GmbH Tel: 0800 52 52 010
Tel. Aus dem Ausland: +49 69 305 21 131
Norge
sanofi-aventis Norge AS Tlf: +47 67 10 71 00
Eesti
Swixx Biopharma OÜ Tel: +372 640 10 30
Österreich
sanofi-aventis GmbH Tel: +43 1 80 185 – 0
Ελλάδα
Sanofi-Aventis Μονοπρόσωπη AEBE Τηλ: +30 210 900 16 00
Polska
Sanofi Sp. z o.o.
Tel.: +48 22 280 00 00
España
sanofi-aventis, S.A. Tel: +34 93 485 94 00
Portugal
Sanofi - Produtos Farmacêuticos, Lda
Tel: +351 21 35 89 400
France
Sanofi Winthrop Industrie Tél: 0 800 222 555
Appel depuis l’étranger : +33 1 57 63 23 23
Hrvatska
Swixx Biopharma d.o.o. Tel: +385 1 2078 500
România
Sanofi Romania SRL
Tel: +40 (0) 21 317 31 36
Ireland
sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00
Slovenija
Swixx Biopharma d.o.o. Tel: +386 1 235 51 00
Ísland
Vistor hf.
Sími: +354 535 7000
Slovenská republika Swixx Biopharma s.r.o. Tel: +421 2 208 33 600
Italia
Sanofi S.r.l.
Tel: 800 13 12 12 (domande di tipo tecnico)
800 536389 (altre domande)
Suomi/Finland
Sanofi Oy
Puh/Tel: +358 (0) 201 200 300
Κύπρος
C.A. Papaellinas Ltd. Τηλ: +357 22 741741
Sverige
Sanofi AB
Tel: +46 (0)8 634 50 00
Latvija
Swixx Biopharma SIA Tel: +371 6 616 47 50
United Kingdom (Northern Ireland) sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +44 (0) 800 035 2525
Lietuva
Swixx Biopharma UAB Tel: +370 5 236 91 40
Fecha de la última revisión de este prospecto:
Otras fuentes de información
La información detallada de este medicamento está disponible en la página web de la Agencia Europea del Medicamento: http://www.ema.europa.eu/
HIPERGLUCEMIA E HIPOGLUCEMIA
Lleve siempre consigo algo de azúcar (al menos 20 gramos) Lleve consigo alguna información que indique que es diabético
HIPERGLUCEMIA (niveles altos de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no se haya inyectado suficiente insulina.
¿Por qué le ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, nerviosismo), o sufre una lesión, una operación, infección o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 50").
Síntomas de aviso de la hiperglucemia
La sed, un aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué debe hacer si sufre una hiperglucemia?
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en la orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave debe ser tratada siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (niveles bajos de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué le ocurre la hipoglucemia?
Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes
artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 50").
También es más probable que se produzca hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo, del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos de síntomas que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa: sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes que aparezcan los síntomas de bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos de síntomas que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento
agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a
veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo (parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, sensación de desamparo, convulsiones, pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia ("síntomas de aviso") pueden cambiar, atenuarse o faltar por completo si
- es una persona anciana, ha padecido diabetes durante mucho tiempo o sufre cierto tipo de enfermedad nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- ha cambiado recientemente de una insulina animal a una insulina humana como Insuman,- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman Comb
50").
En este caso, puede sufrir una hipoglucemia grave (e incluso perder el conocimiento) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si es necesario, la realización con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si sufre una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: Los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como las bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después, coma algo que aumente su nivel de azúcar en sangre a largo plazo (como ppan o pasta). Su médico o enfermera deben haber comentado este tema antes con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indíquele lo siguiente a sus familiares, amigos o personas cercanas:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón
(un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
Prospecto: información para el usuario
Insuman Comb 50 SoloStar 100 UI/ml suspensión inyectable en pluma precargada
Insulina humana
Lea detenidamente todo el prospecto, incluyendo las Instrucciones de Uso para Insuman Comb 50
SoloStar, pluma precargada, antes de empezar a usar el medicamento, porque contiene información importante para usted.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero.
- Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas, aunque tengan los mismos síntomas de enfermedad que usted, ya que puede perjudicarles.
- Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se
trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
Contenido del prospecto:
1. Qué es Insuman Comb 50 y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Insuman Comb 50
3. Cómo usar Insuman Comb 50
4. Posibles efectos adversos
5. Conservación de Insuman Comb 50
6. Contenido del envase e información adicional
1. Qué es Insuman Comb 50 y para qué se utiliza
Insuman Comb 50 contiene insulina humana como principio activo que se obtiene por un proceso de biotecnología, y es idéntica a la insulina del organismo humano.
Insuman Comb 50 es una preparación de insulina con una acción de inicio gradual y de larga duración. La insulina está presente en forma de pequeños cristales de insulina protamina. Se presenta en cartuchos sellados en un inyector de pluma desechable, SoloStar.
Insuman Comb 50 se utiliza para reducir los niveles elevados de azúcar en sangre de los pacientes que padecen diabetes mellitus y necesitan tratamiento con insulina. Diabetes mellitus es una enfermedad en la que su organismo no produce insulina suficiente para controlar el nivel de azúcar en sangre.
2. ANTES DE USAR INSUMAN COMB 50
No use Insuman Comb 50
Si es alérgico a insulina humana o a cualquiera de los demás componentes de este medicamento
(incluidos en la sección 6).
Advertencias y precauciones
Insuman Comb 50 en pluma precargada sólo está indicado para inyectarse justo debajo de la piel (ver también sección 3). Consulte con su médico si necesita inyectarse la insulina por otro método.
Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Insuman Comb 50
Siga estrictamente las instrucciones sobre la posología, control (pruebas de sangre y orina), dieta y actividad física (trabajo físico y ejercicio) y técnica de inyección que ha establecido con su médico.
Consulte a su médico si es alérgico a este medicamento o a las insulinas humanas.
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón o si es anciano, consulte a su médico, ya que podría necesitar una dosis más baja de insulina.
Cambios en la piel en el punto de inyección
Se debe rotar el punto de inyección para evitar cambios en la piel, como bultos bajo la piel. La insulina puede no funcionar muy bien si se inyecta en una zona abultada (ver Cómo usar Insuman Comb 50). Póngase en contacto con su médico si actualmente está inyectándose en una zona abultada, antes de comenzar a inyectarse en una zona distinta. Su médico puede indicarle que compruebe sus niveles de azúcar en sangre más de cerca, y que ajuste la insulina o la dosis de sus otras medicaciones antidiabéticas.
Viajes
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre:
- la disponibilidad de insulina en el país al que va a viajar,
- reservas de insulina, agujas, etc.,
- el almacenamiento correcto de la insulina durante el viaje,
- el horario de las comidas y de la administración de insulina durante el viaje,
- los posibles efectos del traslado a zonas con diferencias horarias,
- los posibles nuevos riesgos para la salud en los países que va a visitar,
- qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo.
Enfermedades y lesiones
El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones:
- Si está enfermo o sufre una lesión grave, puede aumentar su nivel de azúcar en sangre
(hiperglucemia).
- Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia).
En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico.
Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema).
Otros medicamentos e Insuman Comb 50
Algunos medicamentos producen una modificación de los niveles de azúcar en sangre (un descenso, un aumento o ambos, dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo.
Informe a su médico o farmacéutico si está utilizando, ha utilizado recientemente o podría tener que utilizar cualquier otro medicamento.
Pregunte a su médico antes de usar un medicamento, si éste puede afectar a su nivel de azúcar en sangre y
qué medidas debe adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre
(hipoglucemia) se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o el aumento de la presión arterial),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizados para reducir los niveles de lípidos en sangre),
- los inhibidores de la monoaminoxidasa (IMAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre moderada),
- los antibióticos del grupo de las sulfamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre
(hiperglucemia) se incluyen:
- los corticosteroides (como la “cortisona", utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizada para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizada para tratar la tuberculosis),
- los estrógenos y progestágenos (como en la píldora anticonceptiva utilizada para el control de la natalidad),
- los derivados de la fenotiacina (utilizados para tratar las enfermedades psiquiátricas),
- la somatotropina (hormona del crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina utilizada para tratar el asma),
- las hormonas tiroideas (utilizadas para tratar el mal funcionamiento de la glándula tiroidea),
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticas atípicos (como clozapina, olanzapina).
Su nivel de azúcar en sangre puede subir o bien bajar si usa:
- los betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar las enfermedades psiquiátricas).
La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia.
Si no está seguro de si está usando alguna de estas medicinas, pregunte a su médico o farmacéutico.
Insuman Comb 50 con alcohol
Sus niveles de azúcar en sangre pueden subir o bajar si consume alcohol.
Embarazo y lactancia
Si está embarazada o en periodo de lactancia, o cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su régimen de administración de insulina puede requerir cambios durante el embarazo y tras el parto. Un control especialmente cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé. Sin embargo, no existe ninguna experiencia del uso de Insuman Comb 50 en mujeres embarazadas.
Si está en el período de lactancia, puede necesitar un ajuste en la dosis de insulina y en su dieta.
Conducción y uso de máquinas
Su capacidad de concentración o de reacción puede verse reducida si:
- tiene hipoglucemia (niveles bajos de azúcar en sangre)
- tiene hiperglucemia (niveles altos de azúcar en sangre)
- tiene problemas de visión.
Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para o para otros (como conducir un vehículo o utilizar máquinas). Debe pedir a su médico que le aconseje sobre la capacidad para conducir si:
- tiene frecuentes episodios de hipoglucemia,
- han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia.
Información importante sobre algunos de los componentes de Insuman Comb 50
Este medicamento contiene menos de 23 mg de sodio por dosis; esto es, esencialmente ”exento de sodio”.
3. Cómo usar Insuman Comb 50
Dosis
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico o farmacéutico. En caso de duda, consulte de nuevo a su médico o farmacéutico.
En función de su estilo de vida y los resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento con insulina, su médico:
- determinará la dosis de Insuman Comb 50 que necesitará cada día,
- le indicará cuándo debe analizar su nivel de azúcar en sangre, y si necesita llevar a cabo análisis de orina,
- le indicará cuándo puede necesitar inyectarse una dosis más alta o más baja de Insuman Comb 50
Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre y para evitar que suba o baje
demasiado. Ver el recuadro que aparece al final de este prospecto para más información.
Frecuencia de administración
Insuman Comb 50 se inyecta bajo la piel 20 a 30 minutos antes de la comida.
Forma de administración
Insuman Comb 50 es un líquido (suspensión) para inyección bajo la piel. NO se inyecte Insuman Comb 50 en una vena (vaso sanguíneo).
SoloStar libera dosis de insulina desde 1 hasta 80 unidades en pasos de 1 unidad. Cada pluma contiene varias dosis.
Su médico le mostrará en qué área de la piel debe usted inyectarse su insulina. Con cada inyección, debe cambiar el lugar de la punción dentro del área concreta de la piel que esté usando.
Cómo manejar SoloStar
SoloStar es una pluma precargada desechable que contiene insulina humana. Insuman Comb 50 en pluma precargada sólo está indicado para inyectarse justo debajo de la piel. Consulte con su médico si necesita inyectarse la insulina por otro método.
Lea cuidadosamente las “Instrucciones de Uso de Insuman SoloStar” incluidas en este prospecto. Usted debe utilizar la pluma tal y como se describe en estas Instrucciones de Uso.
Antes de cada utilización debe insertar una aguja nueva. Sólo utilice las agujas que han sido autorizadas para usar con SoloStar.
Antes de cada inyección debe realizar una prueba de seguridad.
Mezclar bien la insulina y comprobar que está bien mezclada antes de insertarla en la pluma. Después, debe volver a mezclarse bien la insulina, inmediatamente antes de cada inyección.
La mejor manera de mezclar es balancear suavemente la pluma de un lado a otro, al menos 10 veces. Para facilitar la mezcla el cartucho contiene 3 bolitas metálicas.
Después de la mezcla, la suspensión debe tener un aspecto blanco lechoso uniforme. No debe usarse si sigue transparente o, por ejemplo, existen grumos, copos, floculación o agrupaciones similares en la suspensión o a los lados o en el fondo del cartucho. En tal caso, debe utilizarse otro cartucho con una suspensión uniforme después de la mezcla.
Utilice siempre una pluma nueva si nota que su control de azúcar en sangre empeora de manera inexplicable. Si usted piensa que podría tener un problema con SoloStar, consulte con su médico, farmacéutico o enfermero.
Para prevenir la posible transmisión de enfermedades, cada pluma debe ser utilizada exclusivamente por un sólo paciente.
Precauciones especiales antes de la inyección
Asegúrese de que la insulina no se contamina con alcohol u otros desinfectantes, ni con otras sustancias. No mezcle la insulina con ningún otro medicamento. Insuman Comb 50 SoloStar pluma precargada, no
está diseñada para permitir la mezcla de ninguna otra insulina en el cartucho.
Las plumas vacías no deben rellenarse y se deben desechar de forma segura.
Si su SoloStar está dañada, o no funciona correctamente (debido a fallos mecánicos), debe desecharse y utilizar una SoloStar nueva.
Si usa más Insuman Comb 50 del que debiera
- Si se ha inyectado demasiado Insuman Comb 50, su nivel de azúcar en sangre puede llegar a ser muy bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para prevenir
la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más información sobre el
tratamiento de la hipoglucemia, ver el recuadro que aparece al final de este prospecto.
Si olvidó usar Insuman Comb 50
- Si ha olvidado una dosis de Insuman Comb 50 o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, ver el recuadro que aparece al final de este prospecto.
- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Insuman Comb 50
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis
(aumento del ácido en la sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Insuman Comb 50 sin consultar con un médico, él le dirá lo que debe hacer.
Si tiene cualquier otra duda sobre el uso de estemedicamento, pregunte a su médico, farmacéutico o enfermero.
Confusiones de insulina
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre
Insuman Comb 50 y otras insulinas.
4. Posibles efectos adversos
Al igual que todos los medicamentos, este medicamento puede producir efectos adversos, aunque no todas las personas los sufran.
Efectos adversos más graves
Efectos adversos notificados con poca frecuencia (pueden afectar hasta 1 de cada 100 personas)
Reacciones alérgicas graves con presión sanguínea baja (shock)
Efectos adversos notificados con una frecuencia no conocida (la frecuencia no puede estimarse a partir de los datos disponibles)
El efecto adverso más frecuente es la hipoglucemia (niveles bajos de azúcar en sangre). Una hipoglucemia grave puede provocar daños en el cerebro y puede poner en peligro su vida. Para más información sobre los efectos adversos debidos a niveles bajos o altos de azúcar en sangre, ver el recuadro que aparece al final de este prospecto.
Pueden aparecer reacciones alérgicas graves a la insulina que podrían poner su vida en peligro.
Estas reacciones a la insulina o a los excipientes pueden provocar reacciones cutáneas a gran escala (erupción cutánea y picor por todo el cuerpo), hinchazón grave de la piel o de las mucosas
(edema angioneurótico), dificultad para respirar, un descenso de la tensión arterial con
aceleración del latido cardiaco y sudoración.
Otros efectos adversos
Efectos adversos notificados con frecuencia (pueden afectar hasta 1 de cada 10 personas)
Edema
El tratamiento con insulina puede provocar una retención temporal de agua en el organismo con hinchazón de las pantorrillas y los tobillos
Reacciones en el lugar de inyección
Efectos adversos notificados con poca frecuencia
Urticaria en el lugar de inyección (erupción cutánea con picor)
Otros efectos adversos notificados con una frecuencia no conocida
Retención de sodio
Reacciones oculares
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede alterar su visión de forma temporal. Si padece retinopatía proliferativa (una enfermedad de los ojos
relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de
la visión.
Cambios en la piel en el punto de inyección.
Si se inyecta insulina con demasiada frecuencia en el mismo lugar, el tejido graso se puede encoger
(lipoatrofia) o hacerse más grueso (lipohipertrofia). Los bultos bajo la piel también pueden producirse por la acumulación de una proteína denominada amiloide (amiloidosis cutánea). La insulina puede no
funcionar muy bien si se inyecta en una zona abultada. Cambie el punto de inyección para ayudar a evitar
estos cambios en la piel.
Reacciones de la piel y alérgicas
Pueden aparecer reacciones alérgicas moderadas en el lugar de inyección (como enrojecimiento, dolor especialmente intenso al inyectar, prurito, urticaria, hinchazón o inflamación). Estas reacciones también
pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones leves a las insulinas se resuelven habitualmente en unos días o en pocas semanas.
Anticuerpos frente a insulina
El tratamiento con insulina puede hacer que el organismo produzca anticuerpos frente a la insulina (sustancias que actúan contra la insulina). Sin embargo, ésto requerirá modificar su dosis de insulina sólo en raras ocasiones.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos directamente a través del sistema nacional de notificación incluido en el Anexo V.
Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
5. Conservación de Insuman Comb 50
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilizar este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta de la pluma después de “CAD”. La fecha de caducidad es el último día del mes que se indica.
Plumas sin utilizar
Conservar en nevera (entre 2°C y 8°C). No congelar. No colocar la pluma precargada cerca del compartimento del congelador o junto a un acumulador de frío.
Mantener la pluma precargada en el embalaje exterior para protegerla de la luz.
Plumas en uso
Las plumas precargadas en uso o transportadas como repuesto, se pueden conservar durante un máximo de 4 semanas en el embalaje exterior a una temperatura no superior a 25ºC y protegido del calor directo (por ejemplo al lado de una unidad de calor) o de la luz directa (luz solar directa o al lado de una lámpara). La pluma en uso no debe conservarse en nevera. No utilizar después de este periodo de tiempo.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que no necesita. De esta forma ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional
Composición de Insuman Comb 50
- El principio activo es insulina humana. Un ml de Insuman Comb 50 contiene 100 UI (Unidades
Internacionales) del principio activo insulina humana. El 50% de la insulina está disuelta en agua; el
50% restante se presenta en forma de pequeños cristales de insulina protamina.
- Los demás componentes son: sulfato de protamina, metacresol, fenol, cloruro de zinc, dihidrógenofosfato de sodio dihidrato, glicerol, hidróxido de sodio (ver sección 2 sobre “Información
importante sobre algunos de los componentes de Insuman Comb 50"), ácido clorhídrico (para ajuste
de pH) y agua para preparaciones inyectables.
Aspecto del producto y tamaño del envase
Después de la mezcla, Insuman Comb 50 es un líquido lechoso y uniforme (suspensión inyectable), sin grumos, partículas o floculización visible.
Insuman Comb 50 se presenta en plumas precargadas, SoloStar, que contienen 3 ml de suspensión (300
UI). Se presenta en envases de 3, 4, 5, 6, 9 y 10 plumas de 3 ml. Puede que solamente estén comercializados algunos tamaños de envases.
Titular de la autorización de comercialización y responsable de la fabricación
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main
Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
België/Belgique/Belgien
Sanofi Belgium
Tél/Tel : +32 (0)2 710 54 00
Luxembourg/Luxemburg
Sanofi Belgium
Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien)
България
Swixx Biopharma EOOD Тел.: +359 (0)2 4942 480
Magyarország
SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050
Česká republika
Sanofi s.r.o.
Tel: +420 233 086 111
Malta
Sanofi S.r.l.
Tel: +39 02 39394275
Danmark
Sanofi A/S
Tlf: +45 45 16 70 00
Nederland
Sanofi B.V.
Tel: +31 20 245 4000
Deutschland
Sanofi-Aventis Deutschland GmbH Tel: 0800 52 52 010
Tel. Aus dem Ausland: +49 69 305 21 131
Norge
sanofi-aventis Norge AS Tlf: +47 67 10 71 00
Eesti
Swixx Biopharma OÜ Tel: +372 640 10 30
Österreich
sanofi-aventis GmbH Tel: +43 1 80 185 – 0
Ελλάδα
Sanofi-Aventis Μονοπρόσωπη Τηλ: +30 210 900
16 00
Polska
Sanofi Sp. z o.o.
Tel.: +48 22 280 00 00
España
sanofi-aventis, S.A. Tel: +34 93 485 94 00
Portugal
Sanofi - Produtos Farmacêuticos, Lda
Tel: +351 21 35 89 400
France
Sanofi Winthrop IndustrieTél: 0 800 222 555
Appel depuis l’étranger : +33 1 57 63 23 23
Hrvatska
Swixx Biopharma d.o.o. Tel: +385 1 2078 500
Ireland
sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00
România
Sanofi Romania SRL
Tel: +40 (0) 21 317 31 36
Slovenija
Swixx Biopharma d.o.o. Tel: +386 1 235 51 00
Ísland
Vistor hf.
Sími: +354 535 7000
Slovenská republika Swixx Biopharma s.r.o. Tel: +421 2 208 33 600
Italia
Sanofi S.r.l.
Tel: 800 13 12 12 (domande di tipo tecnico)
800 536389 (altre domande)
Suomi/Finland
Sanofi Oy
Puh/Tel: +358 (0) 201 200 300
Κύπρος
C.A. Papaellinas Ltd. Τηλ: +357 22 741741
Sverige
Sanofi AB
Tel: +46 (0)8 634 50 00
Latvija
Swixx Biopharma SIA Tel: +371 6 616 47 50
United Kingdom (Northern Ireland) sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +44 (0) 800 035 2525
Lietuva
Swixx Biopharma UAB Tel: +370 5 236 91 40
Fecha de la última revisión de este prospecto: Otras fuentes de información
La información detallada de este medicamento está disponible en la página web de la Agencia Europea
del Medicamento: http://www.ema.europa.eu/
HIPERGLUCEMIA E HIPOGLUCEMIA
Lleve siempre consigo algo de azúcar (al menos 20 gramos) Lleve consigo alguna información que indique que es diabético
HIPERGLUCEMIA (niveles altos de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no se haya inyectado suficiente insulina.
¿Por qué le ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, nerviosismo), o sufre
una lesión, una operación, infección o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 50").
Síntomas de aviso de la hiperglucemia
La sed, un aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué debe hacer si sufre una hiperglucemia?
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en la orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave debe ser tratada siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (niveles bajos de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué le ocurre la hipoglucemia?
Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes
artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 50").
También es más probable que se produzca hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo, del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos de síntomas que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa: sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes que aparezcan los síntomas de bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos de síntomas que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento
agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo
(parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, sensación de desamparo, convulsiones, pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia ("síntomas de aviso") pueden cambiar, atenuarse o faltar por completo si
- es una persona anciana, ha padecido diabetes durante mucho tiempo o sufre cierto tipo de enfermedad nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- ha cambiado recientemente de una insulina animal a una insulina humana como Insuman,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Comb 50").
En este caso, puede sufrir una hipoglucemia grave (e incluso perder el conocimiento) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si es necesario, la realización con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a usted o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si sufre una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: Los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como las bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después, coma algo que aumente su nivel de azúcar en sangre a largo plazo (como pan o pasta). Su médico o enfermera deben haber comentado este tema antes con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indíquele lo siguiente a sus familiares, amigos o personas cercanas:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón (un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
Insuman Comb 50 SoloStar suspensión inyectable en pluma precargada. Instrucciones de Uso
SoloStar es una pluma precargada para inyectar insulina. Su médico ha decidido que SoloStar es apropiado para usted, basándose en su habilidad para manejar SoloStar. Antes de usar SoloStar, hable con su médico, farmacéutico o enfermero sobre la técnica de inyección adecuada.
Lea estas instrucciones detenidamente antes de usar su SoloStar. Si usted no está capacitado para usar SoloStar o seguir completamente las instrucciones por sí solo, debe usar SoloStar sólo si cuenta con la ayuda de una persona que pueda seguir las instrucciones por completo. Sostenga la pluma tal como se muestra en este prospecto. Para asegurarse de que lee la dosis de forma correcta, sostenga la pluma horizontalmente, con la aguja a la izquierda y el selector de dosis a la derecha, tal como se muestra en la figura a continuación.
Siga estrictamente estas instrucciones cada vez que utiliza SoloStar, para asegurarse de que obtiene una dosis exacta. Si no sigue completamente estas instrucciones, podría administrarse demasiada insulina o demasiado poca, lo que podría afectar a su nivel de glucosa en sangre.
Usted puede fijar dosis desde 1 hasta 80 unidades en pasos de 1 unidad. Cada pluma contiene varias dosis.
Guarde este prospecto para futuras consultas.
Si usted tiene preguntas sobre SoloStar o su diabetes, pregunte a su médico, farmacéutico o enfermero o contacte con el representante local del Titular de la Autorización de Comercialización que aparece al principio de este prospecto.
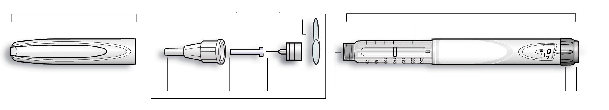
Capuchón de la pluma Aguja de la pluma (no incluida) Cuerpo de la pluma
Sello protector
Depósito de insulina
Ventana de la dosis
Protector externo de la aguja
Protector interno de la aguja
Aguja Sello de goma
Selector de la dosis Botón de inyección
Diagrama esquemático de la pluma
Información importante para la utilización de SoloStar:
Inserte siempre una aguja nueva antes de cada uso. Utilice sólo agujas compatibles para utilizar con
SoloStar.
No seleccione una dosis y/o presione el botón de inyección sin una aguja insertada.
Antes de cada inyección, realice siempre la prueba de seguridad (ver Paso 3).
Esta pluma es únicamente para su uso. No lo comparta con nadie más.
Si su inyección la realiza otra persona, se debe tener especial precaución para evitar accidentes con la aguja y la transmisión de infecciones.
Nunca utilice SoloStar si está estropeado o si no está seguro de que funciona correctamente.
Disponga siempre de un SoloStar de reserva, por si su SoloStar se pierde o estropea.
Paso 1. Comprobación de la insulina
D. Compruebe la etiqueta de su SoloStar para asegurarse de que contiene la insulina correcta. Insuman SoloStar es blanco con un botón de inyección en color. El color del botón de inyección varía según la formulación de Insuman utilizada. Las figuras a continuación son únicamente ilustrativas.
B. Retire el capuchón de la pluma.
C. Compruebe el aspecto de su insulina:
Si está utilizando una suspensión de insulina (Insuman Basal o mezclas de Insuman), gire la pluma hacia arriba y hacia abajo al menos 10 veces para resuspender la insulina. El giro de la pluma debe hacerse suavemente, para evitar la formación de espuma en el cartucho.
Después de la mezcla, compruebe el aspecto de su insulina. Las suspensiones de insulina deben tener un aspecto blanco lechoso y uniforme
Paso 2. Colocación de la aguja
Utilice siempre una aguja nueva y estéril para cada inyección. Esto ayuda a prevenir contaminaciones y posibles bloqueos de la aguja.
Antes de utilizar la aguja, lea detenidamente las “Instrucciones de Uso” que vienen con las agujas. Atención: Las agujas que se muestran son únicamente ilustrativas.
A. Retire el sello protector de la nueva aguja.
B. Alinee la aguja con la pluma, y manténgala recta mientras la inserta (enrósquela o empújela dependiendo del tipo de aguja).
Si la aguja no se mantiene recta mientras se inserta, el sello de goma puede romperse y dar lugar a pérdidas o a la rotura de la aguja.
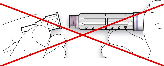
Paso 3. Prueba de seguridad
Antes de cada inyección realice siempre la prueba de seguridad. Esta garantiza que usted recibe la dosis exacta ya que:
se asegura que la pluma y la aguja funcionan perfectamente
se eliminan las burbujas de aire
A. Seleccione una dosis de 2 unidades girando el selector de la dosis.
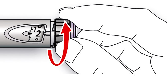
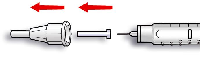
B. Retire el protector exterior de la aguja y guárdelo para retirar la aguja utilizada después de cada inyección. Retire el protector interior de la aguja y deséchelo.
Guardar Desechar
C. Sujete la pluma con la aguja apuntando hacia arriba.
D. Golpee ligeramente el depósito de insulina para que las burbujas de aire suban hacia la aguja.
E. Presione el botón de inyección completamente. Compruebe que la insulina aparece en el extremo de la aguja.
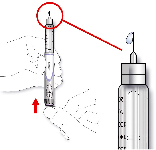
Es posible que tenga que realizar la prueba de seguridad varias veces hasta que aparezca insulina.
Si no sale insulina, compruebe las burbujas de aire y repita la prueba de seguridad dos veces más hasta eliminarlas.
Si aún así no sale insulina, la aguja podría estar bloqueada. Cambie de aguja e inténtelo de nuevo.
Si no sale insulina después de cambiar la aguja, su SoloStar podría estar estropeado. No use este
SoloStar.
Paso 4. Selección de la dosis
Puede seleccionar la dosis en pasos de 1 unidad, desde un mínimo de 1 unidad hasta un máximo de 80 unidades. Si usted necesita una dosis superior a 80 unidades, deberá administrarse dos o más inyecciones.
A. Compruebe que en la ventana de la dosis aparece “0” después de la prueba de seguridad.
B. Seleccione su dosis (en el siguiente ejemplo, la dosis seleccionada es de 30 unidades). Si usted gira demasiado el selector de la dosis, puede volver hacia atrás.
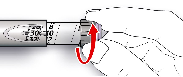
No presione el botón de inyección mientras gira, ya que la insulina podría salir.
No podrá girar el selector de la dosis si el número de unidades supera las que quedan en la pluma.
No fuerce el selector de la dosis. En este caso, usted puede inyectarse lo que queda en la pluma y completar su dosis con un nuevo SoloStar o utilizar un SoloStar nuevo para la dosis completa.
Paso 5. Inyección de la dosis
A. Utilice el método de inyección que le enseñó su médico, farmacéutico o enfermero.
B. Inserte la aguja en la piel.
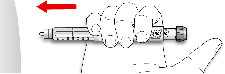

C. Libere la dosis presionando el botón de inyección por completo. El número que aparece en la ventana de la dosis volverá a “0” cuando se inyecte.
10 seg
D. Mantenga el botón de inyección presionado por completo. Lentamente cuente hasta 10 antes de retirar la aguja de la piel. Esto garantiza que se libera la dosis completa.
El émbolo de la pluma se mueve con cada dosis. El émbolo alcanzará el final del cartucho cuando se hayan utilizado un total de 300 unidades de insulina.
Paso 6. Retirada y eliminación de la aguja
Después de cada inyección retire siempre la aguja y conserve SoloStar sin la aguja. Esto ayuda a prevenir:
Contaminaciones y/o infecciones.
Entrada de aire en el depósito de insulina y pérdida de insulina, que puede dar lugar a una dosis inexacta.
A. Coloque el protector exterior de la aguja en la aguja, y utilícelo para desenroscar la aguja de la pluma.
Para reducir el riesgo de accidentes con la aguja, no coloque nunca el protector interior de nuevo.
Si su inyección la realiza otra persona, o si usted va a poner una inyección a otra persona, debe tener especial precaución cuando elimine y deseche la aguja. Siga las instrucciones de seguridad recomendadas para eliminar y desechar la aguja (p. ej. contacte con su médico, farmacéutico o enfermero), para reducir el riesgo de accidentes y la transmisión de enfermedades infecciosas.
B. Deseche la aguja con seguridad.
C. Coloque el capuchón de la pluma siempre después de cada inyección y guarde la pluma hasta su próxima inyección.
Instrucciones de Conservación
Revise la parte de atrás de este prospecto para seguir las instrucciones de cómo conservar SoloStar.
Si SoloStar está conservado en frío, debe sacarse de 1 a 2 horas antes de la inyección para dejar que se atempere. La inyección de insulina fría es más dolorosa.
SoloStar debe desecharse tal y como indiquen sus autoridades locales.
Mantenimiento
Proteja SoloStar del polvo y la suciedad.
Puede limpiar la parte exterior de su SoloStar con un paño húmedo. No ponga en remojo, lave o lubrique la pluma, ya que podría dañarla.
SoloStar está diseñado para funcionar con precisión y seguridad. Debe manipularse con cuidado. Evite situaciones en las que SoloStar pudiera estropearse. Si le preocupa que su SoloStar pueda estar estropeado, utilice uno nuevo.
Prospecto: información para el usuario
Insuman Infusat 100 UI/ml solución inyectable en un vial
Insulina humana
Lea todo el prospecto detenidamente antes de empezar a usar el medicamento, porque contiene información importante para usted.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero.
- Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas, aunque tengan los mismos síntomas de enfermedad que usted, ya que puede perjudicarles.
- Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se
trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
Contenido del prospecto:
1. Qué es Insuman Infusat y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Insuman Infusat
3. Cómo usar Insuman Infusat
4. Posibles efectos adversos
5. Conservación de Insuman Infusat
6. Contenido del envase e información adicional
1. Qué es Insuman Infusat y para qué se utiliza
Insuman Infusat contiene insulina humana como principio activo que se obtiene por un proceso de biotecnología, y es idéntica a la insulina del organismo humano.
Insuman Infusat es una preparación de insulina con una acción de inicio rápida y de corta duración. Insuman Infusat sólo puede utilizarse en bombas de insulina adecuadas para esta insulina.
Insuman Infusat se utiliza para reducir los niveles elevados de azúcar en sangre de los pacientes que padecen diabetes mellitus y necesitan tratamiento con insulina. Diabetes mellitus es una enfermedad en la que su organismo no produce insulina suficiente para controlar el nivel de azúcar en sangre.
2. Qué necesita saber antes de empezar a usar Insuman Infusat
No use Insuman Infusat
Si es alérgico a la insulina o a otro de los componentes de este medicamento (incluidos en la sección 6).
Advertencias y precauciones
Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Insuman Infusat.
Siga estrictamente las instrucciones sobre la posología, control (pruebas de sangre y orina), dieta y actividad física (trabajo físico y ejercicio) que ha establecido con su médico.
Consulte a su médico si es alérgico a este medicamento o a las insulinas humanas.
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón o si es anciano, consulte a su médico, ya que podría necesitar una dosis más baja de insulina.
Cambios en la piel en el punto de inyección
Se debe rotar el punto de inyección para evitar cambios en la piel, como bultos bajo la piel. La insulina puede no funcionar muy bien si se inyecta en una zona abultada (ver Cómo usar Insuman Infusat). Póngase en contacto con su médico si actualmente está inyectándose en una zona abultada, antes de comenzar a inyectarse en una zona distinta. Su médico puede indicarle que compruebe sus niveles de azúcar en sangre más de cerca, y que ajuste la insulina o la dosis de sus otras medicaciones antidiabéticas.
Viajes
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre:
- la disponibilidad de insulina en el país al que va a viajar,
- reservas de insulina, jeringas, etc.,
- el almacenamiento correcto de la insulina durante el viaje,
- el horario de las comidas y de la administración de insulina durante el viaje,
- los posibles efectos del traslado a zonas con diferencias horarias,
- los posibles nuevos riesgos para la salud en los países que va a visitar,
- qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo.
Enfermedades y lesiones
El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones:
- Si está enfermo o sufre una lesión grave, puede aumentar su nivel de azúcar en sangre
(hiperglucemia).
- Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia).
En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico.
Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema).
Otros medicamentos e Insuman Infusat
Algunos medicamentos producen cambios en los niveles de azúcar en sangre (un descenso, un aumento o ambos, dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo.
Informe a su médico o farmacéutico si está utilizando, ha utilizado recientemente o podría tener que utilizar cualquier otro medicamento.
Pregunte a su médico antes de usar un medicamento, si éste puede afectar a su nivel de azúcar en sangre y
qué medidas debe adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre
(hipoglucemia) se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o el aumento de la presión arterial),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizados para reducir los niveles de lípidos en sangre),
- los inhibidores de la monoaminoxidasa (MAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre moderada),
- los antibióticos del grupo de las sulfamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre
(hiperglucemia) se incluyen:
- los corticosteroides (como la “cortisona", utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizado para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizada para tratar la tuberculosis),
- los estrógenos y progestágenos (como en la píldora anticonceptiva utilizada para el control de la natalidad),
- los derivados de la fenotiacina (utilizados para tratar las enfermedades psiquiátricas),
- la somatotropina (hormona de crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina utilizada para tratar el asma),
- las hormonas tiroideas (utilizadas para tratar el mal funcionamiento de la glándula tiroidea),
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticas atípicos (como clozapina, olanzapina).
Su nivel de azúcar en sangre puede subir o bien bajar si usa:
- betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar las enfermedades psiquiátricas).
La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia.
Si no está seguro de si está usando alguna de estas medicinas, pregunte a su médico o farmacéutico.
Insuman Infusat con alcohol
Sus niveles de azúcar en sangre pueden subir o bajar si consume alcohol.
Embarazo y lactancia
Si está embarazada o en periodo de lactancia, o cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su régimen de administración de insulina puede requerir cambios durante el embarazo y tras el parto. Un control especialmente cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé. Sin embargo, no existe ninguna experiencia del uso de Insuman Infusat en mujeres embarazadas.
Si está en el período de lactancia, puede necesitar un ajuste en la dosis de insulina y en su dieta.
Conducción y uso de máquinas
Su capacidad de concentración o de reacción puede verse reducida si:
- tiene hipoglucemia (niveles bajos de azúcar en sangre)
- tiene hiperglucemia (niveles altos de azúcar en sangre)
- tiene problemas de visión.
Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para o para otros (como conducir un vehículo o utilizar máquinas). Debe pedir a su médico que le aconseje sobre la capacidad para conducir si:
- tiene frecuentes episodios de hipoglucemia,
- han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia.
Insuman Infusat contiene sodio
Este medicamento contiene menos de 23 mg de sodio por dosis; esto es, esencialmente ”exento de sodio”.
3. Cómo usar Insuman Infusat
Dosis
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico o farmacéutico. En caso de duda, consulte de nuevo a su médico o farmacéutico.
En función de su estilo de vida y los resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento con insulina, su médico:
- determinará la dosis de Insuman Infusat que necesitará cada día que cantidad se infundirá de forma
continua ("cantidad basal") y cuánta insulina adicional necesitará como "insulina de refuerzo" ("dosis en bolo") y en qué momentos,
- le indicará cuándo debe analizar su nivel de azúcar en sangre, y si necesita llevar a cabo análisis de
orina,
- le indicará cuándo puede necesitar inyectarse una dosis más alta o más baja de Insuman Infusat.
Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre y para evitar que suba o baje demasiado. Ver el recuadro que aparece al final de este prospecto para más información.
Forma de administración
Insuman Infusat es una solución que debe administrarse bajo la piel.
Su médico le mostrará en qué área de la piel debe infundirse Insuman Infusat y con qué frecuencia debe cambiar el lugar de la punción dentro de la zona concreta de la piel que esté usando. Sin embargo, hable
con su médico antes de cambiar la zona de la piel en la que se está infundiendo.
No use Insuman Infusat en bombas peristálticas con tubos de silicona. En los manuales técnicos de las bombas de insulina se describen las situaciones en las que no se debe iniciar o continuar el uso de estas bombas.
Cómo manejar los viales
Insuman Infusatsólo debe utilizarse bombas de insulina adecuadas para esta insulina. Para la infusión, sólo deben usarse catéteres de tetrafluoroetileno o polietileno. El manual de uso incluido con la bomba le indicará el modo de usarlo.
No utilizar Insuman Infusat si la solución no es transparente, incolora, sin partículas sólidas visibles y con una consistencia acuosa.
Precauciones especiales antes de la inyección
Antes de comenzar la infusión, elimine todas las burbujas de aire. Asegúrese de que la insulina no se contamina con alcohol u otros desinfectantes, ni con otras sustancias.
No mezcle la insulina con ningún otro medicamento. Insuman Infusat NO puede mezclarse con ninguna otra preparación de insulina.
Fallos de la bomba de insulina
Tenga siempre presente la posibilidad de un problema técnico si observa que tiene que:
- administrarse insulina adicional ("dosis en bolo") a dosis más altas o más frecuentes de lo habitual o
- administrarse insulina adicional ("dosis en bolo") a dosis menores o menos frecuentes de lo habitual para lograr los niveles deseados de azúcar en sangre.
Para más detalles sobre precauciones de seguridad en el uso de bombas de insulina, ver el manual de instrucciones.
Si la bomba no funciona bien, la insulina puede extraerse del cartucho y pasarse a una jeringa para su inyección. Por tanto, hay que llevar también jeringas y agujas para inyección. No obstante, sólo deberán usarse jeringas para inyección diseñadas para una concentración de insulina de 100 UI (unidades internacionales) por ml.
Si usa más Insuman Infusat del que debiera
- Si se ha inyectado demasiado Insuman Infusat, su nivel de azúcar en sangre puede llegar a ser muy bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para prevenir
la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más información sobre
el tratamiento de la hipoglucemia, ver el recuadro que aparece al final de este prospecto.
Si olvidó usar Insuman Infusat
- Si ha olvidado una dosis de insulina o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, ver el recuadro que aparece al final de este prospecto.
- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Insuman Infusat
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis
(aumento del ácido en la sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Insuman Infusat sin consultar con un médico, él le dirá lo que debe hacer.
Si tiene cualquier otra duda sobre el uso de este medicamento, pregunte a su médico, farmacéutico o enfermero.
Confusiones de insulina
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre
Insuman Infusat y otras insulinas.
4. Posibles efectos adversos
Al igual que todos los medicamentos, este medicamento puede producir efectos adversos, aunque no todas las personas los sufran.
Efectos adversos más graves
Efectos adversos notificados con poca frecuencia (pueden afectar hasta 1 de cada 100 personas)
Reacciones alérgicas graves con presión sanguínea baja (shock)
Efectos adversos notificados con una frecuencia no conocida (la frecuencia no puede estimarse a partir de los datos disponibles)
El efecto adverso más frecuente es la hipoglucemia (niveles bajos de azúcar en sangre). Una hipoglucemia grave puede provocar daños en el cerebro y puede poner en peligro su vida. Para más información sobre los efectos adversos debidos a niveles bajos o altos de azúcar en sangre, ver el recuadro que aparece al final de este prospecto.
Pueden aparecer reacciones alérgicas graves a la insulina que podrían poner su vida en peligro.
Estas reacciones a la insulina o a los excipientes pueden provocar reacciones cutáneas a gran escala (erupción cutánea y picor por todo el cuerpo), hinchazón grave de la piel o de las mucosas
(edema angioneurótico), dificultad para respirar, un descenso de la tensión arterial con
aceleración del latido cardiaco y sudoración.
Otros efectos adversos
Efectos adversos notificados con frecuencia (pueden afectar hasta 1 de cada 10 personas)
Edema
El tratamiento con insulina puede provocar una retención temporal de agua en el organismo con hinchazón de las pantorrillas y los tobillos
Reacciones en el lugar de inyección
Efectos adversos notificados con poca frecuencia
Urticaria en el lugar de inyección (erupción cutánea con picor)
Otros efectos adversos notificados con una frecuencia no conocida
Retención de sodio
Reacciones oculares
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede alterar su visión de forma temporal. Si padece retinopatía proliferativa (una enfermedad de los ojos
relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de la visión.
Cambios en la piel en el punto de inyección.
Si se inyecta insulina con demasiada frecuencia en el mismo lugar, el tejido graso se puede encoger
(lipoatrofia) o hacerse más grueso (lipohipertrofia). Los bultos bajo la piel también pueden producirse por la acumulación de una proteína denominada amiloide (amiloidosis cutánea). La insulina puede no funcionar muy bien si se inyecta en una zona abultada. Cambie el punto de inyección para ayudar a evitar estos cambios en la piel.
Reacciones de la piel y alérgicas
Pueden aparecer reacciones alérgicas moderadas en el lugar de inyección (como enrojecimiento, dolor especialmente intenso al inyectar, prurito, urticaria, hinchazón o inflamación). Estas reacciones también
pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones leves a las insulinas
se resuelven habitualmente en unos días o en pocas semanas.
Anticuerpos frente a insulina
El tratamiento con insulina puede hacer que el organismo produzca anticuerpos frente a la insulina
(sustancias que actúan contra la insulina). Sin embargo, ésto requerirá modificar su dosis de insulina sólo en raras ocasiones.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos
directamente a través del sistema nacional de notificación incluido en el Anexo V.
Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
5. Conservación de Insuman Infusat
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilizar este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta del vial después de “CAD”. La fecha de caducidad es el último día del mes que se indica.
Viales sin abrir
Conservar en nevera (entre 2°C y 8°C). No congelar. No colocar Insuman Infusat cerca del compartimento del congelador o junto a un acumulador de frío. Conservar el vial en el embalaje exterior
para protegerlo de la luz.
Viales abiertos
Una vez en uso, el vial puede conservarse durante un máximo de 4 semanas en el embalaje exterior a una temperatura por debajo de 25ºC y protegido del calor directo (por ejemplo al lado de una unidad de calor)
o de la luz directa (luz solar directa o al lado de una lámpara). No utilizar el vial después de este periodo de tiempo. Se recomienda anotar en la etiqueta la fecha de la primera utilización del vial.
Una vez en la bomba, Insuman Infusat puede conservarse hasta 2 semanas.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que no necesita. De esta forma ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional
Composición de Insuman Infusat
- El principio activo es insulina humana. Un ml de Insuman Infusat contiene 100 UI (Unidades
Internacionales) del principio activo insulina humana.
- Los demás componentes son: fenol, cloruro de zinc, trometamol, poloxámero 171, glicerol, hidróxido sódico, ácido clorhídrico (para ajuste de pH) y agua para preparaciones inyectables.
Aspecto del producto y tamaño del envase
Insuman Infusat es una solución inyectable transparente incolora, sin partículas sólidas visibles y de consistencia acuosa.
Insuman Infusat se presenta en viales que contienen 10 ml de solución (1000 UI). Se presenta en un envase de 3 viales de 10 ml.
Titular de la autorización de comercialización y responsable de la fabricación
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main
Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
België/Belgique/Belgien
Sanofi Belgium
Tél/Tel : +32 (0)2 710 54 00
Luxembourg/Luxemburg
Sanofi Belgium
Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien)
България
Swixx Biopharma EOOD Тел.: +359 (0)2 4942 480
Magyarország
SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050
Česká republika
Sanofi s.r.o.
Tel: +420 233 086 111
Malta
Sanofi S.r.l.
Tel: +39 02 39394275
Danmark
Sanofi A/S
Tlf: +45 45 16 70 00
Nederland
Sanofi B.V.
Tel: +31 20 245 4000
Deutschland
Sanofi-Aventis Deutschland GmbH Tel: 0800 52 52 010
Tel. Aus dem Ausland: +49 69 305 21 131
Norge
sanofi-aventis Norge AS Tlf: +47 67 10 71 00
Eesti
Swixx Biopharma OÜ Tel: +372 640 10 30
Österreich
sanofi-aventis GmbH Tel: +43 1 80 185 – 0
Ελλάδα
Sanofi-Aventis Μονοπρόσωπη AEBE Τηλ: +30 210 900 16 00
Polska
Sanofi Sp. z o.o.
Tel.: +48 22 280 000
España
sanofi-aventis, S.A. Tel: +34 93 485 94 00
Portugal
Sanofi - Produtos Farmacêuticos, Lda
Tel: +351 21 35 89 400
France
Sanofi Winthrop IndustrieTél: 0 800 222 555
Appel depuis l’étranger : +33 1 57 63 23 23
Hrvatska
Swixx Biopharma d.o.o. Tel: +385 1 2078 500
România
Sanofi Romania SRL
Tel: +40 (0) 21 317 31 36
Ireland
sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00
Slovenija
Swixx Biopharma d.o.o. Tel: +386 1 235 51 00
Ísland
Vistor hf.
Sími: +354 535 7000
Slovenská republika Swixx Biopharma s.r.o. Tel: +421 2 208 33 600
Italia
Sanofi S.r.l.
Tel: 800 13 12 12 (domande di tipo tecnico)
800 536389 (altre domande)
Κύπρος
C.A. Papaellinas Ltd. Τηλ: +357 22 741741
Suomi/Finland
Sanofi Oy
Puh/Tel: +358 (0) 201 200 300
Sverige
Sanofi AB
Tel: +46 (0)8 634 50 00
Latvija
Swixx Biopharma SIA Tel: +371 6 616 47 50
United Kingdom (Northern Ireland) sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +44 (0) 800 035 2525
Lietuva
Swixx Biopharma UAB Tel: +370 5 236 91 40
Fecha de la última revisión de este prospecto:
Otras fuentes de información
La información detallada de este medicamento está disponible en la página web de la Agencia Europea del Medicamento: http://www.ema.europa.eu/
HIPERGLUCEMIA E HIPOGLUCEMIA
Lleve siempre consigo algo de azúcar (al menos 20 gramos) Lleve consigo alguna información que indique que es diabético
HIPERGLUCEMIA (niveles altos de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no se haya inyectado suficiente insulina.
¿Por qué le ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, nerviosismo), o sufre una lesión, una operación, infección o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Infusat ").
Síntomas de aviso de la hiperglucemia
La sed, un aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y
cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o
incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué debe hacer si sufre una hiperglucemia?
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en la orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave debe ser tratada siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (niveles bajos de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué le ocurre la hipoglucemia?
Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Infusat ").
También es más probable que se produzca hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo, del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos de síntomas que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa: sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes que aparezcan los síntomas de bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos de síntomas que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento
agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a
veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo (parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, sensación de desamparo, convulsiones, pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia ("síntomas de aviso") pueden cambiar, atenuarse o faltar por completo si
- es una persona anciana, ha padecido diabetes durante mucho tiempo o sufre cierto tipo de enfermedad nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- ha cambiado recientemente de una insulina animal a una insulina humana como Insuman,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Infusat ").
En este caso, puede sufrir una hipoglucemia grave (e incluso perder el conocimiento) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si es necesario, la realización con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si sufre una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: Los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como las bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después, coma algo que aumente su nivel de azúcar en sangre a largo plazo (como ppan o pasta). Su médico o enfermera deben haber comentado este tema antes con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indíquele lo siguiente a sus familiares, amigos o personas cercanas:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón
(un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
Prospecto: información para el usuario
Insuman Implantable 400 IU/ml, solución para perfusión
Insulina humana
Este prospecto esta disponible en su idioma oficial en la Agencia Europea del Medicamento web site: http://www.ema.europa.eu/. Además usted puede contactar con el Titular de la Autorización de Comercialización listado al final del prospecto.
Lea todo el prospecto detenidamente antes de empezar a usar el medicamento, porque contiene información importante para usted.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico o enfermero.
- Si experimenta efectos adversos, consulte a su médico o enfermero, incluso si se trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
Contenido del prospecto:
1. Qué es Insuman Implantable y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Insuman Implantable
3. Cómo usar Insuman Implantable
4. Posibles efectos adversos
5. Conservación de Insuman Implantable
6. Contenido del envase e información adicional
1. Qué es Insuman Implantable y para qué se utiliza
Insuman Implantable contiene insulina humana como principio activo que se obtiene por un proceso de biotecnología, y es idéntica a la insulina del organismo humano.
Insuman Implantable es una solución de insulina con una acción de inicio rápida y de corta duración. Cuando se utiliza como una bomba de insulina implantable, Insuman Implantable se infunde continuamente en su cuerpo y por lo tanto, puede sustituir a una insulina de acción prolongada.
Insuman Implantable (400 UI / ml) contiene 4 veces más insulina en 1 ml que la insulina estándar (100 UI
/ ml). Esto significa que Insuman Implantable es más concentrada que la insulina habitual.
Insuman Implantable se utiliza para reducir los niveles elevados de azúcar en sangre en pacientes adultos con un determinado tipo de diabetes (diabetes mellitus tipo 1). Estos pacientes no están controlados adecuadamente a pesar de la terapia subcutánea intensiva con insulina (incluyendo inyecciones de insulina debajo de la piel, inyecciones múltiples diarias, o el tratamiento con la bomba de insulina).
La diabetes mellitus es una enfermedad en la que su organismo no produce suficiente insulina para controlar el nivel de azúcar en sangre.
Insuman Implantable sólo debe ser utilizado en la bomba Medtronic MiniMed, que se implanta bajo la piel de su tripa y le infunde su insulina continuamente.
2. Qué necesita saber antes de empezar a usar Insuman Implantable
No use Insuman Implantable
- si es alérgico a la insulina o a cualquiera de los demás componentes de este medicamento
(incluidos en la sección 6),
- a través de otras vías de administración (p.ej. inyección).
No use la bomba Implantable Medtronic MiniMed
- si es alérgico a la aleación de titanio, polisulfona o materiales de silicona usados en los componentes implantados de la bomba.
- con otros medicamentos con insulina, que no sean Insuman Implantable.
- en adolescentes que no han alcanzado el tamaño adulto.
- si vive permanentemente a alturas por encima de los 2439 metros (8000 pies).
Advertencias y precauciones
Consulte a su médico si usted está enfermo o tiene problemas mentales que le incapacitan hacer cambios en su bomba, basadas en los niveles de glucosa en sangre o tomar medidas apropiadas si tiene algún problema con la bomba.
Usted será formado antes de poder usar la Bomba Implantable Medtronic MiniMed. Esta formación será sobre la bomba implantable de insulina, sobre cómo usar la bomba y sobre cómo lidiar con situaciones especiales, como la hipoglucemia o la hiperglucemia. Además, usted debe leer y seguir las instrucciones dadas en el manual del paciente que acompañan a la Bomba Implantable Medtronic MiniMed.
No use Insuman Implantable con ninguna otra jeringa o bomba (externa o implantable) que no sea la boma implantable suministrada por Medtronic MiniMed.
Siga estrictamente las instrucciones sobre la posología, control (pruebas de sangre y/o orina), dieta y actividad física (trabajo físico y ejercicio) que ha establecido con su médico.
Consulte a su médico si espera tener frecuentes técnicas de diagnóstico por imagen (p.ej. IRM o ultrasonidos).
Consulte a su médico si es alérgico a este medicamento o a las insulinas animales. Hipoglucemia
Si administra demasiada insulina, puede dar lugar a niveles bajos de azúcar en sangre (hipoglucemia).
Si experimenta niveles bajos de azúcar en sangre que sean graves, esto puede indicar un problema con su bomba. Si esto ocurre, contacte inmediatamente con su médico, quien está formado para realizar
revisiones de la bomba.
Debe controlar estrechamente los niveles de azúcar en sangre los días de rellenado. Durante el procedimiento de rellenado, puede que una cantidad muy pequeña de Insuman
Implantable se deposite a nivel subcutáneo, que puede dar lugar a bajos niveles de azúcar en sangre.
Hiperglucemia
Es posible que la insulina pueda causar un bloqueo de la bomba implantable. Usted debe comprobar sus niveles de azúcar en sangre al menos cuatro veces al día, para detectar y prevenir niveles elevados de azúcar en sangre debido a que la bomba no funcione adecuadamente. Si sufre una hiperglucemia grave (niveles muy elevados de azúcar en sangre) o cetoacidosis (acumulación de ácido en sangre debido a que el organismo está degradando grasa en vez de azúcares) o coma, puede indicar un problema con la bomba. Contacte inmediatamente a su médico si nota un aumento rápido en el nivel de azúcar en sangre que no responda a una dosis de insulina en bolo. Ella/él está formado para realizar revisiones de la bomba. En caso de que la bomba no funcione adecuadamente, usted debe tener siempre acceso a dispositivos para la inyección (p.ej. jeringa o pluma) e insulina apropiada para la inyección subcutánea. Para prevenir dichos problemas con la bomba, su médico programará citas al menos cada 6 meses para lavar su bomba.
En caso de que la bomba se dañe, o que el Comunicador Personal de la Bomba (CPB) esté dañado o perdido, revise con su médico qué debe hacer en caso que su bomba no funcione correctamente.
Zona de implantación de la bomba
Puede aparecer una infección en la cavidad de la bomba (donde se situó la bomba), erosión de la piel donde se implantó la bomba y una mala cicatrización en la zona de incisión de la piel. Contacte con su médico si nota dolor, enrojecimiento, inflamación en la zona de la bomba.
Reacción del hígado
La administración de insulina a través de la bomba puede causar una infiltración de grasa en el hígado en zonas únicas, bien definidas (llamada esteatosis hepática focal). Esto ocurre cuando la punta del catéter se
fija o si está muy próximo a su hígado. Esto parece ser reversible y no tener consecuencias sobre su salud, cuando el catéter se coloca de nuevo o la perfusión de insulina se detiene (ver sección 4).
Los anticuerpos frente a la insulina
El tratamiento con insulina en perfusión continua en el organismo es probable que haga que éste produzca anticuerpos contra la insulina (sustancias que actúan contra la insulina). Esto puede requerir un
cambio en la dosis de insulina (ver sección 4).
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón o si es anciano, consulte a su médico, ya que podría necesitar una dosis más baja de insulina.
Viajes
Consulte con su médico para averiguar qué necesita hacer si planea:
vivir a una altura superior a los 2439 metros (8000pies),
viajar a alturas superiores a los 2439 metros (8000 pies), excepto aviones comerciales
sumergirse por debajo de los 7,6 metros (25 pies).
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre:
la disponibilidad de insulina y el hospital que será capaz de reemplazar Insuman Implantable en el país que va a visitar,
quién contactar en caso de problemas técnicos con su bomba,
el horario de las comidas y de la administración de insulina durante el viaje,
los posibles problemas del traslado a zonas con diferencias horarias,
los posibles nuevos riesgos para la salud en los países que va a visitar,
qué debe hacer en situaciones de emergencia si se encuentra mal o se pone enfermo.
Enfermedades y lesiones
El manejo de su diabetes puede necesitar un cuidado especial (pruebas de orina y sangre) en las siguientes situaciones:
- Si está enfermo o sufre una lesión mayor, puede aumentar su nivel de azúcar en sangre
(hiperglucemia).
- Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia). En la mayoría de los casos necesitará ver a un médico. Asegúrese de consultar rápidamente a un
médico.
Ya que padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina. Si deja de usar la insulina, esto podría resultar en un nivel muy alto de azúcar en la sangre. También debe asegurarse de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Niños y adolescentes
No hay experiencia con Insuman Implantable en niños y adolescentes menores de 18 años. Debido al tamaño de la bomba, ésta no debe ser implantada en adolescentes que no han alcanzado el tamaño adulto.
Uso de Insuman Implantable con otros medicamentos
Algunos medicamentos producen cambios en los niveles de azúcar en sangre (un descenso, un aumento o ambos, dependiendo de la situación). Usted puede necesitar ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo.
Informe a su médico o enfermero si está utilizando, ha utilizado recientemente o podría tener que utilizar cualquier otro medicamento.
Pregunte a su médico antes de usar un medicamento, si éste puede afectar a su nivel de azúcar en sangre y qué medidas necesita adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre (hipoglucemia)
se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón, o presión arterial alta),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizados para reducir los niveles de lípidos altos en sangre),
- los inhibidores de la monoaminoxidasa (MAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre),
- los antibióticos del grupo de las sulfonamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre (hiperglucemia)
se incluyen:
- los corticosteroides (como la “cortisona", utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizado para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizada para tratar la tuberculosis),
- los estrógenos y progestágenos (como en la píldora anticonceptiva utilizada para el control de la natalidad),
- los derivados de la fenotiacina (utilizados para tratar trastornos psiquiátricos),
- la somatropina (hormona del crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina utilizada para tratar el asma),
- las hormonas tiroideas (utilizadas para tratar los trastornos de la glándula tiroidea)
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticos atípicos (como clozapina, olanzapina). Estos medicamentos se usan para tratar problemas mentales que pueden afectar la manera de pensar, sentir o actuar.
Su nivel de azúcar en sangre puede subir o bien bajar si usa:
- betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar trastornos psiquiátricos).
La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden debilitar o detener los primeros síntomas de aviso que podrían ayudarle a reconocer hipoglucemia.
Si no está seguro de si está usando alguna de estas medicinas, pregunte a su médico o enfermero.
Uso de Insuman Implantable con alcohol
Sus niveles de azúcar en sangre pueden subir o bajar si consume alcohol.
Embarazo y lactancia
Si está embarazada o en periodo de lactancia, o cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico antes de utilizar este medicamento. No hay información clínica sobre el uso de Insuman Implantable en una bomba implantable en mujeres embarazadas.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su dosis de insulina puede requerir cambios durante el embarazo y tras el parto. Un control especialmente cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé.
Si está en el período de lactancia, consulte con su médico ya que usted puede necesitar un ajuste en la dosis de insulina y en su dieta.
Conducción y uso de máquinas
Su capacidad de concentración o de reacción puede verse reducida si:
- tiene hipoglucemia (niveles bajos de azúcar en sangre),
- tiene hiperglucemia (niveles altos de azúcar en sangre),
- tiene problemas de visión.
Tenga esto en cuenta en todas las situaciones que pueden ponerle a usted o a otros en riesgo (como conducir un vehículo o utilizar máquinas).
Debe pedir a su médico que le aconseje sobre la capacidad para conducir si:
- tiene frecuentes episodios de hipoglucemia,
- los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia se han reducido o son ausentes.
Información importante sobre algunos de los componentes de Insuman Implantable
Este medicamento contiene menos de 1 mmol (23 mg) de sodio por dosis; esto es, esencialmente “exento de sodio”.
3. Cómo usar Insuman Implantable
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico o enfermero. En caso de duda, consulte de nuevo a su médico o enfermero.
Insuman Implantable será prescrito por un médico que ha recibido entrenamiento en el uso de la Bomba
Implantable Medtronic MiniMed.
Dosis
En función de su estilo de vida y los resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento con insulina, su médico:
- determinará la dosis de Insuman Implantable que necesitará cada día,
- le indicará cuándo debe analizar su nivel de azúcar en sangre, y si necesita llevar a cabo análisis de orina,
Muchas cosas pueden afectar a su nivel de azúcar en sangre. Debe conocer cuáles son ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre y para evitar que suba o baje demasiado. Ver el recuadro que aparece al final de este prospecto para más información.
La insulina en la bomba debe ser reemplazada cada 40 a 45 días con la nueva insulina. No exceda este período de tiempo. Póngase en contacto con su médico inmediatamente si usted no puede ir al hospital o ambiente similar para reemplazar la insulina en la bomba. Según sus necesidades, es posible que tenga que reemplazar su insulina antes.
La bomba no está conectada a un medidor de glucosa. Usted debe practicar un buen cuidado de la diabetes y medir sus propios niveles de azúcar en sangre por lo menos cuatro veces al día para controlar sus niveles de azúcar en la sangre y determinar las dosis de insulina.
Parte de la dosis diaria de insulina se infunde continuamente por la Bomba Implantable Medtronic MiniMed y la parte restante de la dosis diaria se administra por usted, usando la misma bomba, como un bolo antes de las comidas. La cantidad de insulina se controla constantemente a través de la CPB que se comunica con la bomba a través de ondas de radio.
Forma de administración
Insuman Implantable debe usarse únicamente con la bomba implantable Medtronic MiniMed. Insuman
Implantable no debe usarse con ningún otro tipo de dispositivo para inyección (p.ej. jeringas).
La Bomba Implantable Medtronic MiniMed, que se implanta bajo la piel de su tripa, infunde su insulina continuamente (perfusión intraperitoneal continua). Usted será ingresado en el hospital para que le implanten quirúrgicamente en su tripa la bomba Medtronic MiniMed. El sistema de la bomba será programado y probado antes de salir del hospital.
Todos los procesos de la bomba (como la recarga de la bomba, el lavado de la bomba, revisiones con la bomba para comprobar si ésta funciona adecuadamente) son realizados usando una técnica estéril para evitar el riesgo de infección. Las infecciones que ocurren alrededor de la zona de implantación de la bomba, pueden dar lugar a la retirada de la bomba (extirpación de la bomba).
Recarga de la bomba
 Cómo manejar los viales Su médico manejará los viales de insulina y es el que tiene los accesorios (p.ej. jeringas recargables y agujas), así como el equipo requerido para llenar su bomba implantable. La recarga de la bomba es un procedimiento estéril que debe ser llevado a cabo en el hospital o clínica. La insulina de la bomba no usada, será retirada de la misma y reemplazada con insulina fresca. La insulina en la bomba debe ser reemplazada cada 40 a 45 días con la nueva insulina o antes dependiendo de sus necesidades de insulina. Las alarmas del Comunicador Personal de la Bomba (CPB) le alertarán cuando los niveles del depósito estén bajos y agotados. No exceda este período de tiempo (45 días) y póngase en contacto con su médico inmediatamente si usted no puede ir al hospital o clínica para reemplazar la insulina en la bomba. Debe controlar estrechamente su nivel de azúcar en sangre durante los días de recarga. Durante este procedimiento, una cantidad muy pequeña de Insuman Implantable puede depositarse debajo de la piel, lo que puede dar lugar a niveles bajos de azúcar en la sangre.
Cómo manejar los viales Su médico manejará los viales de insulina y es el que tiene los accesorios (p.ej. jeringas recargables y agujas), así como el equipo requerido para llenar su bomba implantable. La recarga de la bomba es un procedimiento estéril que debe ser llevado a cabo en el hospital o clínica. La insulina de la bomba no usada, será retirada de la misma y reemplazada con insulina fresca. La insulina en la bomba debe ser reemplazada cada 40 a 45 días con la nueva insulina o antes dependiendo de sus necesidades de insulina. Las alarmas del Comunicador Personal de la Bomba (CPB) le alertarán cuando los niveles del depósito estén bajos y agotados. No exceda este período de tiempo (45 días) y póngase en contacto con su médico inmediatamente si usted no puede ir al hospital o clínica para reemplazar la insulina en la bomba. Debe controlar estrechamente su nivel de azúcar en sangre durante los días de recarga. Durante este procedimiento, una cantidad muy pequeña de Insuman Implantable puede depositarse debajo de la piel, lo que puede dar lugar a niveles bajos de azúcar en la sangre.
Obstrucción de la bomba
Los depósitos de insulina pueden causar una obstrucción de la bomba. Si usted necesita aumentar la insulina para mantener su nivel de azúcar en la sangre, o si experimenta hiperglucemia resistente, esto puede indicar un problema con la bomba. Debe contactar a su médico inmediatamente. Él / ella está capacitado para llevar a cabo los procedimientos de la bomba que se necesitan para hacer que su bomba funcione correctamente. Para evitar problemas con la bomba, el médico programará citas por lo menos cada 6 meses para lavar la bomba.
Si usa más Insuman Implantable del que debe
Su médico programará límites de su dosis máxima en CPB.
Si trata de liberar más de 2,5 veces el bolo máximo en una hora, se visualizará en la pantalla de su CPB la alarma “máximo por hora sobrepasado”. Si usted necesita liberar un bolo adicional, pulse "SEL" y luego "ACT". Usted puede superar este límite mediante la programación de un solo bolo en 10 minutos. Si intenta liberar un segundo bolo, recibirá de nuevo la alarma “máximo por hora sobrepasado” en la pantalla del CPB.
Si olvidó usar Insuman Implantable
Si olvida la dosis antes de la comida:
Puede sentir después de comer síntomas por tener niveles elevados de azúcar en sangre. Si esto ocurre, debe contactar inmediatamente con su médico. Su médico le dirá cómo controlar sus niveles de azúcar.
Si olvida recargar la bomba:
La insulina de su bomba debe ser reemplazada cada 40 a 45 días con nueva insulina. No extienda este periodo de tiempo (45 días) y contacte inmediatamente a su médico si es incapaz de ir al hospital o clínica para reemplazar la insulina de su bomba.
Puede que necesite reemplazar antes la insulina de su bomba, dependiendo de sus necesidades. El CPB le avisa con mensajes en la pantalla. Si su bomba ha agotado la insulina o si libera menos insulina de la que necesita, puede sentir síntomas por tener elevado el nivel de azúcar en sangre. Si esto ocurre, contacte con su médico inmediatamente. Su médico le dirá cómo controlar los niveles de azúcar en sangre.
Si interrumpe el tratamiento con Insuman Implantable
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis (aumento del ácido en la sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Insuman Implantable sin consultar con un médico, él le dirá lo que debe hacer.
Si tiene cualquier otra duda sobre el uso de este medicamento, pregunte a su médico o enfermero.
4. Posibles efectos adversos
Al igual que todos los medicamentos, este medicamento puede producir efectos adversos, aunque no todas las personas los sufran
Efectos adversos notificados con insulina
Efectos adversos más graves
 Efectos adversos frecuentes (pueden afectar hasta 1 de cada 10 personas) ? El efecto adverso más frecuente es la hipoglucemia (niveles bajos de azúcar en sangre). Una hipoglucemia grave puede provocar un ataque al corazón o daños en el cerebro y puede ser potencialmente mortales. Para más información sobre los efectos adversos de niveles bajos de azúcar en sangre, ver el recuadro que aparece al final de este prospecto. ? Hiperglucemia: Si su azúcar en sangre es demasiado alto, puede experimentar hiperglucemia. La hiperglucemia puede llegar a ser grave y resultar en una afección grave (cetoacidosis). Para más información sobre los efectos adversos de azúcar alto en sangre, ver el recuadro al final de este prospecto. Efectos adversos poco frecuentes (pueden afectar hasta 1 de cada 100 personas) ? Reacciones alérgicas graves con presión sanguínea baja (shock) Efectos adversos notificados con una frecuencia no conocida (no puede estimarse a partir de los datos disponibles) ? Pueden aparecer reacciones alérgicas graves a la insulina que podrían ser potencialmente mortales. Estas reacciones a la insulina o a los excipientes pueden provocar reacciones cutáneas a gran escala (erupción cutánea y picor por todo el cuerpo), hinchazón grave de la piel o de las mucosas (angioedema), dificultad para respirar, un descenso de la tensión arterial con latido cardiaco rápido y sudoración.
Efectos adversos frecuentes (pueden afectar hasta 1 de cada 10 personas) ? El efecto adverso más frecuente es la hipoglucemia (niveles bajos de azúcar en sangre). Una hipoglucemia grave puede provocar un ataque al corazón o daños en el cerebro y puede ser potencialmente mortales. Para más información sobre los efectos adversos de niveles bajos de azúcar en sangre, ver el recuadro que aparece al final de este prospecto. ? Hiperglucemia: Si su azúcar en sangre es demasiado alto, puede experimentar hiperglucemia. La hiperglucemia puede llegar a ser grave y resultar en una afección grave (cetoacidosis). Para más información sobre los efectos adversos de azúcar alto en sangre, ver el recuadro al final de este prospecto. Efectos adversos poco frecuentes (pueden afectar hasta 1 de cada 100 personas) ? Reacciones alérgicas graves con presión sanguínea baja (shock) Efectos adversos notificados con una frecuencia no conocida (no puede estimarse a partir de los datos disponibles) ? Pueden aparecer reacciones alérgicas graves a la insulina que podrían ser potencialmente mortales. Estas reacciones a la insulina o a los excipientes pueden provocar reacciones cutáneas a gran escala (erupción cutánea y picor por todo el cuerpo), hinchazón grave de la piel o de las mucosas (angioedema), dificultad para respirar, un descenso de la tensión arterial con latido cardiaco rápido y sudoración.
Otros efectos adversos
 Efectos adversos frecuentes ? Edema El tratamiento con insulina puede provocar una retención temporal de agua en el organismo con hinchazón de las pantorrillas y los tobillos. Efectos adversos notificados con una frecuencia no conocida ? Retención de sodio La insulina puede también causar retención de sodio en especial si ha habido un pobre control metabólico y es mejorado al intensificar el tratamiento con insulina. ? Reacciones oculares Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede alterar su visión de forma temporal. Si padece retinopatía proliferativa (una enfermedad de los ojos relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de la visión. ? Anticuerpos frente a la insulina La administración de insulina por vía intraperitoneal puede causar que el organismo produzca anticuerpos anti-insulina (sustancias que actúan contra la insulina). Los niveles altos de anticuerpos anti-insulina no se asocian frecuentemente con la necesidad de cambiar la dosis de insulina ni la incidencia de efectos adversos graves. ? Reacción hepática La administración de insulina a través de la bomba puede causar infiltraciones de grasa en zonas únicas y bien definidas del hígado (llamada esteatosis hepática focal). Esto ocurre cuando se fija la punta del catéter o si está muy próximo a su hígado). ? Efectos adversos notificados con la bomba implantable (incluyendo efectos adversos relacionados con la implantación de la bomba y su mantenimiento) Efectos adversos frecuentes ? Cambio de la bomba debido a un mal funcionamiento ? Obstrucción de la bomba ? Oclusión del catéter ? Infección en el lugar donde la bomba fue implantada (cavidad de la bomba) ? Erosión de la piel: los movimientos de la bomba pueden erosionar su piel ? Bulto externo en la zona del ombligo ( Hernia umbilical) ? Dolor de estómago ? Dolor debido al posicionamiento del catéter Comunicación de los efectos adversos Si experimenta cualquier tipo de efecto adverso, consulte a su médico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos directamente a través del sistema nacional de notificación incluido en el Anexo V. Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento. 5. Conservación de Insuman Implantable Mantener este medicamento fuera de la vista y del alcance de los niños. No utilizar este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta del vial después de “CAD”. La fecha de caducidad es el último día del mes que se indica.
Efectos adversos frecuentes ? Edema El tratamiento con insulina puede provocar una retención temporal de agua en el organismo con hinchazón de las pantorrillas y los tobillos. Efectos adversos notificados con una frecuencia no conocida ? Retención de sodio La insulina puede también causar retención de sodio en especial si ha habido un pobre control metabólico y es mejorado al intensificar el tratamiento con insulina. ? Reacciones oculares Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede alterar su visión de forma temporal. Si padece retinopatía proliferativa (una enfermedad de los ojos relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de la visión. ? Anticuerpos frente a la insulina La administración de insulina por vía intraperitoneal puede causar que el organismo produzca anticuerpos anti-insulina (sustancias que actúan contra la insulina). Los niveles altos de anticuerpos anti-insulina no se asocian frecuentemente con la necesidad de cambiar la dosis de insulina ni la incidencia de efectos adversos graves. ? Reacción hepática La administración de insulina a través de la bomba puede causar infiltraciones de grasa en zonas únicas y bien definidas del hígado (llamada esteatosis hepática focal). Esto ocurre cuando se fija la punta del catéter o si está muy próximo a su hígado). ? Efectos adversos notificados con la bomba implantable (incluyendo efectos adversos relacionados con la implantación de la bomba y su mantenimiento) Efectos adversos frecuentes ? Cambio de la bomba debido a un mal funcionamiento ? Obstrucción de la bomba ? Oclusión del catéter ? Infección en el lugar donde la bomba fue implantada (cavidad de la bomba) ? Erosión de la piel: los movimientos de la bomba pueden erosionar su piel ? Bulto externo en la zona del ombligo ( Hernia umbilical) ? Dolor de estómago ? Dolor debido al posicionamiento del catéter Comunicación de los efectos adversos Si experimenta cualquier tipo de efecto adverso, consulte a su médico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos directamente a través del sistema nacional de notificación incluido en el Anexo V. Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento. 5. Conservación de Insuman Implantable Mantener este medicamento fuera de la vista y del alcance de los niños. No utilizar este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta del vial después de “CAD”. La fecha de caducidad es el último día del mes que se indica.
Viales sin abrir:
Conservar en nevera (entre 2°C y 8°C). No congelar. No colocar Insuman Implantable cerca del compartimento del congelador o junto a un acumulador de frío.
Conservar el vial en el embalaje exterior para protegerlo de la luz.
En la bomba:
 Este medicamento es estable en la bomba durante 45 días a 37º C. 6. Contenido del envase e información adicional Composición de Insuman Implantable - El principio activo es insulina humana. Un ml de Insuman Implantable contiene 400 UI (Unidades Internacionales) del principio activo insulina humana. - Los demás componentes son: fenol, clorhidrato de zinc, trometamol, poloxámero 171, glicerol, ácido hidroclorídrico (para ajuste de pH), hidróxido de sodio (para ajuste de pH) (ver sección 2 sobre “Información importante sobre algunos de los componentes de Insuman Implantable"), agua para preparaciones inyectables. Aspecto del producto y tamaño del envase Insuman Implantable es una solución para perfusión transparente incolora o casi incolora, prácticamente sin partículas sólidas visibles y de consistencia acuosa. Insuman Implantable se proporciona en viales que contienen 10 ml de solución (4.000 UI). Se presenta en envases de 1 y 5 viales de 10 ml. Puede que solamente estén comercializados algunos tamaños de envase. Titular de la autorización de comercialización y responsable de la fabricación Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main Alemania Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización. België/Belgique/Belgien Sanofi Belgium Tél/Tel : +32 (0)2 710 54 00 Luxembourg/Luxemburg Sanofi Belgium Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien) ???????? Swixx Biopharma EOOD ???.: +359 (0)2 4942 480 Magyarország SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050 ?eská republika Sanofi s.r.o. Tel: +420 233 086 111 Malta Sanofi S.r.l. Tel: +39 02 39394275 Danmark Sanofi A/S Tlf: +45 45 16 70 00 Nederland Sanofi B.V. Tel: +31 20 245 4000 Deutschland Sanofi-Aventis Deutschland GmbH Tel: 0800 52 52 010 Tel. Aus dem Ausland: +49 69 305 21 131 Norge sanofi-aventis Norge AS Tlf: +47 67 10 71 00 Eesti Swixx Biopharma OÜ Tel: +372 640 10 30 Österreich sanofi-aventis GmbH Tel: +43 1 80 185 – 0 Ελλ?δα Sanofi-Aventis Μονοπρ?σωπη AEBE Τηλ: +30 210 900 16 00 Polska Sanofi Sp. z o.o. Tel.: +48 22 280 00 00 España sanofi-aventis, S.A. Tel: +34 93 485 94 00 Portugal sanofi-aventis - Produtos Farmacêuticos, Lda Tel: +351 21 35 89 400 France Sanofi Winthrop IndustrieTél: 0 800 222 555 Appel depuis l’étranger : +33 1 57 63 23 23
Este medicamento es estable en la bomba durante 45 días a 37º C. 6. Contenido del envase e información adicional Composición de Insuman Implantable - El principio activo es insulina humana. Un ml de Insuman Implantable contiene 400 UI (Unidades Internacionales) del principio activo insulina humana. - Los demás componentes son: fenol, clorhidrato de zinc, trometamol, poloxámero 171, glicerol, ácido hidroclorídrico (para ajuste de pH), hidróxido de sodio (para ajuste de pH) (ver sección 2 sobre “Información importante sobre algunos de los componentes de Insuman Implantable"), agua para preparaciones inyectables. Aspecto del producto y tamaño del envase Insuman Implantable es una solución para perfusión transparente incolora o casi incolora, prácticamente sin partículas sólidas visibles y de consistencia acuosa. Insuman Implantable se proporciona en viales que contienen 10 ml de solución (4.000 UI). Se presenta en envases de 1 y 5 viales de 10 ml. Puede que solamente estén comercializados algunos tamaños de envase. Titular de la autorización de comercialización y responsable de la fabricación Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main Alemania Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización. België/Belgique/Belgien Sanofi Belgium Tél/Tel : +32 (0)2 710 54 00 Luxembourg/Luxemburg Sanofi Belgium Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien) ???????? Swixx Biopharma EOOD ???.: +359 (0)2 4942 480 Magyarország SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050 ?eská republika Sanofi s.r.o. Tel: +420 233 086 111 Malta Sanofi S.r.l. Tel: +39 02 39394275 Danmark Sanofi A/S Tlf: +45 45 16 70 00 Nederland Sanofi B.V. Tel: +31 20 245 4000 Deutschland Sanofi-Aventis Deutschland GmbH Tel: 0800 52 52 010 Tel. Aus dem Ausland: +49 69 305 21 131 Norge sanofi-aventis Norge AS Tlf: +47 67 10 71 00 Eesti Swixx Biopharma OÜ Tel: +372 640 10 30 Österreich sanofi-aventis GmbH Tel: +43 1 80 185 – 0 Ελλ?δα Sanofi-Aventis Μονοπρ?σωπη AEBE Τηλ: +30 210 900 16 00 Polska Sanofi Sp. z o.o. Tel.: +48 22 280 00 00 España sanofi-aventis, S.A. Tel: +34 93 485 94 00 Portugal sanofi-aventis - Produtos Farmacêuticos, Lda Tel: +351 21 35 89 400 France Sanofi Winthrop IndustrieTél: 0 800 222 555 Appel depuis l’étranger : +33 1 57 63 23 23
Hrvatska
Swixx Biopharma d.o.o. Tel: +385 1 2078 500
România
Sanofi Romania SRL
Tel: +40 (0) 21 317 31 36
Ireland
sanofi-aventis Ireland Ltd. Tel: +353 (0) 1 403 56 00
Slovenija
Swixx Biopharma d.o.o. Tel: +386 1 235 51 00
Ísland
Vistor hf.
Sími: +354 535 7000
Slovenská republika Swixx Biopharma s.r.o. Tel: +421 2 208 33 600
Italia
Sanofi S.r.l.
800 13 12 12 (domande di tipo tecnico)
800 536389 (altre domande)
Suomi/Finland
Sanofi Oy
Puh/Tel: +358 (0) 201 200 300
Κύπρος
C.A. Papaellinas Ltd. Τηλ: +357 22 741741
Sverige
Sanofi AB
Tel: +46 (0)8 634 50 00
Latvija
Swixx Biopharma SIA Tel: +371 6 616 47 50
United Kingdom (Northern Ireland) sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +44 (0) 800 035 2525
Lietuva
Swixx Biopharma UAB Tel: +370 5 236 91 40
La última revisión de este prospecto fue en
HIPERGLUCEMIA E HIPOGLUCEMIA
Lleve siempre consigo algo de azúcar (al menos 20 gramos) Lleve consigo alguna información que indique que es diabético
HIPERGLUCEMIA (niveles altos de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no se haya inyectado suficiente insulina
¿Por qué le ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha administrado su insulina o no se ha administrado la cantidad suficiente, por ejemplo, debido a que la bomba no funcione adecuadamente o una obstrucción del cateter,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, nerviosismo), o sufre una lesión, va a tener una operación, tiene infección o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Implantable").
Síntomas de aviso de la hiperglucemia
La sed, un aumento de la necesidad de orinar (hacer pis), el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
Qué debe hacer si sufre una hiperglucemia
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en la orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave debe ser tratada siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (niveles bajos de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué le ocurre la hipoglucemia?
Algunos ejemplos son:
- se administra demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes
artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Implantable").
También es más probable que se produzca hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo, del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos de síntomas que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa: sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes que aparezcan los síntomas de bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos de síntomas que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento
agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo
(parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, sensación de desamparo, convulsiones, pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia ("síntomas de aviso") pueden cambiar, atenuarse o faltar por completo si
- es una persona anciana, ha padecido diabetes durante mucho tiempo o sufre cierto tipo de enfermedad nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- ha cambiado recientemente de una insulina animal a una insulina humana como Insuman,
- está utilizando o ha utilizado ciertos medicamentos (ver sección 2, "Otros medicamentos e Insuman
Implantable").
Si esto ocurre, puede sufrir una hipoglucemia grave (e incluso perder el conocimiento) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si es necesario, realizar con más frecuencia un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si sufre una hipoglucemia?
1. No se administre insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Tenga cuidado: Los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como las bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después, coma algo que aumente su nivel de azúcar en sangre a largo plazo (como pan o pasta). Su médico o enfermera deben haber comentado este tema antes con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indíquele lo siguiente a sus familiares, amigos o personas cercanas:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón (un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.

